Бдр психиатрия – Клиническая депрессия (Большое депрессивное расстройство) [LifeBio.wiki]
Большая депрессия — типы, симптомы, причины, лечение
Большая депрессия (клиническая депрессия, монополярная депрессия) — аффективное расстройство, представляющее собой комплекс психических, соматических, поведенческих симптомов. Определение «монополярная депрессия» подразумевает протекание заболевания в одном диапазоне эмоционального состояния, которое можно охарактеризовать как тоскливое, подавленное настроение, неисчезающая печаль, полное отсутствие радости и удовольствия, пессимистическая оценка происходящего. Человек утрачивает интерес к увлекательным ранее занятиям, у него пропадает желание выполнять доставляющую удовольствие в норме деятельность. Как правило, самооценка больного сильно занижена, прошлое представляется чередой катастрофических ошибок, реальность воспринимается скучной, а будущее кажется бесперспективным. У индивида постоянно присутствует чувство безусловной личной вины, он считает себя ничтожной и бесполезной для общества личностью. При заболевании также отмечаются: проблемы со сном, трудности в концентрации внимания, изменение пищевых привычек, физические проявления. Однако существует и особенность заболевания – возможное отсутствие угнетенного состояния и тоски, именуемое маскированной депрессией.
Согласно статистическим данным, более 15% населения планеты минимум однократно испытывали симптомы, соответствующие диагностическим критериям МКБ-10 для большого депрессивного расстройства, из них 2% осуществляли суицидальные попытки. Однако всего лишь 50% людей, ощутивших подобные проявления, обращаются за психологической и медицинской помощью и получают подтверждающий расстройство диагноз. Большинство людей с симптомами заболевания предпочитают умалчивать, скрывать, игнорировать свое гнетущее состояние. Причиной такой «сознательной халатности», в первую очередь, выступает боязнь диагностики у себя «некрасивого» аффективного расстройства, страх перед приемом антидепрессантов и ожидание ярко выраженных побочных эффектов. Также останавливающим фактором является изъяны в мировоззрении, ведь некоторые больные полагают, что контролировать и управлять эмоциями — их личная обязанность, исполнение которой зависит исключительно от наличия сильной воли.
Клиническая депрессия может возникнуть у людей любой возрастной категории и социального статуса, но большинство первых первичных эпизодов зафиксированы у лиц в возрасте от 25 до 45 лет.
При большой депрессии возникновение и развитие симптомов происходит последовательно и довольно медленно, однако со временем форма недуга приобретает ярко выраженную симптоматику. Своевременное обращение к врачу, обстоятельное обследование, верно избранная схема терапии позволяет вернуть больного к привычной жизнедеятельности и нормальному функционированию в социуме.
Большая депрессия: подтипы
- Психотическая депрессия. Помимо депрессивных проявлений присутствуют психотические симптомы (бредовые идеи или галлюцинации).
- Атипичная депрессия. Сочетание симптомов: типичных для БДР и атипичных признаков. Имеет затяжной характер.
- Послеродовая депрессия. Возникает из-за колебаний в гормональном фоне спустя некоторое время после родов.
- Послеродовой психоз. Серьезное заболевание, включающее галлюцинации и бредовые идеи, чаще всего сфокусированные на новорожденном ребенке.
- Предменструальное дисфорическое расстройство (синдром). Синдром, присущий многим женщинам, проявляющийся ежемесячно перед началом менструации.
Большая депрессия: симптомы
Согласно DSM-IV критериями для большого депрессивного расстройства являются наличие пяти или более симптомов, наблюдавшихся не менее двух недель и мешающих нормальной жизнедеятельности человека. Это:
- Подавленное, сниженное настроение, присутствующее ежедневно в течение большей части дня, проявляемое чувством печали или слезливостью;
- Выраженная повышенная эмоциональная возбудимость у детей и подростков;
- Значительное снижение или утрата интереса или отсутствие удовольствия от привычной приятной деятельности;
- Потеря либо увеличение веса при явно выраженном снижении или усилении аппетита;
- Нарушения сна: бессонница ночью или дневная сонливость;
- Зафиксированное объективно психомоторное возбуждение – ажитация или двигательная заторможенность;
- Ощущение слабости, снижение энергии, повышенная утомляемость;
- Чувство никчемности и несостоятельности, необоснованное самообвинение вплоть до бредового уровня;
- Трудности с концентрацией внимания, умственная заторможенность, нерешительность действий;
- Периодически возникающие суицидальные мысли или попытки.
При большом депрессивном расстройстве наблюдаются различные соматические проявления. Симптомы заболевания – интенсивны и постоянны, усиливаются без соответствующей терапии и приводят к нарушениям в профессиональной, социальной, личной сферах деятельности индивида.
При диагностике недуга следует исключить соматические состояния, для которых характерны симптомы депрессии, такие как:
- хронические заболевания легких;
- мигрень;
- патологии щитовидной железы;
- проблемы в опорно-двигательном аппарате;
- рассеянный склероз;
- онкологические заболевания;
- инсульт;
- эпилепсия;
- бронхиальная астма;
- сахарный диабет;
- сердечнососудистые заболевания.
Все больные, которые проявляют симптомы большой депрессии, должны быть обследованы на вероятность суицидальных действий. Также должна быть выявлена и определена степень тяжести заболевания.
Подтипом расстройства является резистентная депрессия, для которой характерно отсутствие или недостаточность терапевтического ответа на проводимый курс лечения антидепрессантами. Первичная резистентность встречается редко, причинами выступают биологические факторы. Вторичную резистентность вызывает феномен адаптации к фармакологическим препаратам. Причиной псевдорезистентности является использование неверных лекарственных средств. У отдельных больных возникает интолерантность – непереносимость принимаемых медикаментов.
Большое депрессивное расстройство: причины
Однозначной причины возникновения данного депрессивного расстройства на сегодняшний день не установлено, однако существуют различные гипотезы о влиянии провоцирующих и предрасполагающих факторов, механизмах развития заболевания.
Установлено, что риск возникновения большой депрессии присутствует в большей степени у жителей мегаполисов и крупных индустриальных городов в сравнении с лицами, проживающими в небольших городах и сельской местности. Причем, случаи большой депрессии чаще фиксируются среди жителей развитых, экономически благополучных государств, чем среди населения развивающихся, отсталых стран. Определенную роль в таком различии играет более совершенные методы диагностики, значительно высший уровень медицинского обслуживания и лучшая информированность о заболевании жителей развитых государств. В то же время, перенаселенность мегаполисов, интенсивный темп жизни, высокие социальные и профессиональные требования, огромное число стрессовых факторов обуславливают большую подверженность депрессии жителей развитых стран, особенно крупных городов.
Высокий процент лиц, страдающих клинической депрессии, наблюдается у людей, пребывающих постоянно в состоянии хронического стресса. В группе риска: безработные с недостаточным уровнем квалификации, лица с плохим материальным положением – низкооплачиваемый персонал, люди, выполняющие тяжелую, монотонную, скучную, нелюбимую либо неинтересную работу, предприниматели и специалисты, испытывающие значительные психические перегрузки.
Зачастую, провоцирующим фактором развития большого депрессивного расстройства выступает значимая для личности психотравмирующая ситуация: банкротство, увольнение с работы, изменение социального статуса, тяжелое заболевание или смерть близкого человека, развод или расставание с любимым. Однако нередко клиническая депрессия развивается без всякого видимого влияния извне или от незначительного, но длительно действующего, стресса.
Высокая частота случаев депрессивного расстройства наблюдается у лиц, страдающих или страдавших мигренью. «Меланхоличное» состояние может быть одним из признаков иного довольно серьезного недуга, такого как атеросклероз. Расстройство также может возникнуть вследствие приема некоторых медикаментов: анальгетиков, антибиотиков, гормональных препаратов и фармакологических средств иных групп. Проведенные научные исследования выдвинули версию о взаимосвязи использовании некоторых пестицидов в сельском хозяйстве и вероятности развития депрессивных эпизодов у работников, контактирующих с ними.
Огромное значение в появлении большой депрессии имеет условия, в которых личность росла, воспитывалась и пребывала в детском возрасте. Изучение историй болезни лиц, страдающих данным заболеванием, подтверждает их «запрограммированность» на депрессивные и тревожные реакции, постоянное ощущение предвкушения трагических событий. У людей, подвергшихся частым стрессам вследствие плохого жесткого обращения в детстве, испытавшим физическое насилие: шлепки, побои, изнасилование или психологическое насилие: придирки, несправедливая критика, ругань со стороны взрослых, явные или завуалированные провокации с целью вызвать чувство стыда, вины, никчемности, во взрослом или подростковом возрасте возникает вероятность впасть в депрессивное состояние. У них наблюдается повышенный, в сравнении с нормальным, уровень кортизола – гормона стресса, причем фиксируется его резкий подъем даже при воздействии незначительных по силе стрессовых факторов.
В группу повышенного риска отнесены лица, у которых ближайшие родственники страдают или имели в анамнезе психические аффективные расстройства, что подтверждает теорию о наследственной предрасположенности (генетической составляющей) в развитии клинической депрессии.
Основную роль сторонники биологической теории отводят к наличию у больного биохимических дефектов – нарушениях в процессах биохимической активности мозга. Еще одной вероятной гипотезой возникновения депрессий является сбои в работе внутренних биологических часов: нарушения в механизме отсчета времени, неправильной периодичностью всех происходящих в организме процессов.
По мнению некоторых ученых значительным факторам в появлении заболевания является дисбаланс между собственным «Я» личности и моральным нормам социума, возникающий у людей с низкой устойчивостью к стрессогенным факторам.
Не остался без внимания ученых значимый фактор – возраст больного: чем старше пациент, тем вероятнее «перспектива» развития депрессии, что объясняется меньшей устойчивостью нервной системы в преклонном возрасте.
Подытоживая вышеизложенное, можно предполагать, что истинная причина развития клинической депрессии заключается в участии в разных пропорциях:
- наследственно-генетических факторов,
- пониженной стрессоустойчивости,
- дефицита отдельных нейромедиаторов,
- импринтинга в детском возрасте,
- хронического стресса или воздействия в недалеком прошлом психотравмирующего фактора,
- индивидуальных особенностей нервной системы и отдельных личностных характеристик.
Большая депрессия: лечение
Лечение большого депрессивного расстройства заключается в приеме фармакологических препаратов и использовании психотерапевтических методик. Такое комплексное сочетание терапии необходимо, так как большинство людей, впервые столкнувшихся с симптомами клинической депрессии, не осознает серьезности недуга и зачастую трактует свое состояние как недомогание или плохое настроение. Однако данное расстройство представляет собой нечто значительно большее и чреватое опасными последствиями состояние, чем обычное грустное настроение. Установлено, что при большом депрессивном расстройстве проходит ряд биологических измерений в биохимии головного мозга: изменяется уровень нейромедиаторов, снижается психическая и двигательная активность. В природе депрессивных расстройств заложено неконтролируемое волевой сферой человека, иррациональное и интенсивное влияние на мышление и поведение человека, что зачастую человек не способен самостоятельно предпринять необходимые шаги для улучшения своего состояния. Следует учитывать, что без профессиональной помощи и адекватных лечебных мероприятий, при большой депрессии присутствует тенденция к прогрессирующему ухудшению состояния и переходу в хроническую форму, не всегда поддающуюся терапии. Лица, страдающие клинической депрессией, могут нанести себе социальный, профессиональный, финансовый и физический вред, включая трагический, но весьма распространенный исход – суицид. Фармакологическое и психотерапевтическое лечение существенно снижает риск таких действий, является жизненно необходимым и весьма продуктивным.
Основная цель лечения острой фазы расстройства – достижение стойкой и полной ремиссии, возвращение пациента к нормальному психосоциальному функционированию. Поддерживающие и профилактические меры необходимы для полного восстановления психологического статуса и предотвращения возникновения рецидивов.
Современная медицина располагает множеством групп антидепрессантных препаратов с различными механизмами действия. Выбирая антидепрессант, врач учитывает комплекс клинических факторов, таких как:
- превалирующий симптоматический профиль;
- наличие хронических соматических недугов;
- присутствие в анамнезе иных психических расстройств;
- наличие или вероятность беременности;
- личные предпочтения больного;
- терапевтические результаты, достигнутые при прошлом лечении;
- индивидуальная переносимость медикамента;
- риск возникновения симптомов отмены;
- лекарственная совместимость;
- стоимость медикамента.
Как правило, первичным выбором препарата являются антидепрессанты первой линии. В случае если их прием не приносит должного терапевтического ответа после 2 недель приема в максимально допустимой дозе или наблюдается индивидуальная непереносимость побочных эффектов, антидепрессант заменяют препаратом другого класса.
Помимо способствования со стороны лечащего врача соблюдению пациентом приема антидепрессантов, для успешного лечения необходимо учитывать естественную обеспокоенность больного и провести разъяснительную информативную работу. Пациент должен быть осведомлен, что:
- антидепрессанты не являются наркотическими средствами и не вызывают зависимости;
- запрещено прекращение курса лечения даже в случае улучшения самочувствие и исчезновения симптомов;
- необходимо строго соблюдать режим приема антидепрессантов и предписанную дозировку;
- исчезновение отдельных симптомов происходит не ранее 1-2 недель после начала курса, однако полноценный терапевтический эффект наблюдается не ранее 4 недель;
- возможно возникновение легких побочных эффектов, однако их проявление прекращается по окончанию терапии;
- во время лечения категорически запрещено употребление спиртных напитков.
Прием антидепрессантов необходимо продолжать на протяжении минимум 6 месяцев по достижению стойкой ремиссии. Рекомендуется принимать препараты в той же дозировке, которые были использованы в острой фазе заболевания. Следует проводить регулярно мониторинг наличия побочных эффектов от приема лекарственных средств и наблюдать сопутствующий соматический и психологический статус больного.
В значительном числе случаев симптомы клинической депрессии показывают терапевтическую резистентность к антидепрессантному лечению, но в арсенале психиатров имеется множество методик для преодоления этого явления.
По завершении назначенного курса медикаментозной терапии следует учитывать вероятность возникновения синдрома отмены. Больной должен быть осведомлен о ранних предвестниках и первых симптомах появления рецидива большой депрессии. Рекомендуется продолжить наблюдение у лечащего врача на протяжении 6-9 месяцев после прекращения фармакологического лечения.
Обязательны консультации и наблюдение психиатра в случаях, если у индивида присутствуют:
- ярко выраженная психотическая симптоматика;
- риск суицидальных действий либо нанесения вреда окружающим;
- тяжелые хронические соматические недуги;
- резистентность к стандартной медикаментозной терапии в анамнезе;
- отсутствие результатов стандартной фармакологической терапии при приеме больным адекватных доз препаратов;
- сложность в диагностике, необходимость более тщательного и полного обследования.
Собственно психотерапевтическая работа заключается в проработке эмоциональных состояний клиента и личностного реагирования на свое состояние. Суть методик, используемых психотерапевтами и психологами, заключается в привлечении больного к процессу собственного исцеления, профилактике возможного сопротивления проводимой медикаментозной терапии. Наиболее эффективным методам является когнитивно-поведенческая терапия. Данная методика позволяет определить разрушительные автоматические мысли, искаженные представления, провоцирующие развитие депрессии.
На исход лечения оказывают значительное негативное влияние присутствие длительно действующих стрессовых факторов, наличие проблем в межличностных отношениях, социальная изоляция больного. Крайне важно оценить ущерб, наносимый этими факторами, предпринять действенные меры для избавления от них.
В дополнение, необходимо обсудить с больным значимость ведения здорового образа жизни и важность таких моментов, как:
- регулярной физической нагрузки;
- сбалансированного, здорового рациона питания;
- достаточного сна;
- запрет употребления психостимулирующих веществ;
- рационального и адекватного режима труда;
- внедрение в жизнь стратегий противодействия стрессу;
- ведение деятельности, доставляющей радость и удовольствие;
- владение методиками самопомощи.
В данной статье не рассмотрены рекомендации для диагностики и лечения разновидностей большого депрессивного расстройства, других патологических состояний с наличием депрессивного синдрома, заболеваний тревожно-фобического характера и нарушений, возникших вследствие употребления психоактивных средств.
depressia.info
Большое депрессивное расстройство — это… Что такое Большое депрессивное расстройство?
Большое депрессивное расстройство (БДР, клиническая депрессия) — в отличие от обычной депрессии, под которой подразумевают практически любое плохое или подавленное, тоскливое настроение, большое депрессивное расстройство представляет собой целый комплекс симптомов. Более того, БДР может вообще не сопровождаться плохим настроением, подавленностью или тоской — так называемая депрессия без депрессии, или маскированная депрессия, соматизированная депрессия.
Исторические сведения
Современное понятие депрессии схоже с более давним понятием меланхолия. Понятие меланхолии берёт начало от «чёрной желчи», одного из «четырёх настроений», описанных Гиппократом.
В Средние века, однако, многие научные наработки врачей античности были утеряны, и Большое депрессивное расстройство длительно рассматривалось как «одержимость дьяволом». Лечение предлагалось соответствующее: обряды изгнания дьявола, голодание или пост, молитвы. Больных с выраженным депрессивным возбуждением (ажитацией) предлагалось связывать, подвергать побоям. Возрождение подхода к депрессии как к болезни, требующей медицинского вмешательства и лечения, а не обрядов изгнания дьявола, началось только в позднем Средневековье, в эпоху начала Возрождения и роста интереса к античности и её достижениям.
Симптомы и диагностика
Если описываемые ниже симптомы длятся больше двух недель и начинают мешать нормальной жизнедеятельности, работе или учёбе, социальному функционированию, то это повод заподозрить БДР или депрессивный синдром, например, связанный с биполярным аффективным расстройством.
- сниженное настроение большую часть дня или в течение всех суток;
- утрата интересов и удовольствия;
- снижение энергичности и повышенная утомляемость;
- снижение способности к сосредоточению и вниманию, нерешительность;
- снижение самооценки и уверенности в себе;
- идеи виновности и самоуничижения;
- мрачное и пессимистическое видение будущего;
- идеи или действия, приводящие к самоповреждению или суициду;
- нарушенный сон;
- нарушенный аппетит.
- снижение веса(порой даже при нормальном аппетите).
Всемирной Организацией Здравоохранения был разработан инструмент скрининга (быстрого массового обследования) для выявления и определения тяжести большого депрессивного расстройства — тест самооценки, так называемый опросник большой депрессии[1].
В 2012 году в клетках крови были обнаружены транскриптомные биомаркеры, специфичные для подростков с большим депрессивным расстройством[2]. Кроме того, был найден частично перекрывающийся набор биомаркеров, позволяющих отличить случаи, когда БДР сочетается с тревожным расстройством. В том случае, если эти результаты будут подтверждены в более широких исследованиях, помимо нового подхода к диагностике БДР это может привести к разработке индивидуализированных подходов к лечению.
Распространённость и причины
По данным социологических исследований, не менее 16 % населения испытывали состояния, подпадающие под диагностические критерии МКБ-10 для БДР хотя бы один раз в жизни. Однако менее половины людей, испытывавших подобные состояния, обращались или обращаются за медицинской и (или) психологической помощью и получили официальный диагноз. Часто пациенты стараются умолчать о симптомах депрессии. Многие боятся назначения антидепрессантов и их побочных эффектов; некоторые полагают, что держать под контролем эмоции — их личное дело, а не забота врача; существуют также опасения, что упоминание о случае депрессии попадёт в медицинскую карту и как-либо станет известно работодателю; наконец, некоторые боятся быть направленными для лечения к психиатру. Это предполагает, что терапевты должны больше использовать инструменты скрининга, включая краткие опросники, в случаях, не исключающих депрессию.[3]
Клиническая депрессия — сегодня одна из основных причин временной нетрудоспособности в США и в других развитых странах.
Большое депрессивное расстройство также чаще встречается среди населения крупных городов и мегаполисов по сравнению с населением небольших городов, посёлков и деревень, чаще среди населения развитых стран, чем отсталых и развивающихся. Вероятно, это различие во многом обусловлено более совершенной диагностикой, более высоким уровнем медицины и здравоохранения и большей осведомлённостью населения развитых стран и особенно крупных городов о том, что такое депрессия, и, как следствие, более частыми обращениями к врачам. Но скученность и перенаселённость крупных городов, более быстрый темп жизни, более высокий уровень социальных требований и большее количество стрессов, по-видимому, тоже играют роль в большей распространённости большой депрессии в развитых странах и в крупных городах.
Большое депрессивное расстройство также с повышенной частотой встречается среди людей, часто подвергающихся стрессам — например, безработных, лиц с плохим социально-экономическим положением (низкооплачиваемых, не имеющих собственного жилья), лиц, работающих на тяжёлой, скучной, монотонной, нелюбимой или неинтересной работе, на работе, связанной с повышенным количеством стрессов и нервно-психических перегрузок (вроде топ-менеджеров). Часто (но не всегда) БДР развивается после психической травмы — например, потери работы, банкротства, тяжёлой болезни или смерти близкого или любимого человека, развода, переезда на новое место с потерей всех прежних социальных связей и т. п. Но нередко оно развивается и само по себе, без всяких видимых причин, или от незначительного, на первый взгляд, стресса.
Повышенная частота развития клинической депрессии встречается у пациентов, страдавших или страдающих мигренью[4][5].
Большую роль в развитии БДР у подростков и взрослых людей играют условия, в которых рос и развивался этот человек в детстве. Показано, что у лиц, подвергавшихся жестокому обращению в детстве, подростковом или юношеском возрасте (физическому насилию: дергание, шлепки, пощечины, побои, сексуальное совращение, изнасилование — или (и) психологическому насилию: ругань, придирки со стороны родителя (родителей), явные или завуалированные вербальные или поведенческие провокации со стороны родителя (родителей) или другого взрослого (взрослых) по отношению к ребёнку или подростку с целью вызвать у него чувство вины, стыда, собственной неполноценности, никчемности), во взрослом возрасте наблюдается запрограммированность на стрессовые и депрессивные реакции, постоянное ожидание чего-то плохого; повышен по сравнению с нормой «фоновый» уровень стрессового гормона кортизола и наблюдается более резкий подъём уровня кортизола при даже незначительном стрессе, чем в норме, и чем у людей, подвергавшихся стрессам и плохому обращению уже взрослыми и сформировавшимися. У этих людей частота возникновения «большой депрессии» более чем в 3 раза превышает среднюю частоту в популяции в целом. И наоборот — среди больных с БДР повышена доля лиц, подвергавшихся той или иной форме насилия, унижения или плохого обращения в детстве, подростковом или юношеском возрасте[6] Также с повышенной частотой «большая депрессия» развивается у лиц, у которых родственники (особенно ближайшие) страдали или страдают такими аффективными расстройствами, как биполярное аффективное расстройство, шизоаффективное расстройство и некоторыми другими психическими заболеваниями. Это указывает на важную роль наследственной, генетической предрасположенности в развитии большой депрессии и на возможное наличие общих механизмов развития целого ряда психических расстройств, имеющих в своём составе аффективный компонент.
Рядом приверженцев так называемой психоаналитической теории в своё время полностью отрицалось значение наследственной предрасположенности, генетических и биохимических факторов в развитии БДР. Сторонники психоаналитической теории происхождения депрессий придавали основное значение детским и подростковым психотравмам, импринтингу, запрограммированности на стресс. В то же время рядом так называемых биологических психиатров полностью отрицалось значение детских психотравм для возникновения и развития «большой депрессии» у взрослого индивида. Основное значение в биологической теории депрессий придавалось генетическим нарушениям и биохимическим дефектам, а также текущему или недавно воздействовавшему стрессу как провоцирующему фактору.
В настоящее время принято считать, что истина лежит посередине: в развитии любых депрессий в разной пропорции участвуют и наследственно-генетические факторы, создающие предрасположенность к депрессиям, пониженную устойчивость к стрессам, и импринтинг в детстве (также создающий предрасположенность, запрограммированность на стрессовые и депрессивные реакции), и текущий хронический или недавно воздействовавший острый стресс как провокатор депрессии. Неправильно отрицать или недооценивать значение любого из этих факторов и сводить сложный, многофакторный патогенетический механизм, приводящий к развитию депрессий, к воздействию лишь одного из факторов.
Важность профессиональной помощи
Поскольку человеку, который сам не испытывал клинической депрессии или не сталкивался с ней достаточно близко, нелегко понять её серьёзность, он часто воспринимает её как просто «плохое настроение». Но большая депрессия — это синдром из сочетающихся симптомов, представляющий из себя нечто гораздо большее, чем просто грусть или пониженное настроение. Ряд биологических измерений, включая измерение уровня нейромедиаторов в мозгу, показал, что при депрессии наличествуют серьёзные изменения в биохимии мозга и общее снижение мозговой активности.
Одно из последствий отсутствия понимания состоит в том, что депрессивных больных часто критикуют за слабохарактерность и «нежелание себе помочь». Но в самой природе депрессии — так влиять на мысли и действия человека, что он становится неспособен что-либо сделать для улучшения своего состояния.
В связи с этой предвзятой точкой зрения следует подчеркнуть, что депрессивному больному крайне необходимо обратиться за профессиональной помощью. Без лечения депрессия имеет тенденцию к прогрессирующему ухудшению, перемежающемуся временными эпизодами стабилизации. Оставленная без лечения, депрессия обычно развивается от полугода до двух лет, прежде чем перейти в хроническую форму, длящуюся много лет (если не до конца жизни) и с трудом поддающуюся лечению. При лечении же неосложненной формы БДР, часто (но не всегда) негативные симптомы могут исчезнуть за несколько недель.
В состоянии клинической депрессии человек может повредить себе социально (потеряв отношения с другими людьми), профессионально (потеряв работу), финансово и даже физически (вплоть до суицида). Лечение может существенно уменьшить вероятность такого урона, включая уменьшение риска суицида, который в противном случае может быть трагическим, но весьма распространённым исходом. Поэтому лечение БДР является очень продуктивным, а порой и жизненно необходимым.
Критически важным в лечении клинической депрессии является сочетание фармакотерапии (лечение медикаментозными средствами — антидепрессантами) с собственно психотерапевтической работой — а именно: проработкой душевных состояний и личностных реакций на эти состояния. Такая проработка может осуществляться лечащим врачом-психотерапевтом или специально подготовленным психологом. Суть такой работы состоит в привлечении пациента к собственному исцелению и в профилактике противодействия, сопротивления (которые могут происходить и помимо сознания пациента) проводимому лечению.
См. также
Литература
В энциклопедическом словаре Брокгауза-Ефрона
Примечания
- ↑ Bech P, Rasmussen N-A, Olsen LR, Noerholm V, Abildgaard W (August 2001). «The sensitivity and specificity of the Major Depression Inventory, using the Present State Examination as the index of diagnostic validity» 66 (2): 159-164. DOI:10.1016/S0165-0327(00)00309-8.
- ↑ K Pajer et al. (2012). «Discovery of blood transcriptomic markers for depression in animal models and pilot validation in subjects with early-onset major depression». Translational Psychiatry 2 (e101). DOI:10.1038/tp.2012.26.
- ↑ Robert A. Bell, PhD, Peter Franks, MD, Paul R. Duberstein, PhD, Ronald M. Epstein, MD, Mitchell D. Feldman, MD, MPhil, Erik Fernandez y Garcia, MD, MPH and Richard L. Kravitz, MD, MSPH (2011). «Suffering in Silence: Reasons for Not Disclosing Depression in Primary Care». Annals of Family Medicine 9: 439-446. DOI:10.1370/afm.1277. (PDF. Архивировано из первоисточника 30 мая 2012.) Реферат на русском: Почему пациенты молчат о депрессии?. Архивировано из первоисточника 30 мая 2012.
- ↑ Breslau, N. et al. Headache and major depression. Neurology (1999). Архивировано из первоисточника 30 мая 2012.
- ↑ Breslau, N. et al. (July 1994). «Migraine and Major Depression: A Longitudinal Study». Headache: The Journal of Head and Face Pain 34 (7): 387—393. DOI:10.1111/j.1526-4610.1994.hed3407387.x.
- ↑ Депрессия: симптомы и лечение депрессии
Ссылки
dic.academic.ru
Большая депрессия (психиатрия) — это… Что такое Большая депрессия (психиатрия)?
Большое депрессивное расстройство (БДР, англ. Major Depressive Disorder) называют ещё клинической депрессией, в отличие от обычной депрессии, под которой подразумевают практически любое плохое или подавленное, тоскливое настроение. Большое депрессивное расстройство — это не только и даже не столько плохое настроение, а целый комплекс симптомов. Более того, БДР может вообще не сопровождаться плохим настроением, подавленностью или тоской — так называемая депрессия без депрессии, или маскированная депрессия, соматизированная депрессия. Если описываемые ниже симптомы длятся больше двух недель и начинают мешать нормальной жизнедеятельности, работе или учёбе, социальному функционированию, то это повод заподозрить БДР или депрессивный синдром (например, связанный с биполярной болезнью).
Распространённость и причины
По данным социологических исследований, не менее 16 % населения испытывали состояния, подпадающие под диагностические критерии МКБ-10 для БДР хотя бы один раз в жизни. Однако менее половины людей, испытывавших подобные состояния, обращались или обращаются за врачебной и/или психологической помощью и получили официальный диагноз.
«Большая» депрессия — сегодня основная причина временной нетрудоспособности в США и в других странах и, вероятно, станет второй по счёту причиной временной нетрудоспособности в мире к 2020 году, согласно данным Всемирной организации здравоохранения
У женщин БДР наблюдается почти в два раза чаще, хотя этот дисбаланс в последние годы уменьшается. Также с повышенной частотой «большая депрессия» встречается у гомосексуалов обоего пола (более чем вдвое чаще, чем в среднем в популяции) и у лиц с нарушениями гендерной идентичности — трансгендеров и транссексуалов (депрессия — вообще почти обязательный спутник гендерной дисфории).
Большое депрессивное расстройство также чаще встречается среди населения крупных городов и мегаполисов по сравнению с населением небольших городов, посёлков и деревень, чаще среди населения развитых стран, чем отсталых и развивающихся. Вероятно, это различие во многом обусловлено более совершенной диагностикой, более высоким уровнем медицины и здравоохранения и большей осведомлённостью населения развитых стран и особенно крупных городов о том, что такое депрессия, и, как следствие, более частыми обращениями к врачам. Но скученность и перенаселённость крупных городов, более быстрый темп жизни, более высокий уровень социальных требований и большее количество стрессов, а также плохая экология, по-видимому, тоже играют роль в большей распространённости БДР в развитых странах и в крупных городах.
Большое депрессивное расстройство также с повышенной частотой встречается среди людей, часто подвергающихся стрессам — например, безработных, лиц с плохим социально-экономическим положением (низкооплачиваемых, не имеющих собственного жилья), лиц, работающих на тяжёлой, скучной, монотонной, нелюбимой или неинтересной работе, на работе, связанной с повышенным количеством стрессов и нервно-психических перегрузок (вроде топ-менеджеров). Часто (но не всегда) БДР развивается после психической травмы — например, потери работы, банкротства, тяжёлой болезни или смерти близкого или любимого человека, развода, переезда на новое место с потерей всех прежних социальных связей и т. п. Но нередко оно развивается и сама по себе, без всяких видимых причин, или от незначительного, на первый взгляд, стресса.
Большую роль в развитии БДР у подростков и взрослых людей играют условия, в которых рос и развивался этот человек в детстве. Показано, что у лиц, подвергавшихся жестокому обращению в детстве, подростковом или юношеском возрасте (физическому насилию: дергание, шлепки, пощечины, побои, сексуальное совращение, изнасилование — или (и) психологическому насилию: ругань, придирки со стороны родителя (родителей), явные или завуалированные вербальные или поведенческие провокации со стороны родителя (родителей) или другого взрослого (взрослых) по отношению к ребенку или подростку с целью вызвать у него чувство вины, стыда, собственной неполноценности, никчемности), во взрослом возрасте наблюдается запрограммированность на стрессовые и депрессивные реакции, постоянное ожидание чего-то плохого; повышен по сравнению с нормой «фоновый» уровень стрессового гормона кортизола и наблюдается более резкий подъём уровня кортизола при даже незначительном стрессе, чем в норме, и чем у людей, подвергавшихся стрессам и плохому обращению уже взрослыми и сформировавшимися. У этих людей частота возникновения «большой депрессии» более чем в 3 раза превышает среднюю частоту в популяции в целом. И наоборот — среди больных с БДР повышена доля лиц, подвергавшихся той или иной форме насилия, унижения или плохого обращения в детстве, подростковом или юношеском возрасте.
Также с повышенной частотой «большая депрессия» развивается у лиц, у которых родственники (особенно ближайшие) страдали или страдают такими аффективными расстройствами как БДР, биполярное аффективное расстройство, шизоаффективное расстройство и некоторыми другими психическими заболеваниями. Это указывает на важную роль наследственной, генетической предрасположенности в развитии большой депрессии и на возможное наличие общих механизмов развития целого ряда психических расстройств, имеющих в своём составе аффективный компонент.
Рядом приверженцев так называемой психоаналитической теории в своё время полностью отрицалось значение наследственной предрасположенности, генетических и биохимических факторов в развитии БДР. Сторонники психоаналитической теории происхождения депрессий придавали основное значение детским и подростковым психотравмам, импринтингу, запрограммированности на стресс. В то же время рядом так называемых биологических психиатров полностью отрицалось значение детских психотравм для возникновения и развития «большой депрессии» у взрослого индивида. Основное значение в биологической теории депрессий придавалось генетическим нарушениям и биохимическим дефектам, а также текущему или недавно воздействовавшему стрессу как провоцирующему фактору. Полностью отрицалось существование самого механизма импринтинга у человека.
В действительности, как оказалось, истина лежит посередине: в развитии любых депрессий в разной пропорции участвуют и наследственно-генетические факторы, создающие предрасположенность к депрессиям, пониженную устойчивость к стрессам, и импринтинг в детстве (также создающий предрасположенность, запрограммированность на стрессовые и депрессивные реакции), и текущий хронический или недавно воздействовавший острый стресс как провокатор депрессии. Неправильно отрицать или недооценивать значение любого из этих факторов и сводить сложный, многофакторный патогенетический механизм, приводящий к развитию депрессий, к воздействию лишь одного из факторов.
Определение
Согласно определению, принятому в действующей сегодня международной классификации болезней 10-го пересмотра (МКБ-10), Большое депрессивное расстройство — это отдельное, самостоятельное психическое расстройство, отвечающее определённым признакам — диагностическим критериям, общепринятым в клинической практике, и продолжающееся не менее двух недель. Причём для постановки диагноза БДР по критериям МКБ-10 необходимо, чтобы симптомы заболевания у конкретного пациента не могли быть объяснены или приписаны другому психическому или соматическому заболеванию или состоянию.
Дело в том, что точно такие же симптомы, как при «большой депрессии», могут наблюдаться в рамках различных психических и соматических заболеваний и состояний. Но при этих заболеваниях и состояниях депрессивное состояние является вторичным по отношению к основному заболеванию. Такое состояние называется депрессивным синдромом или же депрессивным симптомокомплексом, а не самостоятельным заболеванием. Некоторые из вторичных депрессивных синдромов имеют отдельные специальные наименования — например, органическая депрессия при органических поражениях ЦНС (опухолях, травмах, последствиях перенесённых нейроинфекций и т. д.), пост-психотическая депрессия при шизофренических и шизоаффективных психозах и т. д.
Если депрессивное состояние не полностью соответствует диагностическим критериям МКБ-10 для постановки диагноза «Большое депрессивное расстройство» (а критерии эти довольно жёсткие) — например, если нет полного набора необходимых признаков или если нет значительного нарушения жизнедеятельности и социального функционирования, но в то же время состояние явно отклоняется от нормы, — можно говорить о так называемой «малой» депрессии или о суб-депрессии (доклинической депрессии).
Симптомы
Наиболее важными диагностическими признаками являются:
- снижение способности к сосредоточению и вниманию, нерешительность;
- снижение самооценки и уверенности в себе;
- идеи виновности и самоуничижения;
- мрачное и пессимистическое видение будущего;
- идеи или действия, приводящие к самоповреждению или суициду;
- нарушенный сон;
- сниженный аппетит.
Исторические сведения
Многие люди считают, что депрессия — это болезнь, которая распространилась и приобрела такое большое социальное значение только в наше время и не была известна раньше. Но это не так: «большая депрессия» известна врачам с глубокой древности, с античных времён. Ещё знаменитый древнегреческий врач Гиппократ подробно описывал под названием «меланхолия» состояния, очень напоминающие наше сегодняшнее определение БДР, и даже рекомендовал лечение — в рамках возможностей античной медицины, конечно.
Лечение депрессии по Гиппократу состояло в назначении настойки опия, тёплых очистительных клизм (Гиппократ обратил внимание на то, что тяжёлые депрессии часто сопровождаются запорами, и придавал этому большое значение), в психологической поддержке (рекомендовалось больного «ободрять и веселить»), длительных тёплых ваннах, массаже и питье минеральной воды одного из известных источников на Крите (как выяснилось позднее, уже во времена Парацельса, эта вода содержала большое количество ионов брома, магния и лития — то есть действительно могла помогать при депрессиях).
Гиппократ также обратил внимание на зависимость состояния многих депрессивных больных от погоды и времени года, на сезонную периодичность депрессий у многих больных, на улучшение состояния некоторых больных после бессонной ночи. То есть он был близок к открытию лечебного эффекта депривации сна и солнечного света, хотя и не сделал это открытие.
В средние века, однако, многие научные наработки врачей античности были утеряны, и Большое депрессивное расстройство длительно рассматривалось как «одержимость дьяволом». Лечение предлагалось соответствующее: обряды изгнания дьявола, голодание или пост, молитвы. Больных с выраженным депрессивным возбуждением (ажитацией) предлагалось связывать, подвергать побоям. Возрождение подхода к БДР как к болезни, требующей медицинского вмешательства и лечения, а не обрядов изгнания дьявола, началось только в позднем средневековье, в эпоху начала Возрождения и роста интереса к античности и её достижениям.
Важность профессиональной помощи
Поскольку человеку, который сам не испытывал клинической депрессии или не сталкивался с ней достаточно близко, нелегко понять её серьёзность, он часто воспринимает её как просто «плохое настроение». Но большая депрессия — это синдром из сочетающихся симптомов, представляющий из себя нечто гораздо большее, чем просто грусть или пониженное настроение. Ряд биологических измерений, включая измерение уровня нейромедиаторов в мозгу, показал, что при депрессии наличествуют серьёзные изменения в биохимии мозга и общее снижение мозговой активности.
Одно из последствий отсутствия понимания состоит в том, что депрессивных больных часто критикуют за слабохарактерность и «нежелание себе помочь». Но в самой природе депрессии — так влиять на мысли и действия человека, что он становится неспособен что-либо сделать для улучшения своего состояния.
В связи с этой предвзятой точкой зрения следует подчеркнуть, что депрессивному больному крайне необходимо обратиться за профессиональной помощью. Без лечения депрессия имеет тенденцию к прогрессирующему ухудшению, перемежающемуся временными эпизодами стабилизации. Оставленная без лечения, депрессия обычно развивается от полугода до двух лет, прежде чем перейти в хроническую форму, длящуюся много лет (если не бесконечно) и с трудом поддающуюся лечению. При лечении же неосложненной формы БДР, часто (но не всегда) негативные симптомы могут исчезнуть за несколько недель.
В состоянии клинической депрессии человек может повредить себе социально (потеряв отношения с другими людьми), профессионально (потеряв работу), финансово и даже физически (вплоть до суицида). Лечение может существенно уменьшить вероятность такого урона, включая уменьшение риска суицида, который в противном случае может быть трагическим, но весьма распространённым исходом. Поэтому лечение БДР является очень продуктивным, а порой и жизненно необходимым.
Критически важным в лечении клинической депрессии является сочетание фармакотерапии (лечение медикаментозными средствами — антидепрессантами) с собственно психотерапевтической работой — а именно: проработкой душевных состояний и личностных реакций на эти состояния. Такая проработка может осуществляться лечащим врачом-психотерапевтом или специально подготовленным психологом. Суть такой работы состоит в привлечении пациента к собственному исцелению и профилактика противодействия, сопротивления (которые могут происходить и помимо сознания пациента) проводимому лечению.
Этиология
Причин возникновения БДР может быть много и обычно к острому состоянию приводит несколько причин в комплексе. Дефицит железа вызывает депрессию одновременно с анемией, но анемия исчезает после приема железа быстрее, чем плохое настроение.
Формирует депрессию и недостаточное потребление незаменимых жирных кислот, поскольку они являются сырьевым материалом, из которого организм производит группу химических факторов, называемых простагландинами, важных для поддержания стабильного настроения.
Люди, которые потребляют большое количество кофеина (три-четыре чашки кофе в день или более), обычно получают много баллов в тесте, разработанном для обнаружения симптомов депрессии.
Многие люди при депрессии обращаются к сладостям как к утешению, однако медицинские исследования показали, что потребление сахара усиливает депрессию, усталость и угрюмость.
Следует уменьшить потребление всех видов рафинированного сахара и все виды пищи, изготовленные с применением этих продуктов. Если есть пищу с высоким содержанием животных жиров, особенно жиров, наличествующих в мясе, можно усилить проявления депрессивного состояния.
Нужно отличать болезненное состояние от естественной — здоровой реакции человека, на житейские проблемы. Есть реальные причины для внутреннего дискомфорта, которые нельзя снимать искусственными способами, а напротив, требуется прислушаться и понять что значит грусть или тоска? Может быть, это сигналы об ошибочном поведении или обстоятельствах, требующих исправления.
См. также
Ссылки
Wikimedia Foundation. 2010.
dic.academic.ru
Большое депрессивное расстройство — Википедия
Материал из Википедии — свободной энциклопедии
| Большое депрессивное расстройство | |
 Одна из последних картин Винсента Ван Гога «На пороге вечности» отражает тоску и безнадёжность его депрессии | |
| МКБ-10 | F32.032.0, F32.132.1, F32.232.2, F32.332.3, F32.332.3, F32.432.4, F32.532.5, F32.932.9, F33.033.0, F33.133.1, F33.233.2, F33.333.3, F33.4133.41, F33.4233.42, F33.933.9 |
|---|---|
| МКБ-9 | 296.21296.21, 296.22296.22, 296.23296.23, 296.24296.24, 296.25296.25, 296.26296.26, 296.20296.20, 296.31296.31, 296.32296.32, 296.33296.33, 296.34296.34, 296.35296.35, 296.36296.36, 296.30296.30 |
| OMIM | 608516 |
| DiseasesDB | 3589 |
| MedlinePlus | 003213 |
| eMedicine | med/532 |
| MeSH | D003865 |
Большо́е депресси́вное расстро́йство (англ. major depressive disorder, MDD/БДР) — в отличие от обычной депрессии, под которой подразумевают практически любое плохое или подавленное, тоскливое настроение, большое депрессивное расстройство представляет собой целый комплекс симптомов. Более того, большое депрессивное расстройство может вообще не сопровождаться плохим настроением, подавленностью или тоской — так называемая депрессия без депрессии, или маскированная депрессия, соматизированная депрессия (по DSM-5, если при большом депрессивном расстройстве отсутствует плохое настроение, то обязательно должны присутствовать потеря интереса и удовольствия от деятельности, иначе диагноз не ставится). Помимо сниженного настроения, при большом депрессивном расстройстве могут присутствовать бессонница, сонливость, слабость, чувство вины и самоуничижение, возбуждение или заторможенность, проблемы с весом и аппетитом[1]. «Большое депрессивное расстройство» отсутствует в Межд
wiki2.red
основные признаки клинической депрессии и характерные черты БДР
 Клиническая депрессия, или, как ещё её называют: большое депрессивное расстройство (БДР), — это острая форма психического заболевания. Субклинически выраженная депрессия сопровождается такими симптомами, как утрата интереса к окружающему миру, постоянно подавленное настроение и преследование суицидальных мыслей. Острая форма болезни меняется хроническим расстройством. Болезнь протекает длительно и требует только профессионального лечения.
Клиническая депрессия, или, как ещё её называют: большое депрессивное расстройство (БДР), — это острая форма психического заболевания. Субклинически выраженная депрессия сопровождается такими симптомами, как утрата интереса к окружающему миру, постоянно подавленное настроение и преследование суицидальных мыслей. Острая форма болезни меняется хроническим расстройством. Болезнь протекает длительно и требует только профессионального лечения.
Причины заболевания
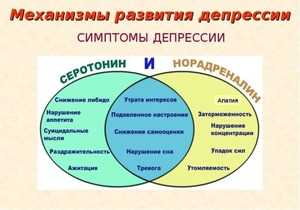
Появление симптомов клинической депрессии можно связывать с воздействием постоянного стресса, острых жизненных ситуаций или любых травмирующих обстоятельств. Всё это приводит к сбору работы нейротрансмиттеров. К этой группе химических элементов относятся допамин, серотонин, ацетилхолин и норэпинефрин. Впоследствии перестают доходить любые сигналы к клеткам нервной системы. Из-за этого человек начинает ощущать себя подавленным и разбитым.
Из научных исследований показано, что женщины чаще подвергаются депрессивным состояниям. К их числу относится и клиническая депрессия. Организм женщины неоднократно за всю жизнь претерпевает гормональные перестройки. Они происходят во время менструации, беременности или наступления менопаузы.
По мнению некоторых учёных, у любого человека может возникнуть острая форма депрессии. Развиваться она будет вне зависимости от пола, возраста, национальности и других факторов. Однако, точки зрения специалистов расходятся. Одни говорят, что БДР может развиваться у людей с психическими заболеваниями, а также у тех, кто обладает генетической предрасположенностью к ним. Другие же считают, что из-за сочетания наследственности и психотравмирующих факторов может развиться депрессия. Возбудить острое психическое расстройство способны следующие факторы:
 Наследственная предрасположенность — депрессия чаще всего может развиваться из-за предрасположенности к психическим заболеваниям, которые передаются по генетической линии. Риск возникновения депрессии также может увеличиться из-за возможного наследования определённых черт характера. Однако неправильное воспитание человека с ранних лет также имеет большое значение в развитии болезни. Риск возникновения клинически острой формы депрессии в несколько раз выше у ребёнка, который в детстве получил психологическую травму или был воспитан жестокими родителями. По статистике люди чьё детство было благополучным страдают этой болезнью намного реже.
Наследственная предрасположенность — депрессия чаще всего может развиваться из-за предрасположенности к психическим заболеваниям, которые передаются по генетической линии. Риск возникновения депрессии также может увеличиться из-за возможного наследования определённых черт характера. Однако неправильное воспитание человека с ранних лет также имеет большое значение в развитии болезни. Риск возникновения клинически острой формы депрессии в несколько раз выше у ребёнка, который в детстве получил психологическую травму или был воспитан жестокими родителями. По статистике люди чьё детство было благополучным страдают этой болезнью намного реже.- Гормональные нарушения также способны развивать острую форму депрессии. БДР может возникнуть на фоне понижения уровня серотонина и норадреналина. В этом случае происходит замедление образования нервных импульсов и человек теряет способность испытывать положительные эмоции. Гормональный дисбаланс чаще всего развивается у людей с заболеваниями эндокринной системы и при тяжёлых соматических патологиях. У женщин дисбаланс возникает после родов, во время климакса или в период беременности.
- В современном мире считается, что именно тяжёлые жизненные ситуации вызывают депрессивное расстройство. Однако многолетние исследования показывают, что тяжёлое психологическое событие не будет являться единственной причиной возникновения депрессии. Это станет всего лишь хорошим толчком для развития болезни. Как правило, такими событиями бывают: расставание с возлюбленным или развод, насилие, смерть близкого человека, увольнение, ссора с родными или даже переезд в другую страну.
- Одной из причин депрессии может являться неправильная оценка себя и своей жизни. Как правило, у таких людей действительность не соответствует ожиданиям. Люди с заниженной самооценкой или те, кто склонны к самообвинениям, чаще всего страдают от депрессивных расстройств.
- Для нервной системы нет ничего хуже, чем постоянное перенапряжение. Длительный стресс уменьшает порог чувствительности, и выработка гормонов происходит реже. В результате человек почти не испытывает положительных эмоций. Он становится раздражительным и огорчается из-за любой мелочи.
- Постоянное беспокойство, которое испытывает человек из-за социальных факторов — сильно снижает его самооценку. К нему можно отнести: низкий социальный уровень, материальную неудовлетворённость или бытовые проблемы. Всё это также может стать причиной большого депрессивного расстройства.
- На состояние нервной системы также отрицательное влияние имеют тяжёлые соматические заболевания, к примеру: потеря социальной активности, ограничение движений, сильная боль.
Симптомы и первые признаки
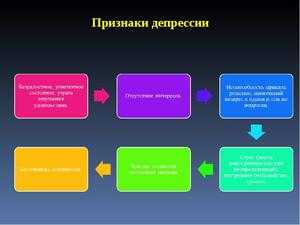
Из-за нарушения передачи импульсов в головном мозге, можно заметить при клинической депрессии все симптомы. Лечение будет зависеть от того, насколько они выражены и от степени тяжести заболевания, а также от особенностей характера больного человека. Если на протяжении 2 недель у больного одновременно наблюдаются 2−3 и более признаков заболевания, то диагноз можно считать подтверждённым. К признакам клинической депрессии относятся:
 Снижение трудоспособности.
Снижение трудоспособности.- Быстрое развитие утомляемости.
- Потеря жизненной энергии.
- Заниженная самооценка.
- Неспособность долго сосредотачиваться.
- Появление разнообразных страхов.
- Суетливость, возбуждённость, раздражительность или заторможенность.
- Угнетённое состояние и упадок настроения.
- Мышечная слабость.
- Ощущение своей бесполезности.
- Формирование комплекса вины.
- Постоянный поиск у себя болезней.
- Возникновение мыслей о бессмысленности существования и самоубийстве.
Помимо основных признаков острой депрессии, симптомами заболевания могут быть:
- Болевые ощущения.
- Кожные заболевания.
- Нарушение аппетита и сна.
- Потеря или набор веса.
- Сбои в работе пищеварительной и выделительной системах.
- Исчезновение полового влечения.
Ухудшение состояния больного при клинической депрессии возникает довольно быстро. В начале развития болезни человек будет казаться для окружающих немного уставшим, неразговорчивым и грустным. Однако его состояние может ухудшиться буквально за несколько дней. Многие больные в разгар заболевания отказываются выходить из дома, разговаривать и принимать пищу. Попытки самоубийства возникают только в самых тяжёлых случаях. А также могут проявляться тяжёлые нарушения психики, проявление агрессии и галлюцинаций. Основными и характерными симптомами депрессии являются:
- Снижение настроения. Человек большую часть времени будет чувствовать себя бесполезным
 и ненужным, беспомощным и угнетённым. Мысли о собственном ничтожестве или одиночестве будут всё чаще посещать больного. Нередко могут возникать мысли и о суициде. Как правило, у больного человека сильно снижается самооценка. И всё чаще возникает страх перед будущим и робость перед окружающими, а также нерешительность.
и ненужным, беспомощным и угнетённым. Мысли о собственном ничтожестве или одиночестве будут всё чаще посещать больного. Нередко могут возникать мысли и о суициде. Как правило, у больного человека сильно снижается самооценка. И всё чаще возникает страх перед будущим и робость перед окружающими, а также нерешительность. - При острой форме болезни также меняется и поведение человека. Он начинает избегать любого общения с людьми, становится замкнутым и неадекватно реагирует на обыденные ситуации. Проявление агрессии, раздражение или слёзы становятся нормой для больного человека. Он старается избегать любых контактов и перестаёт взаимодействовать с людьми. Можно сказать, что он «уходит в себя».
- При развитии депрессии человек перестаёт интересоваться чем-либо. Ему становятся неинтересны прежде любимые увлечения и занятия. Острая форма болезни нередко вызывает у пациентов полное отсутствие каких-либо чувств. Ему кажется, что весь мир отстранился от него и скрылся за непроницаемой стеной. Из-за чего у него, вообще, не возникает никаких эмоций, а цвета и звуки становятся приглушёнными.
- По мере развития болезни можно наблюдать и физические проявления. У больного человека сильно ухудшается самочувствие: возникновение слабости, головные боли, нарушение сна, снижение аппетита и работоспособности, замедление мыслительных процессов. Выполнять повседневные обязанности приходится с огромным трудом, человеку, страдающему клинической депрессией.
Лечение болезни
Не стоит забывать, что лечение такого серьёзного заболевания должно происходить только под контролем врача в клинике. Так как попытки справиться самостоятельно с болезнью могут закончиться неудачно и вызвать усугубление заболевания. Начать лечение при большом депрессивном расстройстве нужно в первую очередь с посещения психотерапевта и начала приёмов специальных препаратов:
 Антидепрессанты — это медикаменты, которые увеличивают уровень нейромедиаторов в головном мозге. Они помогают избавиться от симптомов депрессии таких, как: снижение настроения, двигательная заторможенность и апатия. На сегодняшний день группа этих препаратов не имеет особых противопоказаний, и оказывает более мягкое действие. Минусом этих препаратов является то, что они начинают действовать только по мере накопления в организме. Поэтому эффект от приёма может быть заметен только через две — три недели от начала их применения.
Антидепрессанты — это медикаменты, которые увеличивают уровень нейромедиаторов в головном мозге. Они помогают избавиться от симптомов депрессии таких, как: снижение настроения, двигательная заторможенность и апатия. На сегодняшний день группа этих препаратов не имеет особых противопоказаний, и оказывает более мягкое действие. Минусом этих препаратов является то, что они начинают действовать только по мере накопления в организме. Поэтому эффект от приёма может быть заметен только через две — три недели от начала их применения.- Нормотимики — препараты, которые снижают возбудимость нервной системы. За счёт чего улучшается настроение пациента и стабилизируется состояние нервной системы. Для ускорения лечебного эффекта рекомендуется использовать их вместе с антидепрессантами. В этом случае сравнительно быстро исчезают агрессивность, раздражительность и повышается настроение больного. Опасность суицида также сильно снижается.
- Транквилизаторы — помогают избавиться от страха, тревожности и беспокойства, а также восстанавливают сон и аппетит. Принимать препараты этой группы необходимо с особой осторожностью и только по назначению врача. Так как имеется очень высокий риск развития зависимости и передозировки.
- Нейролептики — это группа препаратов, которая оказывает сильное тормозящее действие на нервную систему. Они способны замедлять передачу импульсов в головном мозге. Как правило, нейролептики применяются при ярко выраженных психических нарушениях, таких как агрессивность, галлюцинации или бред.
Профилактика заболеваний
При проявлении малейших симптомов поможет избежать опасных последствий своевременное обращение к специалистам. Предотвратить болезнь помогут следующие меры профилактики:
- Размеренное чередование отдыха и работы.
- Активный и энергичный способ жизни.
- Своевременное лечение любых заболеваний.
Психотерапия при депрессии
Своевременная и профессиональная помощь при депрессии имеет высокое значение. При любом виде депрессии проведение психотерапии обязательно. Больному необходимо осознать, какие причины могли вызвать развитие депрессии. Это помогает восстановить и улучшить состояние пациента, а также избежать повторения депрессивного расстройства. Для того чтобы вылечить заболевание в психиатрии применяются всевозможные методики:
- Поведенческая терапия.
- Гуманистическая терапия.
- Гипноз.
- Психоанализ.
- Нейролингвистическое программирование.
Также в своей работе для лечения этого заболевания многие психологи часто используют:
- Различные тренинги, на которых пациенты учатся: расслабляться и ходить с высоко поднятой головой, искренней улыбкой, расправленными плечами и прямой спиной.
- Тесты, тренирующие память и развивающие концентрацию.
- Успокаивающее дыхание.
- Физические упражнения и ситуационные сценки.
 Занятия с больными могут проводиться индивидуально либо в группе. Психотерапия даёт возможность человеку справиться со своими страхами и комплексами, психологическими травмами и негативными событиями, которые когда-то оставили глубокий отпечаток в сознании пациента. В большинстве случаев при помощи психотерапевта и приёме необходимых медикаментов больные быстро возвращаются к обычной жизни, избавляясь от всех признаков депрессии.
Занятия с больными могут проводиться индивидуально либо в группе. Психотерапия даёт возможность человеку справиться со своими страхами и комплексами, психологическими травмами и негативными событиями, которые когда-то оставили глубокий отпечаток в сознании пациента. В большинстве случаев при помощи психотерапевта и приёме необходимых медикаментов больные быстро возвращаются к обычной жизни, избавляясь от всех признаков депрессии.
krasotka.guru
Большое депрессивное расстройство симптомы и лечения
Рекуррентное депрессивное расстройство
Большое депрессивное расстройство (БДР, клини́ческая депре́ссия) — представляет собой комплекс симптомов, в отличии от простой депрессии, БДР может протекать без подавленного настроения (маскированная депрессия).
Современное понятия депрессии, схожи с меланхолией (черной желчи, черное настроение) описанное Гиппократом.
Большое депрессивное расстройство — симптомы
Симптомы большого депрессивного расстройства длятся на протяжении более 2 недель, ограничивая человека в нормальной жизнедеятельности:
- Сниженное настроение большую часть суток
- Высокая утомляемость
- Утрата интересов
- Снижение способности сосредоточится
- Нерешительность
- Неадекватно низкая самооценка и уверенность в себе
- Самообвинения
- Не видимость будущего
- Самоповреждения
- Суицидальные попытки
- Нарушения сна, аппетита,
- Снижение веса
Для выявления большого депрессивного расстройства, ВОЗ был разработан опросник «большой депрессии»
В 2012 году в клетках крови были обнаружены транскриптомные био маркеры, специфичные для подростков с большим депрессивным расстройством. Кроме того, был найден частично перекрывающийся набор био маркеров, позволяющих отличить случаи, когда БДР сочетается с тревожным расстройством. При БДР отмечается не достаточность эффекта или вовсе отсутствия в лечении антидепрессантами в течении месяца (резистентная депрессия), причины таких депрессий различны, первичная — истинная, которые обусловлены биологическими и клиническими факторами. Вторичная – относительная обусловлена адаптации к психо-фармакотерапии. Псевдорезистентная – обусловлена не верным подбором лекарств для лечения. Интолерантность – не переносимость препаратов используемых в лечении.
Большое депрессивное расстройство — причины
По данным соц исследований, было выявлено, что распространенность БДР больше всего в больших городах, мегаполисах, чем в маленьких поселках. Такая статистика обусловлена тем, что именно в городах люди подвержены большим стрессам. Так же бдр чаще встречается у людей которые больше подвержены стрессовым ситуациям (безработные, люди с плохой соц. Средой, лица работающие на тяжелой, а так же монотонной работе). Иногда Большое депрессивное расстройство может развиться после психической травмы. Так же наблюдаются случаи когда БДР развивается без ведомых причин.
Часто развивается у тех людей которые мучаются мигренями. Большую роль играет , то в какой обстановке рос человек будучи ребенком и какова его социальная среда будучи уже взрослым. Дети которые подвергались насилию имеют большей риск заболеть большим депрессивным расстройством. Сторонники психоаналитической теории склонялись к детским псих. травмам. А биологические психиатры отрицали, они придавали особое значение в развитии БДР генетическим нарушениям или недавно перенесенному стрессу. В настоящие время принято считать, что истина развития БДР лежит где то по середине.
Большое депрессивное расстройство – помощь.
Человек который сам ни когда не испытывал клинической депрессии, ему сложно понять и оценить всю серьезность ситуации, для него она может показаться простое подавленное настроение. Большая депрессия это синдром нескольких сочетающих симптомов, сочетающее в себе не что большее, чем просто плохое настроение. Включая ряд биологических изменений, нейромедиаторов в головном мозге человека, что ведет к серьезным изменениям в биохимии мозга. Не понимания приводит к критике в отношении к больному, считая его слабохарактерным, не способным помочь самому себе для улучшения состояния. В связи с такими пониманием окружающих, больному необходимо идти к специалисту за профессиональной помощью. Без лечения депрессии, человеку может стать гораздо хуже, болезнь может прогрессировать все глубже. Без помощи БДР может продлится до 2 лет, течении этого времени могут быть заметны недолгие улучшения состояния.
В состоянии большого депрессивного расстройства человек может потерять работу и быть отвергнут окружающими, что ухудшает ситуацию.
Большое депрессивное расстройство — лечения
Важным является в лечении большого депрессивного расстройства это прием медикаментов (антидепрессанты) и психотерапия. В большинстве случаев большое депрессивное расстройство оказывается резистентным к лечению, называемое терапевтически резистентной депрессии, для преодоления его разработано множество методов.
Похожие статьи:
Медицина «Ш» → Шизофрения
Медицина «Р» → Рассеянность — нарушения внимания
Медицина «М» → Мышление
Медицина «Г» → Галлюцинации
Медицина «К» → Кахексия
youpedia.ru
Маниакально-депрессивный психоз — причины, симптомы, диагностика и лечение
Маниакально-депрессивный психоз (биполярное аффективное расстройство) – психическое расстройство, проявляющееся выраженными аффективными нарушениями. Возможно чередование депрессии и мании (либо гипомании), периодическое возникновение только депрессии или только мании, смешанные и промежуточные состояния. Причины развития окончательно не выяснены, имеют значение наследственная предрасположенность и особенности личности. Диагноз выставляется на основании анамнеза, специальных тестов, беседы с больным и его родственниками. Лечение – фармакотерапия (антидепрессанты, нормотимики, реже антипсихотики).
Общие сведения
Маниакально-депрессивный психоз, или МДП – психическое расстройство, при котором наблюдается периодическое чередование депрессий и маний, периодическое развитие только депрессий или только маний, одновременное появление симптомов депрессии и мании либо возникновение различных смешанных состояний. Впервые болезнь в 1854 году независимо друг от друга описали французы Байярже и Фальре, однако официально МДП был признан самостоятельной нозологической единицей только в 1896 году, после появления работ Крепелина, посвященных этой тематике.
До 1993 года заболевание носило название «маниакально-депрессивный психоз». После утверждения МКБ-10 официальное название болезни изменили на «биполярное аффективное расстройство». Это было обусловлено как несоответствием старого названия клинической симптоматике (МДП далеко не всегда сопровождается психозами), так и стигматизацией, своеобразной «печатью» тяжелой психической болезни, из-за которой окружающие под влиянием слова «психоз» начинают с предубеждением относиться к пациентам. Лечение МДП осуществляют специалисты в области психиатрии.
Маниакально-депрессивный психоз
Причины развития и распространенность маниакально-депрессивного психоза
Причины возникновения МДП пока окончательно не выяснены, однако установлено, что заболевание развивается под влиянием внутренних (наследственных) и внешних (средовых) факторов, при этом более важную роль играют наследственные факторы. Пока не удалось установить, каким образом передается МДП – одним или несколькими генами либо в результате нарушения процессов фенотипирования. Существуют данные, свидетельствующие как в пользу моногенного, так и в пользу полигенного наследования. Не исключено, что одни формы болезни передаются при участии одного гена, другие – при участии нескольких.
К факторам риска относят меланхолический тип личности (высокая чувствительность в сочетании со сдержанным внешним проявлением эмоций и повышенной утомляемостью), статотимический тип личности (педантичность, ответственность, повышенная потребность в упорядоченности), шизоидный тип личности (эмоциональная монотонность, склонность к рационализации, предпочтение уединенной деятельности), а также эмоциональную неустойчивость, повышенную тревожность и мнительность.
Данные о связи маниакально-депрессивного психоза и пола пациента разнятся. Раньше считалось, что женщины болеют в полтора раза чаще мужчин, согласно данным современных исследований, монополярные формы расстройства чаще выявляются у женщин, биполярные – у мужчин. Вероятность развития заболевания у женщин увеличивается в периоды изменения гормонального фона (во время менструаций, в послеродовом и климактерическом периоде). Риск возникновения болезни также повышается у тех, кто после родов перенес любое психическое расстройство.
Информация о распространенности МДП в популяции в целом также неоднозначна, поскольку разные исследователи используют различные критерии оценки. В конце XX века зарубежные статистики утверждали, что маниакально-депрессивным психозом страдает 0,5-0,8% населения. Российские специалисты называли чуть более низкую цифру – 0,45% населения и отмечали, что тяжелые психотические формы заболевания диагностировались лишь у трети пациентов. В последние годы данные о распространенности маниакально-депрессивного психоза подвергаются пересмотру, согласно новейшим исследованиям, симптомы МДП выявляются у 1% жителей Земли.
Данные о вероятности развития МДП у детей отсутствуют из-за сложности использования стандартных диагностических критериев. При этом специалисты считают, что во время первого эпизода, перенесенного в детском или подростковом возрасте, болезнь зачастую остается недиагностированной. У половины пациентов первые клинические проявления МДП появляются в возрасте 25-44 года, у молодых преобладают биполярные формы, у людей среднего возраста – униполярные. Около 20% больных переносят первый эпизод в возрасте старше 50 лет, при этом наблюдается резкое увеличение количества депрессивных фаз.
Классификация маниакально-депрессивного психоза
В клинической практике обычно используют классификацию МДП, составленную с учетом преобладания определенного варианта аффективного расстройства (депрессии либо мании) и особенностей чередования маниакальных и депрессивных эпизодов. Если у пациента развивается только один вид аффективного расстройства, говорят об униполярном маниакально-депрессивном психозе, если оба – о биполярном. К униполярным формам МДП относят периодическую депрессию и периодическую манию. При биполярной форме различают четыре варианта течения:
- Правильно перемежающийся – наблюдается упорядоченное чередование депрессии и мании, аффективные эпизоды разделены светлым промежутком.
- Неправильно перемежающийся – наблюдается беспорядочное чередование депрессии и мании (возможны два или более депрессивных либо маниакальных эпизода подряд), аффективные эпизоды разделены светлым промежутком.
- Двойной – депрессия сразу сменяется манией (либо мания депрессией), за двумя аффективными эпизодами следует светлый промежуток.
- Циркулярный – наблюдается упорядоченное чередование депрессии и мании, светлые промежутки отсутствуют.
Количество фаз у конкретного пациента может варьировать. У одних больных наблюдается всего один аффективный эпизод в течение жизни, у других – несколько десятков. Продолжительность одного эпизода колеблется от недели до 2 лет, средняя продолжительность фазы составляет несколько месяцев. Депрессивные эпизоды возникают чаще маниакальных, в среднем депрессия длится втрое дольше мании. У некоторых больных развиваются смешанные эпизоды, при которых одновременно наблюдаются симптомы депрессии и мании либо депрессия и мания быстро сменяют друг друга. Средняя продолжительность светлого промежутка – 3-7 лет.
Симптомы маниакально-депрессивного психоза
Основными симптомами мании являются двигательное возбуждение, подъем настроения и ускорение мышления. Выделяют 3 степени тяжести мании. Для легкой степени (гипомании) характерно улучшение настроения, увеличение социальной активности, психической и физической продуктивности. Пациент становится энергичным, активным, разговорчивым и несколько рассеянным. Потребность в сексе увеличивается, во сне – уменьшается. Иногда вместо эйфории возникает дисфория (враждебность, раздражительность). Продолжительность эпизода не превышает нескольких дней.
При умеренной мании (мании без психотических симптомов) наблюдается резкий подъем настроения и существенное усиление активности. Потребность во сне практически полностью исчезает. Наблюдаются колебания от радости и возбуждения к агрессии, подавленности и раздражительности. Социальные контакты затруднены, пациент рассеян, постоянно отвлекается. Появляются идеи величия. Продолжительность эпизода составляет не менее 7 дней, эпизод сопровождается утратой трудоспособности и способности к социальным взаимодействиям.
При тяжелой мании (мании с психотическими симптомами) наблюдается выраженное психомоторное возбуждение. У некоторых больных отмечается склонность к насилию. Мышление становится бессвязным, появляются скачки мыслей. Развиваются бред и галлюцинации, по своему характеру отличающиеся от аналогичных симптомов при шизофрении. Продуктивные симптомы могут соответствовать или не соответствовать настроению больного. При бреде высокого происхождения или бреде величия говорят о соответствующей продуктивной симптоматике; при нейтральных, слабо эмоционально окрашенных бреде и галлюцинациях – о несоответствующей.
При депрессии возникают симптомы, противоположные мании: двигательная заторможенность, выраженное снижение настроения и замедление мышления. Пропадает аппетит, наблюдается прогрессирующая потеря веса. У женщин прекращаются менструации, у пациентов обоих полов исчезает сексуальное влечение. В легких случаях отмечаются суточные колебания настроения. Утром выраженность симптомов достигает максимума, к вечеру проявления болезни сглаживаются. С возрастом депрессия постепенно приобретает характер тревожной.
При маниакально-депрессивном психозе может развиваться пять форм депрессии: простая, ипохондрическая, бредовая, ажитированная и анестетическая. При простой депрессии выявляется депрессивная триада без других выраженных симптомов. При ипохондрической депрессии возникает бредовая убежденность в наличии тяжелого заболевания (возможно – неизвестного врачам или постыдного). При ажитированной депрессии отсутствует двигательная заторможенность. При анестетической депрессии на первый план выходит ощущение болезненного бесчувствия. Больному кажется, что на месте всех ранее существовавших чувств возникла пустота, и эта пустота доставляет ему тяжелые страдания.
Диагностика и лечение маниакально-депрессивного психоза
Формально для постановки диагноза МДП необходимо наличие двух или более эпизодов нарушений настроения, при этом хотя бы один эпизод должен быть маниакальным или смешанным. На практике психиатр учитывает большее количество факторов, обращая внимание на анамнез жизни, беседуя с родственниками и т. д. Для определения тяжести депрессии и мании используют специальные шкалы. Депрессивные фазы МДП дифференцируют с психогенной депрессией, гипоманиакальные – с возбуждением, обусловленным недосыпанием, приемом психоактивных веществ и другими причинами. В процессе дифференциальной диагностики также исключают шизофрению, неврозы, психопатии, другие психозы и аффективные расстройства, возникшие вследствие неврологических или соматических заболеваний.
Терапия тяжелых форм МДП осуществляется в условиях психиатрического стационара. При легких формах возможно амбулаторное наблюдение. Основной задачей является нормализация настроения и психического состояния, а также достижение устойчивой ремиссии. При развитии депрессивного эпизода назначают антидепрессанты. Выбор препарата и определение дозы производится с учетом возможного перехода депрессии в манию. Антидепрессанты используют в сочетании с атипичными антипсихотиками или нормотимиками. При маниакальном эпизоде применяют нормотимики, в тяжелых случаях – в сочетании с антипсихотиками.
В межприступный период психические функции полностью или практически полностью восстанавливаются, тем не менее, прогноз при МДП в целом нельзя считать благоприятным. Повторные аффективные эпизоды развиваются у 90% пациентов, 35-50% больных, имеющих повторные обострения, выходят на инвалидность. У 30% пациентов маниакально-депрессивный психоз протекает непрерывно, без светлых промежутков. МДП часто сочетается с другими психическими расстройствами. Многие больные страдают алкоголизмом и наркоманией.
www.krasotaimedicina.ru


