Действие транквилизаторов на организм человека: что это такое, когда назначают, побочные эффекты
ФГБНУ НЦПЗ. ‹‹Экзогенные психические расстройства››
К транквилизаторам относится большая группа веществ, оказывающих успокаивающее, противотревожное (анксиолитическое) действие.
Злоупотребление транквилизаторами стало в настоящее время одной из распространенных форм токсикоманий. Это обусловлено тем, что они являются относительно доступными психоактивными средствами, широко назначаются врачами всех специальностей, а многие лица используют их и без назначения врача. Особенно широкое применение нашли производные бен-зодиазепинов (наряду с сердечно-сосудистыми средствами они являются наиболее распространенными лекарственными препаратами в мире). Бензодиазепины широко используются во врачебной практике как противотре-вожные (анксиолитические), снотворные, противосудорожные, миорелаксирующие препараты [Смулевич А.Б., 1998]. Наиболее часто средствами злоупотребления служат диазепам (седуксен, реланиум, сибазон), лоразепам (ативан), нитразепам (радедорм, эуноктин), феназепам, альпразолам (ксанакс), клоназепам, реже — хлордиазепоксид (элениум) и др.
В начале 80-х годов в Западной Европе и США принимали транквилизаторы до 12—14 % населения [Mollhof J., 1981]. В странах Западной Европы, США и Канаде 10—17 % населения принимали бензодиазепины [Laux Y., Konig W., 1985]. По данным A.Feline, Y. Le Goc (1985), J.Denis-Zempereur (1989), бензодиазепины составляют 15 % назначений французских врачей. A.M.Grion, R.M.Gafon и соавт. (1991) нашли, что в Италии бензодиазепины назначаются 18 % больных, обращающихся к врачам общей практики. Эта ситуация сохраняется и в настоящее время.
Механизм действия. Принятые внутрь бензодиазепины быстро всасываются и пик их концентрации в крови наблюдается примерно через 1 ч. Эти препараты хорошо связываются с белками, в течение 7—10 ч распределяются по всему организму, метаболизируются в печени, выделяются из организма в течение 2—6 дней. Бензодиазепины оказывают тормозящее влияние на ЦНС (особенно на лимбическую систему мозга).
Клиническая практика показывает, что эффективность бензодиазепи-нов при длительном их применении снижается. Это ведет к развитию толерантности и «синдрома отмены», т.е. возникают основные признаки зависимости — токсикоманий. Толерантность к бензодиазепинам развивается в разные сроки по отношению к различным эффектам последних: в первую очередь к седативному, миорелаксирующему, а затем к противо-тревожному. Считается, что толерантность к бензодиазепинам больше связана с фармакодинамическими механизмами (изменение активности рецепторов), нежели с метаболическими. Имеется перекрестная толерантность с барбитуратами, алкоголем, другими седативно-гипнотическими препаратами.
Характерными для привыкания к бензодиазепинам являются нарушения циркадного ритма сон — бодрствование с ночными пробуждениями и невозможностью заснуть без приема очередной дозы препарата.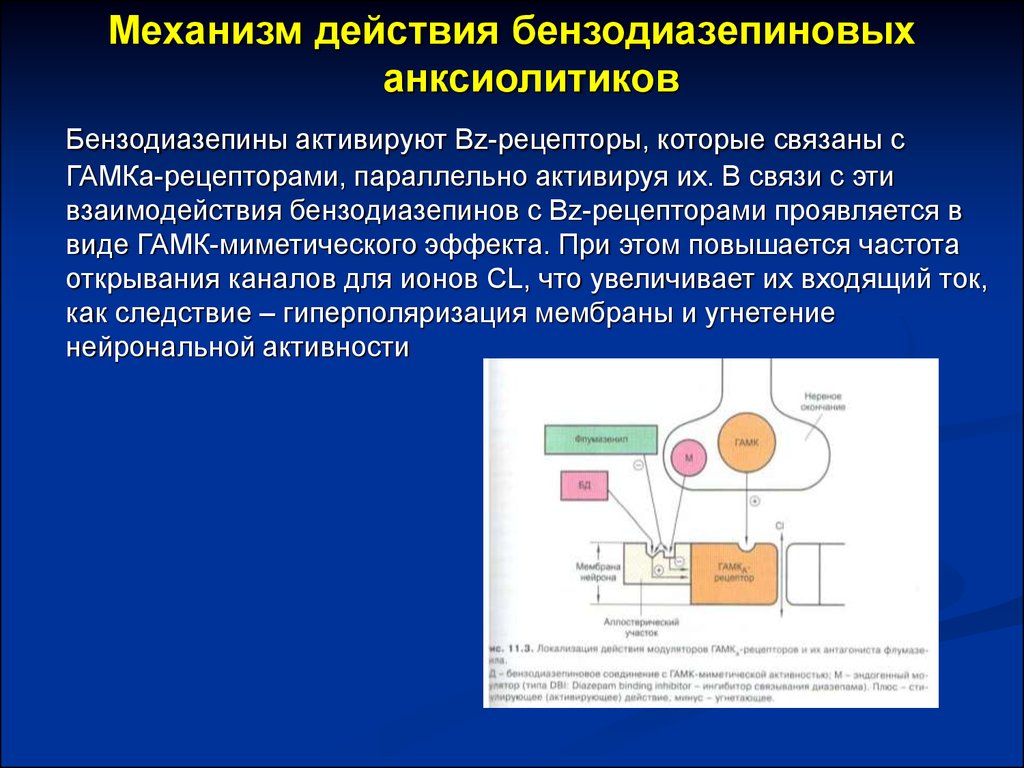
Возможность развития абстинентного синдрома после отмены бензоди-азепинов впервые описали J.E.Hollister, F.P.Motzenbecker и R.C.Degan (1961), наблюдавшие 11 больных, которые в течение нескольких месяцев лечились хлордиазепоксидом (элениумом) в дозе 300—600 мг в день. Отмена терапии привела к развитию симптомокомплекса, который напоминал абс-тиненцию при отмене барбитуратов, хотя и был несколько отсрочен по времени; у 2 больных авторы наблюдали судороги. В дальнейшем синдром отмены был описан многими авторами и подробно проанализирован в обзорных публикациях [Горьков В.А., Тарасова Т.П., Герцик Л.Г., 1989; Mackinnon J.L., Parker W.A., 1982; Schopf J., 1983; Cappel H.D. et al., 1986; Noyes R., Garrey N.J. et al., 1988; Grion A.M., Gaton A.M. et al., 1991]. Большинство авторов отмечают, что риск развития физической зависимости у этих больных резко увеличивается при длительном (свыше 6 мес) приеме препаратов и при употреблении чрезмерно высоких доз. Но описаны случаи развития абстинентного синдрома при отмене бензодиазепинов и после менее длительного их приема (2—3 мес).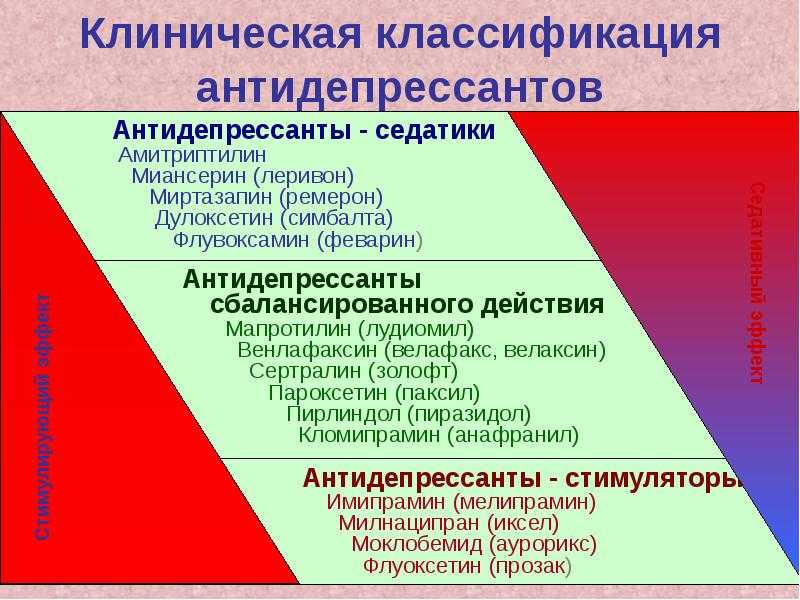
Помимо больных, которые длительное время до формирования зависимости принимали бензодиазепины с терапевтической целью, существует группа лиц, которые сразу начинают прием транквилизаторов в поисках эйфории [Coppel H.D., 1986].
С наркотической целью транквилизаторы используются как отдельно, так и в сочетании с другими психоактивными веществами. Наиболее частым является комбинированный прием транквилизаторов и алкоголя. В некоторых случаях речь идет о винарной наркотизации.
Наиболее частым является комбинированный прием транквилизаторов и алкоголя. В некоторых случаях речь идет о винарной наркотизации.
Клинические проявления. Клиническая картина токсикоманий, обусловленных злоупотреблением бензодиазепинами, сходна с таковой при барбитуровой наркомании, но при злоупотреблении бензодиазепинами развитие соответствующих симптомов происходит более медленно, а выраженность аффективных нарушений и глубина интеллектуально-мнестического снижения меньше и они не столь брутальны.
Клиническая картина интоксикации, вызванной бензодиазепинами, напоминает таковую при барбитуровом опьянении, но частично зависит и от принимаемого препарата. Так, радедорм вызывает опьянение, сходное с алкогольным, сочетающимся с выраженной заторможенностью, сонливостью, миорелаксацией; феназепам вызывает расторможенность, немотивированную двигательную активность; диазепам вызывает эйфорию. Следует, однако, отметить, что больные, злоупотребляющие производными бензодиазепинов, чаще всего чередуют или комбинируют разные препараты этой группы.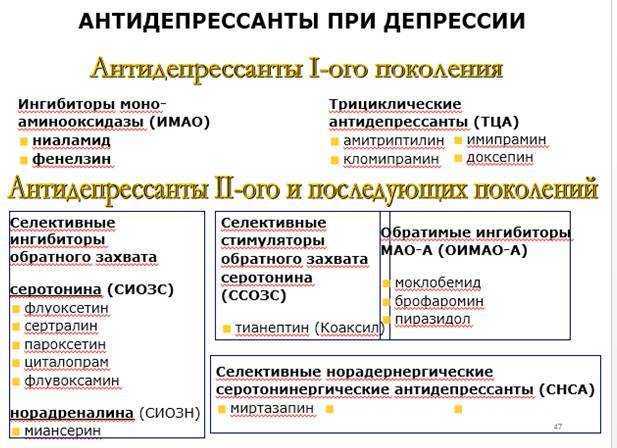
Доза, необходимая для достижения эйфории, обычно в несколько раз превосходит терапевтическую. При однократном приеме 4—5 таблеток (20— 25 мг) диазепама (седуксена, реланиума) внутрь можно испытать состояние эйфории. Последняя характеризуется повышенным настроением, неусидчивостью, стремлением куда-то идти, что-то делать. При этом может снижаться четкость восприятия окружающего, затрудняется переключение внимания, снижается скорость реакций. Некоторые больные отмечают ощущение полета, невесомости.
Внешне пациенты в описанном состоянии производят впечатление людей, находящихся в состоянии выраженного алкогольного опьянения. У них нарушена координация, походка становится неуверенной, с пошатыванием. Они оживлены, болтливы. Речь дизартрична. В речевой продукции обнаруживаются персеверации. Отмечается бледность кожных покровов, лица. Зрачки расширены, с вялой реакцией на свет. Язык обложен плотным беловатым налетом. Слизистые оболочки сухие. Мышечный тонус (особенно нижних конечностей) резко снижен.
Через 3—4 нед после начала систематического приема бензодиазепинов прежние дозы уже не вызывают эйфории. Количество принимаемого препарата увеличивается. Растет толерантность. Постепенно изменяется форма опьянения. Неусидчивость, болтливость остаются, но нарушения моторики, статики почти не выражены. По мере вытрезвления в значительно большей степени становится выраженным постинтоксикационное состояние в виде вялости, безразличия, слабости, апатии, подавленности. Наряду с этим отмечаются раздражительность, злобные реакции, плаксивость. Дозы, значительно превышающие терапевтические, могут вызывать психомоторное возбуждение, иногда сопровождающееся иллюзиями и галлюцинациями, расстройствами сознания по типу сумеречного.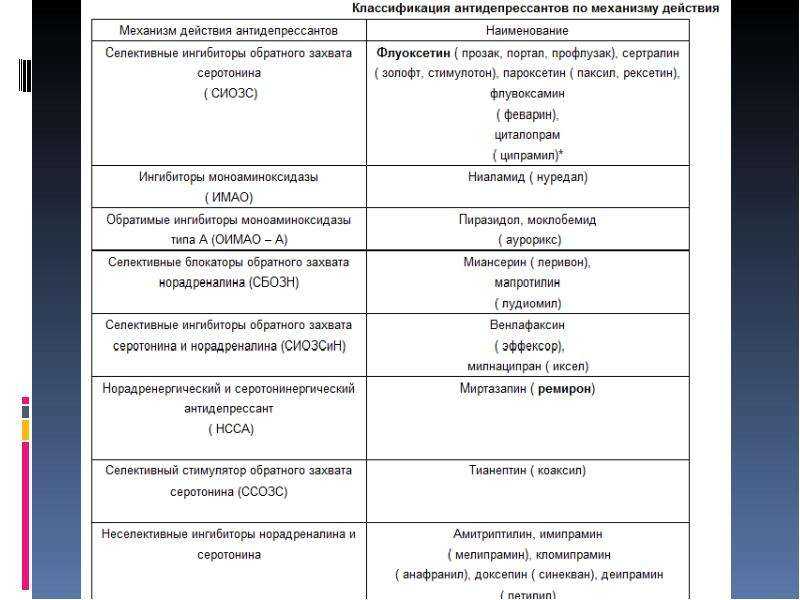
При передозировке производными бензодиазепинов развивается сопорозное расстройство сознания, переходящее в кому. Опасными для жизни являются нарушения внешнего дыхания, функций сердечно-сосудистой системы и почек. Отмечаются арефлексия и мидриаз.
В структуре абстинентного синдрома после отмены бензодиазепинов имеются психические и соматоневрологические расстройства. К первым относятся раздражительность, вплоть до тяжелых дисфорий, напряженность, подавленное настроение, значительное усиление тревоги и беспокойства, ажитация или, наоборот, вялость, повышенная утомляемость, а также деперсонализация и выраженные расстройства сна, нередко с кошмарными сновидениями. Соматоневрологические расстройства включают вегетативные нарушения: повышенную потливость, гипергидроз, тахикардию (до 100 ударов и более в минуту), гипотензию, иногда гипертермию.
M.Lader (1983) выделяет три группы симптомов при отмене бензодиазепинов: психические, соматические, расстройства восприятия. К последним он относит парестезии, светобоязнь, гиперакузию, обонятельную и тактильную гиперчувствительность, чувство жара и холода.
После отмены бензодиазепинов, так же как и после отмены барбитуратов, могут наблюдаться судорожные припадки и психозы, развивающиеся в основном по типу делирия. Y.L.Mackinnen, W.A.Packer (1982) указывают на возможность развития в абстиненции параноидных психозов с галлюцинациями. B.Wolf, R.Grohrnann и соавт. (1988) выделяют четыре типа психозов при отмене бензодиазепинов: делириозный синдром с субступором и ажитацией; шизофреноподобный параноидно-галлюцинаторный синдром; тревожно-депрессивный синдром; психоз, при котором на первый план выступают причудливые ощущения изменений тела и явления деперсонализации.
B.Wolf, R.Grohrnann и соавт. (1988) выделяют четыре типа психозов при отмене бензодиазепинов: делириозный синдром с субступором и ажитацией; шизофреноподобный параноидно-галлюцинаторный синдром; тревожно-депрессивный синдром; психоз, при котором на первый план выступают причудливые ощущения изменений тела и явления деперсонализации.
Продолжительность абстинентного синдрома после отмены бензодиазепинов — до 2—3 нед, иногда 1 мес. В отдельных случаях абстинентный синдром после отмены бензодиазепинов может продолжаться от 3 до 6 мес.
Кроме производных бензодиазепинов, для наркотизации применяются транквилизаторы и других химических групп. К их числу относятся мепробамат (принадлежащий группе карбаминовых эфиров замещенного пропандиола) и триоксазин. Фармакологическое действие этих препаратов сходно с действием производных бензодиазепинов. Они вызывают психическую релаксацию, уменьшают напряженность и в то же время не вызывают сонливости и заторможенности. С наркогенной целью принимаются в дозах, значительно превышающих терапевтические. Способ приема — только внутрь. Эффект наступает спустя 30—40 мин. Вначале появляются ощущения изменения своего состояния, расслабленности в теле, чувство опьянения, сопровождающееся повышением активности и настроения. Возникает желание что-либо делать, общаться с окружающими. Такое состояние удерживается в течение 5—7 ч, после чего отмечается неглубокая астения с сонливостью и двигательной заторможенностью. Внешний вид больных напоминает таковой при алкогольном опьянении: лицо гиперемировано, глаза с характерным блеском, зрачки расширены; наблюдаются дизартрия и расстройство координации. Психотическая симптоматика обычно не выражена.
Способ приема — только внутрь. Эффект наступает спустя 30—40 мин. Вначале появляются ощущения изменения своего состояния, расслабленности в теле, чувство опьянения, сопровождающееся повышением активности и настроения. Возникает желание что-либо делать, общаться с окружающими. Такое состояние удерживается в течение 5—7 ч, после чего отмечается неглубокая астения с сонливостью и двигательной заторможенностью. Внешний вид больных напоминает таковой при алкогольном опьянении: лицо гиперемировано, глаза с характерным блеском, зрачки расширены; наблюдаются дизартрия и расстройство координации. Психотическая симптоматика обычно не выражена.
Последствия длительного злоупотребления транквилизаторами. В этих случаях, так же как и при злоупотреблении барбитуратами и другими снотворными, формируется своеобразный дефект личности, напоминающий органический с изменением всей структуры личности. У больных наблюдаются интеллектуально-мнестические нарушения. Лицо становится маскообразным, мимика бедной. Замедлена речь и все движения. Нарастает вялость. Наблюдаются черствость, грубость, эгоистичность, жестокость по отношению к близким. Нарушаются нравственные и этические нормы поведения. Резко падает работоспособность. Больные становятся непригодными к работе, связанной с умственной и физической нагрузкой.
Замедлена речь и все движения. Нарастает вялость. Наблюдаются черствость, грубость, эгоистичность, жестокость по отношению к близким. Нарушаются нравственные и этические нормы поведения. Резко падает работоспособность. Больные становятся непригодными к работе, связанной с умственной и физической нагрузкой.
Транквилизаторы в акушерско–гинекологической практике | Серов В.Н., Баранов И.И.
Транквилизаторы (от лат. tranquillium – «спокойствие») представляют собой одну из важнейших групп психотропных средств. Впоследнее время их все чаще называют анксиолитиками (от лат. anxius – «тревожный» игреч. lysis – «растворение»). Транквилизаторы известны более полувека, разработка первых препаратов данной группы относится к50–м годам ХХ столетия — периоду зарождения научной психофармакологии. Сегодня группа транквилизаторов насчитывает более 100 препаратов, продолжается активная работа по созданию новых исовершенствованию уже имеющихся средств.
Механизмы действия анксиолитиков до сих пор до конца не раскрыты. Действие анксиолитиков проявляется за счет уменьшения возбудимости подкорковых областей головного мозга (лимбическая система, таламус, гипоталамус), ответственных за осуществление эмоциональных реакций, торможения взаимодействия этих структур с корой головного мозга, а также угнетения полисинаптических спинальных рефлексов.
Действие анксиолитиков проявляется за счет уменьшения возбудимости подкорковых областей головного мозга (лимбическая система, таламус, гипоталамус), ответственных за осуществление эмоциональных реакций, торможения взаимодействия этих структур с корой головного мозга, а также угнетения полисинаптических спинальных рефлексов.
Важнейшее свойство транквилизаторов – устранение беспокойства, чувства тревоги и страха, уменьшение внутреннего напряжения, повышенной раздражительности, бессонницы и других проявлений невротических, неврозоподобных, психопатических и психопатоподобных состояний, вегетативных дисфункций. Кроме собственно анксиолитического, к основным клинико–фармакологическим эффектам транквилизаторов относятся седативный, миорелаксирующий, противосудорожный, снотворный, вегетостабилизирующий, а также амнестический. Многие анксиолитики способны вызывать лекарственную зависимость. Эти свойства выражены в различной степени, что необходимо учитывать при выборе препарата для конкретного пациента. Совершенствование рассматриваемой группы осуществляется в направлении создания препаратов с изолированными анксиолитическими свойствами, что приводит к минимизации побочных эффектов.
Совершенствование рассматриваемой группы осуществляется в направлении создания препаратов с изолированными анксиолитическими свойствами, что приводит к минимизации побочных эффектов.
Среди психотропных средств транквилизаторы являются наиболее широко применяемыми в условиях как стационарного, так и амбулаторного лечения. Сфера их использования выходит далеко за рамки психиатрии, охватывая соматические заболевания, неврологию, хирургию, анестезиологию, онкологию, дерматологию, геронтологию, педиатрию, наркологию и, конечно же, акушерство и гинекологию.
В литературе имеется несколько классификаций транквилизаторов. Более ранние классификации основаны на особенностях их химического строения, продолжительности действия, клинического применения. Так, по числу препаратов лидируют производные бензодиазепина, среди которых выделяют препараты длительного действия, средней длительности действия и короткого действия. Отдельно представлены производные дифенилметана, 3–метоксибензойной кислоты, хинуклидина, азаспиродекандиона, эфиры замещенного пропандиола. Традиционно выделяют так называемые «дневные транквилизаторы», у которых преобладает собственно анксиолитическое действие и минимально выражены седативный, снотворный, миорелаксантный эффекты. Эти препараты можно назначать амбулаторно в дневное время.
Традиционно выделяют так называемые «дневные транквилизаторы», у которых преобладает собственно анксиолитическое действие и минимально выражены седативный, снотворный, миорелаксантный эффекты. Эти препараты можно назначать амбулаторно в дневное время.
Более поздние классификации учитывают механизм действия транквилизаторов, который особенно важен как для понимания фармакодинамики и сущности побочного действия, так и для определения основных направлений разработки нового поколения препаратов. В частности, Д.А. Харкевич [6] классифицирует важнейшие транквилизаторы на агонисты бензодиазепиновых рецепторов, агонисты серотониновых рецепторов и препараты разного типа действия, куда в том числе относятся мембранные модуляторы ГАМК–бензодиазепинового рецепторного комплекса, прежде всего Афобазол, которому в дальнейшем будет уделено особое вниманине.
Наряду с особенностями механизма действия, дозой и длительностью применения на эффект транквилизаторов влияет и фармакогенетический фактор – генетически обусловленный тип ответа организма на эмоционально–стрессовое воздействие [3]. По данным С.Б. Середенина [5], в клинических исследованиях установлено, что у астеничных пациентов с неврозами наблюдается транквило–активирующее, а у стеничных – транквило–седативное действие бензодиазепинов. У здоровых добровольцев с высокой результативностью операторской деятельности в эмоционально–стрессовой обстановке бензодиазепины вызывают седацию, а в случае дезорганизующего влияния стресса – повышение показателей деятельности. Зависимость эффекта от фенотипа эмоционально–стрессовой реакции имеет место и у Афобазола.
По данным С.Б. Середенина [5], в клинических исследованиях установлено, что у астеничных пациентов с неврозами наблюдается транквило–активирующее, а у стеничных – транквило–седативное действие бензодиазепинов. У здоровых добровольцев с высокой результативностью операторской деятельности в эмоционально–стрессовой обстановке бензодиазепины вызывают седацию, а в случае дезорганизующего влияния стресса – повышение показателей деятельности. Зависимость эффекта от фенотипа эмоционально–стрессовой реакции имеет место и у Афобазола.
На изменение действия транквилизаторов может влиять и такой фактор, как минеральный состав рациона (в частности, повышенный уровень пищевого потребления хлорида натрия). Снижение эффективности анксиолитиков, очевидно, связано с тем, что повышенное потребление хлорида натрия способствует ослаблению ГАМК–ергических тормозных процессов [7].
В целом транквилизаторы в отличие от других психотропных средств (нейролептики, антидепрессанты) характеризуются отсутствием тяжелых побочных эффектов и хорошей переносимостью. В.И. Бородин [2] выделяет следующие основные побочные эффекты, встречающиеся при использовании транквилизаторов:
В.И. Бородин [2] выделяет следующие основные побочные эффекты, встречающиеся при использовании транквилизаторов:
• гиперседация – дозозависимая дневная сонливость, снижение уровня бодрствования, нарушение координации внимания, забывчивость и др.;
• миорелаксация – расслабление скелетной мускулатуры, проявляющееся общей слабостью, слабостью в отдельных группах мышц;
• «поведенческая токсичность» – легкое нарушение когнитивных функций и психомоторных навыков, проявляющееся даже в малых дозах и выявляемое при нейропсихологическом тестировании;
• «парадоксальные» реакции – усиление агрессивности и ажитации (возбужденное состояние), нарушения сна, обычно проходящие самопроизвольно или после снижения дозы;
• психическая и физическая зависимость, возникающая при длительном применении (6–12 месяцев непрерывно), проявления которой напоминают невротическую тревогу.
Эти проявления побочных эффектов наиболее характерны для бензодиазепинов, которые к тому же могут вызывать артериальную гипотензию (особенно при парентеральном введении), сухость во рту, диспепсию (тошнота, рвота, диарея или запор), повышение аппетита и потребления пищи, дизурию, нарушение полового влечения и потенции.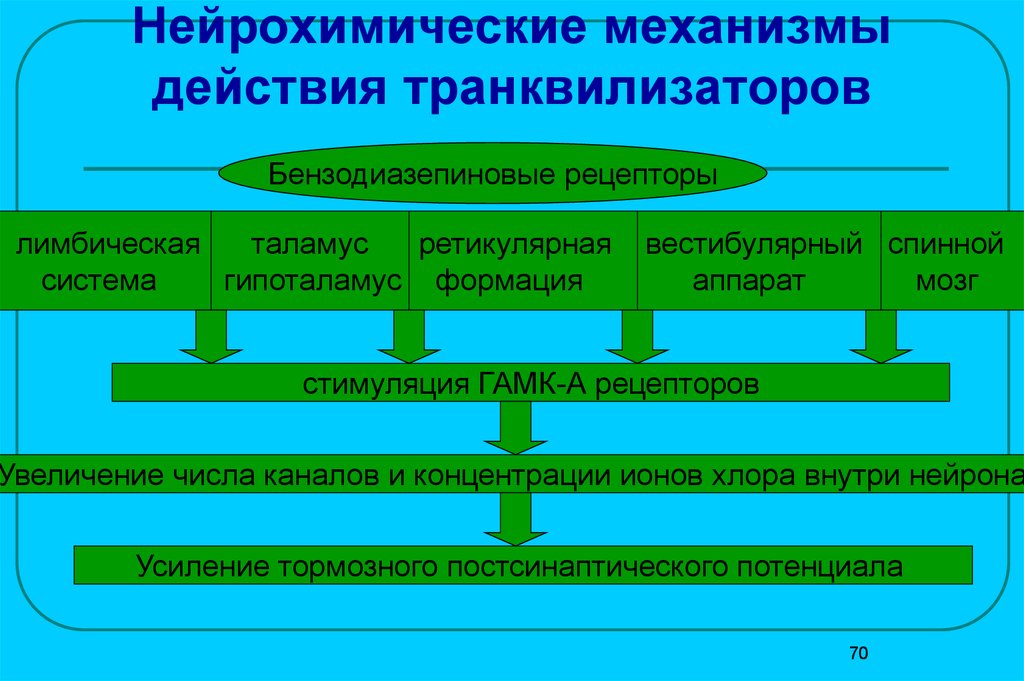
По частоте лидируют вялость, сонливость, встречающиеся примерно в 10% случаев, в том числе на следующий день в рамках «остаточных явлений» после вечернего приема препарата накануне. В 5–10 раз реже встречаются головокружения и нарушение координации движений, связанные с миорелаксацией. Однако в пожилом возрасте рассматриваемые побочные эффекты учащаются.
В связи с неблагоприятным влиянием на плод анксиолитики противопоказаны при беременности. Транквилизаторы, прежде всего бензодиазепиновые, легко проникают через плаценту. Так, концентрация диазепама в крови пуповины превышает его концентрацию в материнской крови. Уровень диазепама и оксазепама в крови ребенка возрастает медленно по причине высокой степени связи этих препаратов с белками крови беременной женщины, но впоследствии они создают более высокую концентрацию в сыворотке крови ребенка, прочно связываясь с ее белками [4]. Элиминация же этих препаратов и их метаболитов происходит в несколько раз медленнее, чем у взрослых. Дети, особенно во внутриутробном и раннем постнатальном периоде, имеют повышенную чувствительность к угнетающим влияниям на ЦНС, а транквилизаторы в их организме легко кумулируют.
Дети, особенно во внутриутробном и раннем постнатальном периоде, имеют повышенную чувствительность к угнетающим влияниям на ЦНС, а транквилизаторы в их организме легко кумулируют.
При назначении бензодиазепинов во время беременности женщинам, больным эпилепсией, следует учитывать, что имеются сообщения о повышении частоты возникновения врожденных пороков у детей, матери которых принимали противосудорожные препараты во время беременности, однако причинно–следственная связь между этими фактами пока не установлена. С другой стороны, у женщин, принимающих противосудорожные препараты, их отмена до или во время беременности возможна только в случаях, когда эпилептические припадки являются слабыми и редкими при отсутствии лечения и если вероятность эпилептического состояния и симптомов отмены оценивается как невысокая.
Применение производных бензодиазепина в III триместре беременности (особенно в последние недели) может привести к накоплению препарата в тканях плода и, как следствие – к угнетению ЦНС у новорожденных. При этом у новорожденных может отмечаться мышечная слабость, гипотермия, угнетение дыхания, нарушение сосательного рефлекса. Длительный прием бензодиазепинов на протяжении беременности, в т.ч. на поздних стадиях, может привести к формированию физической зависимости и развитию симптомов отмены у новорожденного. У новорожденных метаболизм бензодиазепинов происходит медленнее, чем у взрослых, вследствие чего эти ЛС и их метаболиты могут накапливаться в организме и вызывать седативный эффект. При этом возможны трудности при кормлении и потеря веса у новорожденных.
При этом у новорожденных может отмечаться мышечная слабость, гипотермия, угнетение дыхания, нарушение сосательного рефлекса. Длительный прием бензодиазепинов на протяжении беременности, в т.ч. на поздних стадиях, может привести к формированию физической зависимости и развитию симптомов отмены у новорожденного. У новорожденных метаболизм бензодиазепинов происходит медленнее, чем у взрослых, вследствие чего эти ЛС и их метаболиты могут накапливаться в организме и вызывать седативный эффект. При этом возможны трудности при кормлении и потеря веса у новорожденных.
Что касается безопасности однократного использования диазепама во время родов с анестезиологическими целями, то оно не приводит к существенным отклонениям в состоянии новорожденного. Транквилизаторы проникают в грудное молоко. В частности, диазепам создает в нем в 10 раз меньшую концентрацию, чем в крови. В случае необходимости применения транквилизаторов кормящей женщиной грудное вскармливание нужно прекратить. Говоря о тератогенности транквилизаторов, нельзя не вспомнить о талидомиде, который в 60–е годы ХХ столетия вызвал в Западной Европе массовое появление грубых аномалий конечностей у детей.
Проблема лекарственной зависимости от транквилизаторов трактуется специалистами неоднозначно. Большинство авторов едино во мнении, что ее риск прямо пропорционален длительности лечения транквилизаторами. Особенно вероятно возникновение зависимости к бензодиазепинам.
На возникновение физической зависимости указывает синдром отмены. Его проявлениями являются желудочно–кишечные расстройства, потливость, тремор, сонливость, головокружение, головная боль, непереносимость резких звуков и запахов, шум в ушах, раздражительность, беспокойство, бессонница, деперсонализация. Как правило, он протекает нетяжело. Тяжесть и длительность абстинентных расстройств может недооцениваться и ошибочно приниматься за невротические проявления заболевания пациента. Вместе с тем нередки примеры длительного (месяцы и даже годы) применения бензодиазепинов без трудностей последующей отмены, чему способствует определенная тактика проведения лечения и отмены препарата. Для предотвращения абстиненции при длительном лечении следует использовать более низкие дозы, дробные короткие курсы терапии, а отмену проводить в течение 1–2 месяцев на фоне психотерапии или приема плацебо.
В происхождении зависимости велика роль психологических механизмов. Вероятность ее возникновения наиболее высока у лиц с когнитивными и поведенческими расстройствами, чрезмерной фиксацией на соматических симптомах, иррациональной верой в мощность препаратов и ожиданием тяжелых симптомов отмены [1].
Относительно лекарственных взаимодействий транквилизаторов необходимо отметить, что любые (даже анксиоселективные) препараты данной группы не следует сочетать с алкоголем. Возможны выраженная сонливость, психомоторная заторможенность и даже угнетение дыхания. По причине потенцирования угнетающего влияния на ЦНС не следует сочетать бензодиазепины с фенотиазиновыми нейролептиками. Учет побочных эффектов, противопоказаний, лекарственных взаимодействий транквилизаторов необходим для повышения безопасности применения этих наиболее широко распространенных психотропных средств.
Таким образом, основным недостатком бензодиазепиновых транквилизаторов является то, что все их эффекты проявляются одновременно. Поэтому в ведущих фармакологических лабораториях мира непрерывно ведутся поиски транквилизаторов, которые бы по своей активности не уступали бензодиазепиновым препаратам, но не проявляли бы гипноседативного, миорелаксирующего и амнезического действия.
Поэтому в ведущих фармакологических лабораториях мира непрерывно ведутся поиски транквилизаторов, которые бы по своей активности не уступали бензодиазепиновым препаратам, но не проявляли бы гипноседативного, миорелаксирующего и амнезического действия.
Доказано, что в зависимости от особенностей нервной системы, обусловленных генетически, одни люди ведут себя активно, ищут рациональный выход из неблагоприятной ситуации, а другие – пассивно, стресс их морально парализует. Бензодиазепины устраняют проявления тревоги и страх у неустойчивых к стрессу, но у людей с активным поведением в этих условиях вызывают сонливость, заторможенность и дезорганизуют их поведение. Так, была поставлена задача создать препарат, который бы оказывал нужное действие на пассивных особей, но не влиял бы негативно на поведение активных.
В результате длительных экспериментальных поисков такое соединение было найдено среди производных меркаптобензимидазола и названо Афобазолом. Это соединение препятствует развитию нарушений в ГАМК–бензодиазепиновом рецепторе, возникающих у «пассивных» животных при формировании эмоционально–стрессовой реакции. Вероятнее всего, такое действие Афобазола обусловлено его антирадикальными свойствами, предотвращающими мембранозависимые изменения рецепторного участка нервной клетки.
Вероятнее всего, такое действие Афобазола обусловлено его антирадикальными свойствами, предотвращающими мембранозависимые изменения рецепторного участка нервной клетки.
Проведенные экспериментальные исследования убедительно доказали зависимость действия транквилизаторов от фенотипа эмоционально–стрессовых реакций как у животных, так и у человека. Фундаментальное значение этого феномена состоит в фармакологическом подтверждении генетической гетерогенности эмоционально–стрессовых реакций, что делает очевидной необходимость разработки специфических для того или иного фенотипа реакций на стресс фармакологических препаратов. Полученные данные открывают также возможности индивидуального типирования эмоционально–стрессовых реакций с использованием бензодиазепиновой пробы. Разработка и испытание теста представляются перспективными для решения проблем профессионального отбора и других вопросов, когда важно предсказание наследственной формы реакции на стресс.
Афобазол оказывает положительное действие на пациентов с тревожными расстройствами и пассивной реакций на стресс, не вызывая при этом у них седативного и миорелаксантного эффектов. При его применении не формируется лекарственная зависимость и не развивается синдром отмены. Действие препарата реализуется преимущественно в виде сочетания анксиолитического (противотревожного) и легкого стимулирующего (активирующего) эффекта. Уменьшение или устранение тревоги (озабоченность, плохие предчувствия, опасения, раздражительность), напряженности (пугливость, плаксивость, чувство беспокойства, неспособность расслабиться, бессонница, страх), а следовательно, соматических (мышечные, сенсорные, сердечно–сосудистые, дыхательные, желудочно–кишечные симптомы), вегетативных (сухость во рту, потливость, головокружение), когнитивных (трудности при концентрации внимания, ослабленная память) нарушений наблюдается на 5–7 день лечения Афобазолом. Максимальный эффект достигается к концу 4–й недели лечения и сохраняется в послетерапевтическом периоде (в среднем 1–2 нед.). Особенно показано применение препарата у пациентов с преимущественно астеническими личностными чертами в виде тревожной мнительности, неуверенности, повышенной ранимости и эмоциональной лабильности, склонности к эмоционально–стрессовым реакциям.
При его применении не формируется лекарственная зависимость и не развивается синдром отмены. Действие препарата реализуется преимущественно в виде сочетания анксиолитического (противотревожного) и легкого стимулирующего (активирующего) эффекта. Уменьшение или устранение тревоги (озабоченность, плохие предчувствия, опасения, раздражительность), напряженности (пугливость, плаксивость, чувство беспокойства, неспособность расслабиться, бессонница, страх), а следовательно, соматических (мышечные, сенсорные, сердечно–сосудистые, дыхательные, желудочно–кишечные симптомы), вегетативных (сухость во рту, потливость, головокружение), когнитивных (трудности при концентрации внимания, ослабленная память) нарушений наблюдается на 5–7 день лечения Афобазолом. Максимальный эффект достигается к концу 4–й недели лечения и сохраняется в послетерапевтическом периоде (в среднем 1–2 нед.). Особенно показано применение препарата у пациентов с преимущественно астеническими личностными чертами в виде тревожной мнительности, неуверенности, повышенной ранимости и эмоциональной лабильности, склонности к эмоционально–стрессовым реакциям.
Результаты клинических испытаний показали, что Афобазол обладает сочетанием противотревожного, вегетостабилизируюещего и умеренно выраженного активирующего эффектов, устраняет болезненные телесные ощущения, связанные с тревогой и тревожно–депрессивными нарушениями, характеризуется хорошей переносимостью, не вызывает дневной сонливости, миорелаксации, не ухудшает, а в ряде случаев восстанавливает нарушенные когнитивные функции, при приеме препарата не развивается привыкания и «синдрома отмены».
В гинекологической практике перспективно применение Афобазола при таких патологических состояниях, как менструальный, климактерический и посткастрационный синдромы.
Предменструальный синдром (ПМС) – сложный патологический симптомокомплекс, возникающий в предменструальные дни и проявляющийся нейропсихическими, вегетативно–сосудистыми и обменно–эндокринными нарушениями. Частота ПМС колеблется в широких пределах в различные возрастные периоды и в возрасте после 30 лет встречается почти у каждой второй гинекологической больной.
Патогенез ПМС сложен и недостаточно изучен, о чем свидетельствует появление множества теорий, объясняющих его. Нарушение баланса вегетативных влияний на протяжении менструального цикла во многом определяют характер и степень выраженности клинических проявлений ПМС.
В лечении больных ПМС наряду с психотропными препаратами широко используются вегетотропные средства, поскольку клинические проявления заболевания реализуются через вегетативные сегментарные аппараты. Нами было проведено комплексное исследование вегетативных нарушений у больных предменструальным синдромом и оценка терапевтической эффективности Афобазола, как препарата с выраженной вегетотропной активностью для их коррекции.
С целью выявления эффективности Афобазола для коррекции вегетативных нарушений всем больным ПМС препарат был назначен в виде монотерапии в течение 4–недельного курса (по 10 мг 3 раза в сутки).
Анализ результатов исследования показал, что у больных ПМС по мере нарастания тяжести заболевания состояние исходного вегетативного тонуса в 1–ю фазу менструального цикла в большинстве случаев было представлено крайними его вариантами – выраженной парасимпатикотонией и симпатикотонией, которые ответственны за многие клинические проявления данного заболевания.
При исходной нормотонии, симпатикотонии или смешанном вегетативном тонусе лечение Афобазолом было достаточно эффективно без предварительной подготовки симпатомиметиками. При симпатикотонии преобладают механизмы повышенной активности симпато–адреналовой системы и чувствительности адренорецепторов, поэтому при лечении Афобазолом наблюдался наиболее хороший положительный клинический эффект. Следовательно, для оптимизации процесса лечения необходимо всесторонне учитывать функциональное состояние ВНС для индивидуального подбора сочетаний вегетокорректоров.
Длительная история существования проблемы патологического климакса, ее неразрешенность отражают типичный пример расхождения между теоретическими знаниями и практическими результатами. Несколько десятилетий существует точное научное представление о механизмах возникновения, формирования и трансформации климактерических расстройств. Однако эффективность терапевтических воздействий остается недостаточно высокой.
Наиболее ярко неврозоподобные (органического генеза) симптомы выражены при астеническом варианте, а невротические (психогенные) – при истерическом, тогда как при сенесто–ипохондрическом удельный вес неврозоподобных больше, чем невротических, а при тревожно–депрессивном, наоборот, преобладают невротические расстройства.
Выявленное в клинике распределение клинических вариантов климактерического синдрома отражает механизмы их формирования, знание которых существенно в выборе стратегии терапии. Эффективность лечения больных с климактерическим синдромом, включающим психические и вегетативные проявления, зависит о того, насколько верно выбраны лекарственные препараты.
Учитывая механизмы развития клинических проявлений климактерического синдрома, в настоящее время целесообразным представляется выбор следующих стратегий терапии климактерических расстройств: гормональная, заместительная, психофармакологическая и психотерапевтическая. Две первые следует отнести к патогенетически ориентированным. С помощью гормональных препаратов, содержащих эстрогены и андрогены в различных пропорциях, а также нейролептиков и транквилизаторов, оказывающих действие на гипоталамические структуры, удается предотвратить или купировать вегетативно–сосудистые и пограничные психические климактерические расстройства.
Нами проведены исследования по оценке эффективности Афобазола при различных вариантах психопатологических климактерических расстройств в сравнении с другими психотропными препаратами, ранее использовавшимися и использующимися в лечении климактерического синдрома. Афобазол оказался высокоэффективным препаратом при купировании астенического и, в меньшей степени – тревожно–депрессивного вариантов. Он достоверно чаще, чем диазепам, купировал или значительно ослаблял психопатологические проявления климактерического синдрома в рамках астенического варианта и чаще, чем мебикар, купировал проявления тревожно–депрессивного варианта собственно климактерических психических расстройств. С помощью Афобазола удавалось в течение полутора–двух недель купировать или значительно ослабить вегетативно–сосудистые проявления климактерического синдрома и астенические проявления. Отмечено, что в большей степени Афобазол оказывал влияние на гипостеническую по сравнению с гиперстенической симптоматику. В процессе терапии происходило исчезновение быстрой утомляемости, вялости, патологической сонливости пациенток. У большинства восстанавливался ночной сон, купировались агрипнические расстройства вследствие урежения «приливов» в ночное время и собственно транквилизирующего эффекта. Наряду с этим происходило восстановление комфортных взаимоотношений с окружающими, урежение конфликтов. При использовании Афобазола у пациенток с тревожно–депрессивным вариантом климактерического синдрома уже через 5–6 дней появлялись признаки нормализации настроения, исчезновения эмоциональной лабильности и расстройств тревожного ряда (от генерализованных до панических атак), исчезновение или смягчение депрессивных феноменов.
В процессе терапии происходило исчезновение быстрой утомляемости, вялости, патологической сонливости пациенток. У большинства восстанавливался ночной сон, купировались агрипнические расстройства вследствие урежения «приливов» в ночное время и собственно транквилизирующего эффекта. Наряду с этим происходило восстановление комфортных взаимоотношений с окружающими, урежение конфликтов. При использовании Афобазола у пациенток с тревожно–депрессивным вариантом климактерического синдрома уже через 5–6 дней появлялись признаки нормализации настроения, исчезновения эмоциональной лабильности и расстройств тревожного ряда (от генерализованных до панических атак), исчезновение или смягчение депрессивных феноменов.
Следовательно, можно утверждать, что предотвращению дисгармоничного течения климактерического периода у женщины в виде климактерических вегетативных и пограничных психических расстройств способствует выбор адекватной терапевтической стратегии. Афобазол можно отнести к препаратам, способным существенным образом улучшать психическое состояние пациенток.
В последние годы отмечается рост оперативных вмешательств на половых органах, объем которых включает удаление яичников. После тотальной овариэктомии развивается обширный комплекс нервно–психических, вегето–сосудистых и обменно–эндокринных нарушений, обусловленных резким выключением гормональной функции яичников. В ответ на снижение уровня половых стероидов развивается закономерное повышение секреции гонадотропных гормонов. После овариоэктомии концентрация фолликулостимулирующего и лютеинизирующего гормонов в сыворотке крови повышается на 5–7 день после операции, а через 20–30 дней уровень содержания этих гормонов становится в 7–10 раз выше, чем у женщин в детородном возрасте, и уподобляется уровню, характерному для климактерического периода. Удаление яичников, проведенное в период естественной возрастной инволюции, усугубляет биологическую трансформацию организма и приводит к срыву защитно–приспособительных механизмов.
Вегето–сосудистые и нервно–психические симптомы возникают обычно через 2–3 недели после овариэктомии и достигают полного развития спустя 2–3 месяца. Обратное развитие посткастрационного синдрома происходит в первый год после операции, но у 25% женщин патологические симптомы сохраняются в течение 2–5 и более лет. В первые 2 года у 73% женщин преобладают нейровегетативные нарушения, у 16% – психоэмоциональные расстройства и у 11% – обменно–эндокринные. В последующие годы частота обменно–эндокринных нарушений возрастает, психоэмоциональные расстройства сохраняются длительное время и уменьшается частота нейровегетативных нарушений. Особенно тяжело переносят удаление яичников женщины, прооперированные в переходном возрасте (45–50 лет). Затяжное и тяжелое течение имеет посткастрационный синдром у женщин с экстрагенитальной патологией.
Обратное развитие посткастрационного синдрома происходит в первый год после операции, но у 25% женщин патологические симптомы сохраняются в течение 2–5 и более лет. В первые 2 года у 73% женщин преобладают нейровегетативные нарушения, у 16% – психоэмоциональные расстройства и у 11% – обменно–эндокринные. В последующие годы частота обменно–эндокринных нарушений возрастает, психоэмоциональные расстройства сохраняются длительное время и уменьшается частота нейровегетативных нарушений. Особенно тяжело переносят удаление яичников женщины, прооперированные в переходном возрасте (45–50 лет). Затяжное и тяжелое течение имеет посткастрационный синдром у женщин с экстрагенитальной патологией.
Удаление яичников выключает циклическую функцию с последующим нарушением гипоталамо–гипофизарно–гонадных взаимоотношений с развитием психовегетативного синдрома. Неоднозначность сдвигов в механизмах гормональных обратных связей определяет специфику вегетативных и психоэмоциональных расстройств после кастрации. Возникающий клинический симптомо–комплекс сходен с таковым у больных с климактерическим синдромом.
Возникающий клинический симптомо–комплекс сходен с таковым у больных с климактерическим синдромом.
Среди препаратов, назначаемых в комплексной терапии посткастрационного синдрома, достойное место занимают транквилизаторы. Нами было оценено влияние Афобазола на вегето–сосудистые и нервно–психические симптомы посткастрационного синдрома по данным опроса, контроля АД и частоты пульса в динамике.
Больным назначался Афобазол в суточной дозе 20 мг в два приема в утренние и дневные часы в течение трех недель в виде монотерапии. Во время приема препарата пациентки вели дневник наблюдения, где регистрировали субъективную выраженность имевшихся нарушений, частоту пульса каждые три часа 5 раз в сутки и АД в полдень.
В результате применения Афобазола у больных с посткастрационным синдромом улучшилось самочувствие, настроение во всех случаях, но степень выраженности была разной. Головные боли были до лечения у 73% больных, при лечении сохранялись у 32% наблюдавшихся женщин. Расстройства желудочно–кишечного тракта снизились на 43%. Наилучшие результаты были получены в отношении вазомоторных реакций, расстройств дыхания, желудочно–кишечного тракта, уменьшения утомляемости, головных болей, где частота проявлений снизилась в 2,5 раза. Побочные эффекты от применения препарата нами зарегистрированы не были.
Расстройства желудочно–кишечного тракта снизились на 43%. Наилучшие результаты были получены в отношении вазомоторных реакций, расстройств дыхания, желудочно–кишечного тракта, уменьшения утомляемости, головных болей, где частота проявлений снизилась в 2,5 раза. Побочные эффекты от применения препарата нами зарегистрированы не были.
Результаты, полученные при лечении вегето–сосудистых нарушений у больных с предменструальным, климактерическим и посткастрационным синдромами, подтвердили вегетостабилизирующие свойства препарата и позволяют считать целесообразным включение Афобазола в комплексную терапию данных патологических состояний.
Литература
1. Аведисова А.С. К вопросу о зависимости к бензодиазепинам// Психиатр. и психофармакол. – 1999. – № 1. – С. 24–25.
2. Бородин В.И. Побочные эффекты транквилизаторов и их роль в пограничной психиатрии// Психиатр. и психофармакол. – 2000. – № 3. – С. 72–74.
3. Воронина Т.А., Середенин С. Б. Перспективы поиска анксиолитиков// Эксперим. и клин. фармакология. – 2002. – Т. 65, № 5. – С. 4–17.
Б. Перспективы поиска анксиолитиков// Эксперим. и клин. фармакология. – 2002. – Т. 65, № 5. – С. 4–17.
4. Кирющенков А.П., Тараховский М.Л. Влияние лекарственных средств, алкоголя и никотина на плод. – М.: Медицина, 1990. – С. 75–80.
5. Середенин С.Б. Фармакогенетические проблемы анксиоселективности// 3–я международная конференция «Биологические основы индивидуальной чувствительности к психотропным средствам». – Суздаль, 2001. – С. 133.
6. Харкевич Д.А. Фармакология. – М.: ГЭОТАР–МЕД, 2001. – С. 225–229.
7. Штрыголь С.Ю. Исследование модуляции фармакологических эффектов при различных солевых режимах: Дис. докт. мед. наук. – Иваново, 1999. – 217 с.
Грандаксин® — «дневной транквилизатор» для лечения расстройств ВНС¹ и тревоги
Преимуществами тофизопама как «дневного» транквилизатора являются селективное анксиолитическое действие, отсутствие привыкания и лекарственной зависимости, а также минимальное количество нежелательных явлений, включая снотворный и миорелаксирующий эффекты | |
partners Ключевые слова / keywords: Грандаксин, Grandaxin
GRN 23. 07.2020/1
07.2020/1
Транквилизаторы² — один из востребованных в мире классов ЛС. От 10 до 15% всего населения мира хотя бы раз в год получают рецепты на тот или иной препарат этого класса [1] Особенно часто назначаются бензодиазепины [2]
Сегодня транквилизаторы чаще называют анксиолитиками — «растворяющими тревогу»³.
А вот в России отношение к анксиолитикам в непсихиатрической практике остаётся неоднозначным. Врачи опасаются их применения, не всегда знают правовые аспекты, но жизнь диктует свои правила: по данным лишь одного исследования СТАРТ [3,4] клинически развернутые тревога* и депрессия фиксируются почти у половины «соматических» больных (47% и 41% соответственно), а субклинические проявления: синдром вегетативной дистонии (СВД) и дистресс-расстройства демонстрируют более 70% (!) пациентов.
Клиника патологической тревоги проявляется, преимущественно, соматическими симптомами: увеличением ЧСС, спазмом периферических сосудов, нарушениями дыхания, диареей, тремором, приступами потливости, обмороками, — это заметил еще З. Фрейд, который называл их «благопристойной маскировкой» для неприемлемых в «приличном обществе» психических расстройств [5], в сочетании с эмоциональной лабильностью, нарушениями сна, астенией, болевыми и нейроэндокринными нарушениями [6-10].
Фрейд, который называл их «благопристойной маскировкой» для неприемлемых в «приличном обществе» психических расстройств [5], в сочетании с эмоциональной лабильностью, нарушениями сна, астенией, болевыми и нейроэндокринными нарушениями [6-10].
В МКБ-10 для ведения пациентов с психопатологией в рамках общетерапевтической практики используются коды F45.3, R45.8, G 90.8 или G 90.9 [6]
Нетипичный бензодиазепин
Химические транквилизаторы появились в середине 1950-х, cреди первых формул были бензодиазепины. Но, наряду с противотревожной результативностью, они давали мощный седативно-гипнотический эффект, исключавший их использование в амбулаторной практике у работающих/учащихся пациентов. «Бонусом» шли синдром привыкания, потенцирование действия алкоголя и пр. Лишь спустя десятилетия учёным удалось синтезировать «нетипичный бензодиазепин — тофизопам (Грандаксин®), который тут же окрестили «дневным транквилизатором».
Грандаксин® [6, 11-15] в терапевтических дозах:
*наступление терапевтического эффекта происходит в сжатые сроки.
- проявляет селективное анксиолитическое действие при отсутствии снотворного и миорелаксирующего
- оказывает выраженное вегетостабилизирующее действие
- наблюдается повышение способности к концентрации внимания и снижению выраженности эмоциональных расстройств, улучшению качества сна
- сопровождается минимальным количеством НЯ
- не вызывает привыкания и лекарственной зависимости
- ослабляет угнетающее действие алкоголя на ЦНС
Рис. 1. Как выписывать Грандаксин®? На обычном рецепте! [15]
Литература
- Бородин В. И. Побочные эффекты транквилизаторов и их роль в пограничной психиатрии // Психиатр. и психофармакол. — 2000. — № 3. — С. 72–74.
- Аведисова А. С. К вопросу о зависимости к бензодиазепинам // Психиатр. и психофармакол. — 1999. — № 1. — С. 24–25.
- Смулевич А.Б. с соавт. Четырехмерный опросник для оценки дистресса, депрессии, тревоги и соматизации (4ДДТС) при вегетативных психосоматических расстройствах пограничного уровня // Журнал неврологии и психиатрии им.
 С.С. Корсакова2014;114(11):67-73
С.С. Корсакова2014;114(11):67-73 - Terluin B. & ect. The Four-Dimensional Symptom Questionnaire (4DSQ): a validation study of a multidimensional self-report questionnaire to assess distress, depression, anxiety and somatization. BMC Psychiatry 2006; 6: 34
- Rickels K, Rynn MA. What is generalized anxiety disorder? J Clin Psychiatry, 2001;62 (suppl. 11):4–12.
- Е.С. Акарачкова, О.В. Котова. Применение психотропных препаратов врачом общей практики: за и против. Неврология, спецвыпуск №1, 2016.
- Смулевич А.Б., Дубницкая Э.Б., Дробижев М.Ю., Бурлаков А.В., Макух Е.А., Горбушин А.Г. Депрессии и возможности их лечения в общемедицинской практике (предварительные результаты программы ПАРУС)//Консилиум медикум.-2007.-том 2.-№2.-Психические расстройства в общей медицине.-с.23-25
- Акарачкова Е.С. К вопросу диагностики и лечения психовегетативных расстройств в общесоматической практике.// Лечащий врач №10 2010 с.60-64
- Котова О.
 В., Акарачкова Е.С., Вершинина С.В., Рябоконь И.В. Нарушения сна у пациентов с неврологическими заболеваниями. Журнал неврологии и психиатрии им. C.C. Корсакова.2013. Т. 113. № 12. С. 117-120
В., Акарачкова Е.С., Вершинина С.В., Рябоконь И.В. Нарушения сна у пациентов с неврологическими заболеваниями. Журнал неврологии и психиатрии им. C.C. Корсакова.2013. Т. 113. № 12. С. 117-120 - Вегетативные расстройства: клиника, лечение, диагностика./ под ред. А.М. Вейна. — М.: 1998. — 752 с.
- Дюкова Г.М., Саксонова Е.В., Голубев В.Л. Грандаксин в неврологической практике (мультицентровое исследование). Журнал неврологии и психиатрии 2009;9:44-48
- Арушанян Э. Б.,. Байда (Мастягина) О. А, Мастягин С. С., Попов А. В. Хронобиологические особенности влияния тофизопама на вариабельность сердечного ритма у человека Экcпеpиментальная и клиничеcкая фаpмакология. 2005;68(4):36-39
- Дюкова Г.М., Грандаксин в клинической практике, Лечение нервных болезней 2005; 2(16):25-29
- Ярыгин Н. В. с соавт. Опыт применения грандаксина в коррекции предэкзаменационного стресса у студентов высших учебных заведений. Фарматека, 2005;13(108):139-142.

- Инструкция по медицинскому применению Грандаксин. ГРЛС, П N013243/01, 16.09.2011.
Глоссарий
*Тревога – эмоциональное переживание, при котором испытывается дискомфорт от неопределенности перспективы. [Старостина] Патологическая тревога непропорциональна реальной угрозе, резко снижает продуктивность и адаптационные возможности организма [69 из Старостиной]
¹ Вегетативной нервной системы
² от лат. tranquillium — «спокойствие»
³ от лат. anxius — «тревожный» и греч. lysis — «растворение»
Как они работают, предостережения и зависимость
Седативные средства — это тип лекарств, отпускаемых по рецепту, которые замедляют активность мозга. Они обычно используются, чтобы заставить вас чувствовать себя более расслабленным.
Врачи обычно назначают седативные средства для лечения таких состояний, как тревога и нарушения сна. Они также используют их в качестве общих анестетиков.
Седативные средства являются контролируемыми веществами. Это означает, что их производство и продажа регулируются. В Соединенных Штатах Управление по борьбе с наркотиками (DEA) регулирует контролируемые вещества. Продажа или использование их вне этих правил является федеральным преступлением.
Это означает, что их производство и продажа регулируются. В Соединенных Штатах Управление по борьбе с наркотиками (DEA) регулирует контролируемые вещества. Продажа или использование их вне этих правил является федеральным преступлением.
Одной из причин того, что седативные средства строго регламентированы, является то, что они могут вызывать сильное привыкание. Они могут привести к тому, что люди станут зависимыми от них вне их контроля.
Важно соблюдать осторожность при использовании этих лекарств, чтобы избежать зависимости и привыкания. Не принимайте их, если ваш врач не прописал их вам. Принимайте их только по назначению.
Давайте более подробно расскажем о том, как они работают, какие меры предосторожности следует предпринять, если вы их используете, и о некоторых менее потенциально вредных альтернативах, которые вы, возможно, захотите попробовать вместо них.
Седативные средства действуют путем модификации определенных нервных связей в центральной нервной системе (ЦНС) с мозгом. В этом случае они расслабляют ваше тело, замедляя активность мозга.
В этом случае они расслабляют ваше тело, замедляя активность мозга.
В частности, седативные средства заставляют нейротрансмиттер, называемый гамма-аминомасляной кислотой (ГАМК), работать сверхурочно. ГАМК отвечает за замедление работы мозга. Повышая уровень своей активности в ЦНС, седативные средства позволяют ГАМК оказывать гораздо более сильное влияние на активность вашего мозга.
Вот краткий обзор распространенных типов седативных средств. Все они являются контролируемыми веществами.
Benzodiazepines
Examples of drugs
- alprazolam (Xanax)
- lorazepam (Ativan)
- diazepam (Valium)
What they treat
- anxiety
- panic disorders
- sleep disorders
Barbiturates
Примеры препаратов
- пентобарбитал натрия (нембутал)
- фенобарбитал (люминал)
Что лечат
- используемые для анестезии
Гипнотики (не-бензодиазепины)
Примеры лекарств
- Zolpidem (Ambien)
, что они лечат
- Disurders
2 викодин)
Что они лечат
- боль
Седативные средства могут иметь как краткосрочные, так и долгосрочные побочные эффекты.
Некоторые из немедленных побочных эффектов, которые вы можете заметить, включают:
- сонливость
- головокружение
- затуманенное зрение
- неспособность видеть глубину или расстояние, как обычно (нарушение восприятия)
- замедление времени реакции на окружающие предметы вы (нарушение рефлексов)
- замедленное дыхание
- не чувствуете боли, как обычно (иногда даже не острой или интенсивной боли)
- испытываете проблемы с концентрацией внимания или мышлением (нарушение когнитивных функций)
- говорить медленнее или невнятно
Длительное применение седативных средств может привести к следующим побочным эффектам:
- частая забывчивость или потеря памяти (амнезия)
- симптомы депрессии, такие как усталость, чувство безнадежности или суицидальные мысли
- состояния психического здоровья, такие как тревога
- дисфункция печени или печеночная недостаточность из-за повреждения тканей или передозировки
- развитие зависимости от седативных средств, которая может привести к необратимым последствиям или симптомам отмены, особенно если вы резко прекратите их использование
Зависимость развивается, когда ваше тело становится физически зависимым от седативного средства и не может нормально функционировать без него.
Признаки зависимости
Вы можете испытывать зависимость, если обнаружите, что принимаете их регулярно и чувствуете, что не можете прекратить их прием. Это может быть особенно очевидно, если вы выходите за пределы предписанной дозы или безопасного количества.
Зависимость также становится очевидной, когда для достижения того же эффекта требуется более высокая доза. Это означает, что ваше тело привыкло к препарату и нуждается в большем количестве для достижения желаемого эффекта.
Абстинентный синдром
Зависимость становится наиболее очевидной, если вы испытываете абстинентный синдром. Это происходит, когда ваше тело реагирует на отсутствие седативных средств неприятными или болезненными физическими и психическими симптомами.
Общие симптомы отмены включают:
- повышенную тревожность
- раздражительность
- неспособность спать
холодная индейка», не отказываясь от наркотиков.
Зависимость развивается в зависимости от толерантности вашего организма к препарату. Это может произойти в течение нескольких месяцев или так же быстро, как несколько недель или меньше.
Это может произойти в течение нескольких месяцев или так же быстро, как несколько недель или меньше.
Пожилые люди могут быть более восприимчивы к некоторым седативным средствам, таким как бензодиазепины, чем молодые люди.
Распознавание симптомов зависимости и абстиненции
Зависимость бывает трудно распознать. Самый явный симптом — вы не можете перестать думать о приеме наркотика.
Это может быть яснее, когда вы навязчиво думаете о лекарстве, когда у вас есть какой-либо симптом, связанный с заболеванием, для лечения которого вы его используете, и думаете, что это единственный способ справиться с ним.
В этих случаях ваше поведение и настроение могут измениться мгновенно (часто в негативную сторону), когда вы поймете, что не можете получить их сразу.
Некоторые из этих симптомов, особенно изменения настроения, могут проявляться немедленно.
Другие симптомы указывают на синдром отмены. Эти симптомы могут появиться через несколько дней или недель после прекращения использования. Симптомы отмены могут включать:
Симптомы отмены могут включать:
- тошноту
- рвоту
- потерю сознания
Осторожность с опиоидами
Опиоиды особенно склонны вызывать привыкание и вызывать вредные симптомы, которые могут привести к передозировке. К этим симптомам относятся:
- замедленное или отсутствующее дыхание
- замедленный сердечный ритм
- сильная усталость
- маленькие зрачки
Если вы или ваш близкий испытываете какие-либо из этих симптомов при употреблении опиоидов, позвоните в службу экстренной помощи. Передозировка опиоидов имеет высокий риск смерти.
Всегда консультируйтесь с врачом перед приемом любого опиоида, чтобы избежать возможных вредных или смертельных симптомов опиоидной зависимости и передозировки.
Даже если вы принимаете небольшие дозы седативных средств по назначению врача, вы все равно можете принять дополнительные меры для обеспечения своей безопасности:
- Избегайте употребления алкоголя.
 Алкоголь также действует как успокаивающее средство, поэтому одновременное употребление алкоголя и успокоительного может усугубить последствия и привести к опасным, опасным для жизни симптомам, таким как потеря сознания или остановка дыхания.
Алкоголь также действует как успокаивающее средство, поэтому одновременное употребление алкоголя и успокоительного может усугубить последствия и привести к опасным, опасным для жизни симптомам, таким как потеря сознания или остановка дыхания. - Не смешивайте седативные средства вместе или с другими лекарствами, имеющими аналогичные эффекты. Смешивание седативных средств или их прием с другими лекарствами, вызывающими сонливость, такими как антигистаминные препараты, может привести к вредным побочным эффектам и даже к передозировке.
- Не принимайте седативные средства во время беременности без консультации с врачом. Седативные средства в высоких дозах могут нанести вред плоду, если только они не принимаются в контролируемой медицинской среде.
- Не курите марихуану. Употребление марихуаны может снизить действие седативных средств, особенно тех, которые используются для анестезии. 2019 годисследование показало, что потребителям марихуаны требуется более высокая доза седативных средств, чтобы получить тот же эффект, что и при обычной дозе для тех, кто не употребляет марихуану.

Если вы обеспокоены развитием зависимости от седативных препаратов, поговорите со своим врачом об альтернативах.
Антидепрессанты, такие как СИОЗС, могут помочь в лечении тревоги или панических расстройств. Также могут помочь методы снижения стресса, такие как:
- упражнения
- медитация
- ароматерапия эфирными маслами (особенно лавандовым)
Соблюдение правил гигиены сна — еще один способ справиться с нарушениями сна. Ложитесь спать и просыпайтесь в одно и то же время (даже в выходные) и не пользуйтесь электроникой перед сном. Вот еще 15 советов, как хорошо спать по ночам.
Если изменение образа жизни не помогает вам спать, поговорите со своим врачом о приеме добавок, таких как мелатонин или корень валерианы.
Поговорите со своим врачом, если вы чувствуете, что не можете удержаться от приема седативных средств.
Зависимость — это расстройство головного мозга. Не думайте, что с вами или любимым человеком с зависимостью что-то не так, или что вы подводите себя или других.
Обратитесь к одному из следующих источников помощи и поддержки:
- Позвоните в национальную горячую линию Администрации по борьбе со злоупотреблением психоактивными веществами и психиатрическими услугами по номеру 800-662-HELP (4357), чтобы получить бесплатные конфиденциальные направления на лечение и информацию о зависимости.
- Посетите веб-сайт SAMHSA, чтобы найти ближайший к вам центр лечения зависимости.
- Посетите официальный веб-сайт Национального института здоровья, чтобы получить советы и ресурсы о наркотиках и зависимости.
Ваш врач также может порекомендовать консультанта по зависимостям, терапевта или лечебный центр, который может лечить как медицинские, так и психиатрические последствия зависимости.
Если у вас есть опасения по поводу каких-либо седативных средств, которые прописывает ваш врач, задайте своему врачу или фармацевту следующие вопросы:
- Вызывает ли это привыкание?
- Насколько велика доза?
- Есть ли вредные побочные эффекты?
Открытый и честный разговор с экспертом поможет вам чувствовать себя более комфортно при его использовании.
Успокоительные сильнодействуют. Они снижают активность мозга и расслабляют ваш разум.
Они могут быть эффективным средством лечения состояний, которые заставляют вас чувствовать себя чрезмерно возбужденными, испуганными, нервными или уставшими, например, при беспокойстве или нарушениях сна. Но они также могут вызвать привыкание, особенно если ими злоупотребляют.
Поговорите со своим врачом, прежде чем начать принимать седативные средства, и обязательно следуйте их указаниям.
Помощь доступна во многих формах, если вы обеспокоены зависимостью от седативных средств. Не стесняйтесь обращаться.
Как они работают, предостережения и зависимость
Седативные средства — это тип лекарств, отпускаемых по рецепту, которые замедляют активность мозга. Они обычно используются, чтобы заставить вас чувствовать себя более расслабленным.
Врачи обычно назначают седативные средства для лечения таких состояний, как тревога и нарушения сна. Они также используют их в качестве общих анестетиков.
Седативные средства являются контролируемыми веществами. Это означает, что их производство и продажа регулируются. В Соединенных Штатах Управление по борьбе с наркотиками (DEA) регулирует контролируемые вещества. Продажа или использование их вне этих правил является федеральным преступлением.
Одной из причин того, что седативные средства строго регламентированы, является то, что они могут вызывать сильное привыкание. Они могут привести к тому, что люди станут зависимыми от них вне их контроля.
Важно соблюдать осторожность при использовании этих лекарств, чтобы избежать зависимости и привыкания. Не принимайте их, если ваш врач не прописал их вам. Принимайте их только по назначению.
Давайте более подробно расскажем о том, как они работают, какие меры предосторожности следует предпринять, если вы их используете, и о некоторых менее потенциально вредных альтернативах, которые вы, возможно, захотите попробовать вместо них.
Седативные средства действуют путем модификации определенных нервных связей в центральной нервной системе (ЦНС) с мозгом. В этом случае они расслабляют ваше тело, замедляя активность мозга.
В этом случае они расслабляют ваше тело, замедляя активность мозга.
В частности, седативные средства заставляют нейротрансмиттер, называемый гамма-аминомасляной кислотой (ГАМК), работать сверхурочно. ГАМК отвечает за замедление работы мозга. Повышая уровень своей активности в ЦНС, седативные средства позволяют ГАМК оказывать гораздо более сильное влияние на активность вашего мозга.
Вот краткий обзор распространенных типов седативных средств. Все они являются контролируемыми веществами.
Benzodiazepines
Examples of drugs
- alprazolam (Xanax)
- lorazepam (Ativan)
- diazepam (Valium)
What they treat
- anxiety
- panic disorders
- sleep disorders
Barbiturates
Примеры препаратов
- пентобарбитал натрия (нембутал)
- фенобарбитал (люминал)
Что лечат
- используемые для анестезии
Гипнотики (не-бензодиазепины)
Примеры лекарств
- Zolpidem (Ambien)
, что они лечат
- Disurders
2 викодин)
Что они лечат
- боль
Седативные средства могут иметь как краткосрочные, так и долгосрочные побочные эффекты.
Некоторые из немедленных побочных эффектов, которые вы можете заметить, включают:
- сонливость
- головокружение
- затуманенное зрение
- неспособность видеть глубину или расстояние, как обычно (нарушение восприятия)
- замедление времени реакции на окружающие предметы вы (нарушение рефлексов)
- замедленное дыхание
- не чувствуете боли, как обычно (иногда даже не острой или интенсивной боли)
- испытываете проблемы с концентрацией внимания или мышлением (нарушение когнитивных функций)
- говорить медленнее или невнятно
Длительное применение седативных средств может привести к следующим побочным эффектам:
- частая забывчивость или потеря памяти (амнезия)
- симптомы депрессии, такие как усталость, чувство безнадежности или суицидальные мысли
- состояния психического здоровья, такие как тревога
- дисфункция печени или печеночная недостаточность из-за повреждения тканей или передозировки
- развитие зависимости от седативных средств, которая может привести к необратимым последствиям или симптомам отмены, особенно если вы резко прекратите их использование
Зависимость развивается, когда ваше тело становится физически зависимым от седативного средства и не может нормально функционировать без него.
Признаки зависимости
Вы можете испытывать зависимость, если обнаружите, что принимаете их регулярно и чувствуете, что не можете прекратить их прием. Это может быть особенно очевидно, если вы выходите за пределы предписанной дозы или безопасного количества.
Зависимость также становится очевидной, когда для достижения того же эффекта требуется более высокая доза. Это означает, что ваше тело привыкло к препарату и нуждается в большем количестве для достижения желаемого эффекта.
Абстинентный синдром
Зависимость становится наиболее очевидной, если вы испытываете абстинентный синдром. Это происходит, когда ваше тело реагирует на отсутствие седативных средств неприятными или болезненными физическими и психическими симптомами.
Общие симптомы отмены включают:
- повышенную тревожность
- раздражительность
- неспособность спать
холодная индейка», не отказываясь от наркотиков.
Зависимость развивается в зависимости от толерантности вашего организма к препарату. Это может произойти в течение нескольких месяцев или так же быстро, как несколько недель или меньше.
Это может произойти в течение нескольких месяцев или так же быстро, как несколько недель или меньше.
Пожилые люди могут быть более восприимчивы к некоторым седативным средствам, таким как бензодиазепины, чем молодые люди.
Распознавание симптомов зависимости и абстиненции
Зависимость бывает трудно распознать. Самый явный симптом — вы не можете перестать думать о приеме наркотика.
Это может быть яснее, когда вы навязчиво думаете о лекарстве, когда у вас есть какой-либо симптом, связанный с заболеванием, для лечения которого вы его используете, и думаете, что это единственный способ справиться с ним.
В этих случаях ваше поведение и настроение могут измениться мгновенно (часто в негативную сторону), когда вы поймете, что не можете получить их сразу.
Некоторые из этих симптомов, особенно изменения настроения, могут проявляться немедленно.
Другие симптомы указывают на синдром отмены. Эти симптомы могут появиться через несколько дней или недель после прекращения использования. Симптомы отмены могут включать:
Симптомы отмены могут включать:
- тошноту
- рвоту
- потерю сознания
Осторожность с опиоидами
Опиоиды особенно склонны вызывать привыкание и вызывать вредные симптомы, которые могут привести к передозировке. К этим симптомам относятся:
- замедленное или отсутствующее дыхание
- замедленный сердечный ритм
- сильная усталость
- маленькие зрачки
Если вы или ваш близкий испытываете какие-либо из этих симптомов при употреблении опиоидов, позвоните в службу экстренной помощи. Передозировка опиоидов имеет высокий риск смерти.
Всегда консультируйтесь с врачом перед приемом любого опиоида, чтобы избежать возможных вредных или смертельных симптомов опиоидной зависимости и передозировки.
Даже если вы принимаете небольшие дозы седативных средств по назначению врача, вы все равно можете принять дополнительные меры для обеспечения своей безопасности:
- Избегайте употребления алкоголя.
 Алкоголь также действует как успокаивающее средство, поэтому одновременное употребление алкоголя и успокоительного может усугубить последствия и привести к опасным, опасным для жизни симптомам, таким как потеря сознания или остановка дыхания.
Алкоголь также действует как успокаивающее средство, поэтому одновременное употребление алкоголя и успокоительного может усугубить последствия и привести к опасным, опасным для жизни симптомам, таким как потеря сознания или остановка дыхания. - Не смешивайте седативные средства вместе или с другими лекарствами, имеющими аналогичные эффекты. Смешивание седативных средств или их прием с другими лекарствами, вызывающими сонливость, такими как антигистаминные препараты, может привести к вредным побочным эффектам и даже к передозировке.
- Не принимайте седативные средства во время беременности без консультации с врачом. Седативные средства в высоких дозах могут нанести вред плоду, если только они не принимаются в контролируемой медицинской среде.
- Не курите марихуану. Употребление марихуаны может снизить действие седативных средств, особенно тех, которые используются для анестезии. 2019 годисследование показало, что потребителям марихуаны требуется более высокая доза седативных средств, чтобы получить тот же эффект, что и при обычной дозе для тех, кто не употребляет марихуану.

Если вы обеспокоены развитием зависимости от седативных препаратов, поговорите со своим врачом об альтернативах.
Антидепрессанты, такие как СИОЗС, могут помочь в лечении тревоги или панических расстройств. Также могут помочь методы снижения стресса, такие как:
- упражнения
- медитация
- ароматерапия эфирными маслами (особенно лавандовым)
Соблюдение правил гигиены сна — еще один способ справиться с нарушениями сна. Ложитесь спать и просыпайтесь в одно и то же время (даже в выходные) и не пользуйтесь электроникой перед сном. Вот еще 15 советов, как хорошо спать по ночам.
Если изменение образа жизни не помогает вам спать, поговорите со своим врачом о приеме добавок, таких как мелатонин или корень валерианы.
Поговорите со своим врачом, если вы чувствуете, что не можете удержаться от приема седативных средств.
Зависимость — это расстройство головного мозга. Не думайте, что с вами или любимым человеком с зависимостью что-то не так, или что вы подводите себя или других.
Обратитесь к одному из следующих источников помощи и поддержки:
- Позвоните в национальную горячую линию Администрации по борьбе со злоупотреблением психоактивными веществами и психиатрическими услугами по номеру 800-662-HELP (4357), чтобы получить бесплатные конфиденциальные направления на лечение и информацию о зависимости.
- Посетите веб-сайт SAMHSA, чтобы найти ближайший к вам центр лечения зависимости.
- Посетите официальный веб-сайт Национального института здоровья, чтобы получить советы и ресурсы о наркотиках и зависимости.
Ваш врач также может порекомендовать консультанта по зависимостям, терапевта или лечебный центр, который может лечить как медицинские, так и психиатрические последствия зависимости.
Если у вас есть опасения по поводу каких-либо седативных средств, которые прописывает ваш врач, задайте своему врачу или фармацевту следующие вопросы:
- Вызывает ли это привыкание?
- Насколько велика доза?
- Есть ли вредные побочные эффекты?
Открытый и честный разговор с экспертом поможет вам чувствовать себя более комфортно при его использовании.
Успокоительные сильнодействуют. Они снижают активность мозга и расслабляют ваш разум.
Они могут быть эффективным средством лечения состояний, которые заставляют вас чувствовать себя чрезмерно возбужденными, испуганными, нервными или уставшими, например, при беспокойстве или нарушениях сна. Но они также могут вызвать привыкание, особенно если ими злоупотребляют.
Поговорите со своим врачом, прежде чем начать принимать седативные средства, и обязательно следуйте их указаниям.
Помощь доступна во многих формах, если вы обеспокоены зависимостью от седативных средств. Не стесняйтесь обращаться.
Как они работают, предостережения и зависимость
Седативные средства — это тип лекарств, отпускаемых по рецепту, которые замедляют активность мозга. Они обычно используются, чтобы заставить вас чувствовать себя более расслабленным.
Врачи обычно назначают седативные средства для лечения таких состояний, как тревога и нарушения сна. Они также используют их в качестве общих анестетиков.
Седативные средства являются контролируемыми веществами. Это означает, что их производство и продажа регулируются. В Соединенных Штатах Управление по борьбе с наркотиками (DEA) регулирует контролируемые вещества. Продажа или использование их вне этих правил является федеральным преступлением.
Одной из причин того, что седативные средства строго регламентированы, является то, что они могут вызывать сильное привыкание. Они могут привести к тому, что люди станут зависимыми от них вне их контроля.
Важно соблюдать осторожность при использовании этих лекарств, чтобы избежать зависимости и привыкания. Не принимайте их, если ваш врач не прописал их вам. Принимайте их только по назначению.
Давайте более подробно расскажем о том, как они работают, какие меры предосторожности следует предпринять, если вы их используете, и о некоторых менее потенциально вредных альтернативах, которые вы, возможно, захотите попробовать вместо них.
Седативные средства действуют путем модификации определенных нервных связей в центральной нервной системе (ЦНС) с мозгом. В этом случае они расслабляют ваше тело, замедляя активность мозга.
В этом случае они расслабляют ваше тело, замедляя активность мозга.
В частности, седативные средства заставляют нейротрансмиттер, называемый гамма-аминомасляной кислотой (ГАМК), работать сверхурочно. ГАМК отвечает за замедление работы мозга. Повышая уровень своей активности в ЦНС, седативные средства позволяют ГАМК оказывать гораздо более сильное влияние на активность вашего мозга.
Вот краткий обзор распространенных типов седативных средств. Все они являются контролируемыми веществами.
Benzodiazepines
Examples of drugs
- alprazolam (Xanax)
- lorazepam (Ativan)
- diazepam (Valium)
What they treat
- anxiety
- panic disorders
- sleep disorders
Barbiturates
Примеры препаратов
- пентобарбитал натрия (нембутал)
- фенобарбитал (люминал)
Что лечат
- используемые для анестезии
Гипнотики (не-бензодиазепины)
Примеры лекарств
- Zolpidem (Ambien)
, что они лечат
- Disurders
2 викодин)
Что они лечат
- боль
Седативные средства могут иметь как краткосрочные, так и долгосрочные побочные эффекты.
Некоторые из немедленных побочных эффектов, которые вы можете заметить, включают:
- сонливость
- головокружение
- затуманенное зрение
- неспособность видеть глубину или расстояние, как обычно (нарушение восприятия)
- замедление времени реакции на окружающие предметы вы (нарушение рефлексов)
- замедленное дыхание
- не чувствуете боли, как обычно (иногда даже не острой или интенсивной боли)
- испытываете проблемы с концентрацией внимания или мышлением (нарушение когнитивных функций)
- говорить медленнее или невнятно
Длительное применение седативных средств может привести к следующим побочным эффектам:
- частая забывчивость или потеря памяти (амнезия)
- симптомы депрессии, такие как усталость, чувство безнадежности или суицидальные мысли
- состояния психического здоровья, такие как тревога
- дисфункция печени или печеночная недостаточность из-за повреждения тканей или передозировки
- развитие зависимости от седативных средств, которая может привести к необратимым последствиям или симптомам отмены, особенно если вы резко прекратите их использование
Зависимость развивается, когда ваше тело становится физически зависимым от седативного средства и не может нормально функционировать без него.
Признаки зависимости
Вы можете испытывать зависимость, если обнаружите, что принимаете их регулярно и чувствуете, что не можете прекратить их прием. Это может быть особенно очевидно, если вы выходите за пределы предписанной дозы или безопасного количества.
Зависимость также становится очевидной, когда для достижения того же эффекта требуется более высокая доза. Это означает, что ваше тело привыкло к препарату и нуждается в большем количестве для достижения желаемого эффекта.
Абстинентный синдром
Зависимость становится наиболее очевидной, если вы испытываете абстинентный синдром. Это происходит, когда ваше тело реагирует на отсутствие седативных средств неприятными или болезненными физическими и психическими симптомами.
Общие симптомы отмены включают:
- повышенную тревожность
- раздражительность
- неспособность спать
холодная индейка», не отказываясь от наркотиков.
Зависимость развивается в зависимости от толерантности вашего организма к препарату. Это может произойти в течение нескольких месяцев или так же быстро, как несколько недель или меньше.
Это может произойти в течение нескольких месяцев или так же быстро, как несколько недель или меньше.
Пожилые люди могут быть более восприимчивы к некоторым седативным средствам, таким как бензодиазепины, чем молодые люди.
Распознавание симптомов зависимости и абстиненции
Зависимость бывает трудно распознать. Самый явный симптом — вы не можете перестать думать о приеме наркотика.
Это может быть яснее, когда вы навязчиво думаете о лекарстве, когда у вас есть какой-либо симптом, связанный с заболеванием, для лечения которого вы его используете, и думаете, что это единственный способ справиться с ним.
В этих случаях ваше поведение и настроение могут измениться мгновенно (часто в негативную сторону), когда вы поймете, что не можете получить их сразу.
Некоторые из этих симптомов, особенно изменения настроения, могут проявляться немедленно.
Другие симптомы указывают на синдром отмены. Эти симптомы могут появиться через несколько дней или недель после прекращения использования. Симптомы отмены могут включать:
Симптомы отмены могут включать:
- тошноту
- рвоту
- потерю сознания
Осторожность с опиоидами
Опиоиды особенно склонны вызывать привыкание и вызывать вредные симптомы, которые могут привести к передозировке. К этим симптомам относятся:
- замедленное или отсутствующее дыхание
- замедленный сердечный ритм
- сильная усталость
- маленькие зрачки
Если вы или ваш близкий испытываете какие-либо из этих симптомов при употреблении опиоидов, позвоните в службу экстренной помощи. Передозировка опиоидов имеет высокий риск смерти.
Всегда консультируйтесь с врачом перед приемом любого опиоида, чтобы избежать возможных вредных или смертельных симптомов опиоидной зависимости и передозировки.
Даже если вы принимаете небольшие дозы седативных средств по назначению врача, вы все равно можете принять дополнительные меры для обеспечения своей безопасности:
- Избегайте употребления алкоголя.
 Алкоголь также действует как успокаивающее средство, поэтому одновременное употребление алкоголя и успокоительного может усугубить последствия и привести к опасным, опасным для жизни симптомам, таким как потеря сознания или остановка дыхания.
Алкоголь также действует как успокаивающее средство, поэтому одновременное употребление алкоголя и успокоительного может усугубить последствия и привести к опасным, опасным для жизни симптомам, таким как потеря сознания или остановка дыхания. - Не смешивайте седативные средства вместе или с другими лекарствами, имеющими аналогичные эффекты. Смешивание седативных средств или их прием с другими лекарствами, вызывающими сонливость, такими как антигистаминные препараты, может привести к вредным побочным эффектам и даже к передозировке.
- Не принимайте седативные средства во время беременности без консультации с врачом. Седативные средства в высоких дозах могут нанести вред плоду, если только они не принимаются в контролируемой медицинской среде.
- Не курите марихуану. Употребление марихуаны может снизить действие седативных средств, особенно тех, которые используются для анестезии. 2019 годисследование показало, что потребителям марихуаны требуется более высокая доза седативных средств, чтобы получить тот же эффект, что и при обычной дозе для тех, кто не употребляет марихуану.

Если вы обеспокоены развитием зависимости от седативных препаратов, поговорите со своим врачом об альтернативах.
Антидепрессанты, такие как СИОЗС, могут помочь в лечении тревоги или панических расстройств. Также могут помочь методы снижения стресса, такие как:
- упражнения
- медитация
- ароматерапия эфирными маслами (особенно лавандовым)
Соблюдение правил гигиены сна — еще один способ справиться с нарушениями сна. Ложитесь спать и просыпайтесь в одно и то же время (даже в выходные) и не пользуйтесь электроникой перед сном. Вот еще 15 советов, как хорошо спать по ночам.
Если изменение образа жизни не помогает вам спать, поговорите со своим врачом о приеме добавок, таких как мелатонин или корень валерианы.
Поговорите со своим врачом, если вы чувствуете, что не можете удержаться от приема седативных средств.
Зависимость — это расстройство головного мозга. Не думайте, что с вами или любимым человеком с зависимостью что-то не так, или что вы подводите себя или других.
Обратитесь к одному из следующих источников помощи и поддержки:
- Позвоните в национальную горячую линию Администрации по борьбе со злоупотреблением психоактивными веществами и психиатрическими услугами по номеру 800-662-HELP (4357), чтобы получить бесплатные конфиденциальные направления на лечение и информацию о зависимости.
- Посетите веб-сайт SAMHSA, чтобы найти ближайший к вам центр лечения зависимости.
- Посетите официальный веб-сайт Национального института здоровья, чтобы получить советы и ресурсы о наркотиках и зависимости.
Ваш врач также может порекомендовать консультанта по зависимостям, терапевта или лечебный центр, который может лечить как медицинские, так и психиатрические последствия зависимости.
Если у вас есть опасения по поводу каких-либо седативных средств, которые прописывает ваш врач, задайте своему врачу или фармацевту следующие вопросы:
- Вызывает ли это привыкание?
- Насколько велика доза?
- Есть ли вредные побочные эффекты?
Открытый и честный разговор с экспертом поможет вам чувствовать себя более комфортно при его использовании.


