Принудительное психиатрическое лечение: УК РФ Статья 101. Принудительное лечение в медицинской организации, оказывающей психиатрическую помощь в стационарных условиях \ КонсультантПлюс
Закон РФ «О психиатрической помощи и гарантиях прав граждан при ее оказании»
Признавая высокую ценность для каждого человека здоровья вообще и психического здоровья в особенности; учитывая, что психическое расстройство может изменять отношение человека к жизни, самому себе и обществу, а также отношение общества к человеку; отмечая, что отсутствие должного законодательного регулирования психиатрической помощи может быть одной из причин использования ее в немедицинских целях, наносить ущерб здоровью, человеческому достоинству и правам граждан, а также международному престижу государства; принимая во внимание необходимость реализации в законодательстве Российской Федерации признанных международным сообществом и Конституцией Российской Федерации прав и свобод человека и гражданина, Верховный Совет Российской Федерации принимает настоящий Закон.
РАЗДЕЛ I
ОБЩИЕ ПОЛОЖЕНИЯ
Статья 1. Психиатрическая помощь и принципы ее оказания
(1) Психиатрическая помощь включает в себя обследование психического здоровья граждан по основаниям и в порядке, установленным настоящим Законом и другими законами Российской Федерации, диагностику психических расстройств, лечение, уход и медико-социальную реабилитацию лиц, страдающих психическими расстройствами.
(2) Психиатрическая помощь лицам, страдающим психическими расстройствами, гарантируется государством и осуществляется на основе принципов законности, гуманности и соблюдения прав человека и гражданина.
Статья 2. Законодательство Российской Федерации о психиатрической помощи
(1) Законодательство Российской Федерации о психиатрической помощи состоит из настоящего Закона и других законодательных актов Российской Федерации и республик в составе Российской Федерации, а также правовых актов автономной области, автономных округов, краев, областей, городов Москвы и Санкт-Петербурга.
(2) Правительство Российской Федерации и правительства республик в составе Российской Федерации, а также министерства и ведомства вправе принимать правовые акты о психиатрической помощи в пределах своей компетенции.
(3) Законодательные и иные правовые акты, принимаемые в Российской Федерации и республиках в составе Российской Федерации, автономной области, автономных округах, краях, областях, городах Москве и Санкт-Петербурге, не могут ограничивать права граждан и гарантии их соблюдения при оказании психиатрической помощи, предусмотренные настоящим Законом.
(4) Если международным договором, в котором участвует Российская Федерация, установлены иные правила, чем предусмотренные законодательством Российской Федерации о психиатрической помощи, то применяются правила международного договора.
Статья 3. Применение настоящего Закона
(1) Настоящий Закон распространяется на граждан Российской Федерации при оказании им психиатрической помощи и применяется в отношении всех учреждений и лиц, оказывающих психиатрическую помощь на территории Российской Федерации.
(2) Иностранные граждане и лица без гражданства, находящиеся на территории Российской Федерации, при оказании им психиатрической помощи пользуются всеми правами, установленными настоящим Законом, наравне с гражданами Российской Федерации.
Статья 4. Добровольность обращения за психиатрической помощью
(1) Психиатрическая помощь оказывается при добровольном обращении лица или с его согласия, за исключением случаев, предусмотренных настоящим Законом.
(2) Несовершеннолетнему в возрасте до 15 лет, а также лицу, признанному в установленном законом порядке недееспособным, психиатрическая помощь оказывается по просьбе или с согласия их законных представителей в порядке, предусмотренном настоящим Законом.
Статья 5. Права лиц, страдающих психическими расстройствами
(1) Лица, страдающие психическими расстройствами, обладают всеми правами и свободами граждан, предусмотренными Конституцией Российской Федерации, Конституциями республик в составе Российской Федерации, законодательством Российской Федерации и республик в составе Российской Федерации. Ограничение прав и свобод граждан, связанное с психическим расстройством, допустимо лишь в случаях, предусмотренных законами Российской Федерации.
(2) Все лица, страдающие психическими расстройствами, при оказании им психиатрической помощи имеют право на:
-
уважительное и гуманное отношение, исключающее унижение человеческого достоинства;
-
получение информации о своих правах, а также в доступной для них форме и с учетом их психического состояния информации о характере имеющихся у них психических расстройств и применяемых методах лечения;
-
психиатрическую помощь в наименее ограничительных условиях, по возможности по месту жительства;
-
содержание в психиатрическом стационаре только в течение срока, необходимого для обследования и лечения;
-
все виды лечения (в том числе санаторно-курортное) по медицинским показаниям;
-
оказание психиатрической помощи в условиях, соответствующих санитарно-гигиеническим требованиям;
-
предварительное согласие и отказ на любой стадии от использования в качестве объекта испытаний медицинских средств и методов, научных исследований или учебного процесса, от фото-, видео- или киносъемки;
-
приглашение по их требованию любого специалиста, участвующего в оказании психиатрической помощи, с согласия последнего для работы во врачебной комиссии по вопросам, регулируемым настоящим Законом;
-
помощь адвоката, законного представителя или иного лица в порядке, установленном законом.
(3) Ограничение прав и свобод лиц, страдающих психическими расстройствами, только на основании психиатрического диагноза, фактов нахождения под диспансерным наблюдением в психиатрическом стационаре либо в психоневрологическом учреждении для социального обеспечения или специального обучения не допускается. Должностные лица, виновные в подобных нарушениях, несут ответственность в соответствии с законодательством Российской Федерации и республик в составе Российской Федерации.
Статья 6. Ограничения выполнения отдельных видов профессиональной деятельности и деятельности, связанной с источником повышенной опасности
(1) Гражданин может быть временно (на срок не более пяти лет и с правом последующего переосвидетельствования) признан непригодным вследствие психического расстройства к выполнению отдельных видов профессиональной деятельности и деятельности, связанной с источником повышенной опасности. Такое решение принимается врачебной комиссией, уполномоченной на то органом здравоохранения, на основании оценки состояния психического здоровья гражданина в соответствии с перечнем медицинских психиатрических противопоказаний и может быть обжаловано в суд.
(2) Перечень медицинских психиатрических противопоказаний для осуществления отдельных видов профессиональной деятельности и деятельности, связанной с источником повышенной опасности, утверждается Правительством Российской Федерации и периодически (не реже одного раза в пять лет) пересматривается с учетом накопленного опыта и научных достижений.
Статья 7. Представительство граждан, которым оказывается психиатрическая помощь
(1) Гражданин при оказании ему психиатрической помощи вправе пригласить по своему выбору представителя для защиты своих прав и законных интересов. Оформление представительства производится в порядке, установленном гражданским и гражданским процессуальным законодательством Российской Федерации.
(2) Защиту прав и законных интересов несовершеннолетнего в возрасте до 15 лет и лица, признанного в установленном законом порядке недееспособным, при оказании им психиатрической помощи осуществляют их законные представители (родители, усыновители, опекуны), а в случае их отсутствия — администрация
психиатрического стационара либо психоневрологического учреждения для социального обеспечения или специального обучения.
(3) Защиту прав и законных интересов гражданина при оказании ему психиатрической помощи может осуществлять адвокат. Порядок приглашения адвоката и оплаты его услуг предусматривается законодательством Российской Федерации. Администрация учреждения,
оказывающего психиатрическую помощь, обеспечивает возможность приглашения адвоката, за исключением неотложных случаев, предусмотренных пунктом «а» части четвертой статьи 23 и пунктом «а» статьи 29 настоящего Закона.
Статья 8. Запрещение требования сведений о состоянии психического здоровья
При реализации гражданином своих прав и свобод требования предоставления сведений о состоянии его психического здоровья либо обследования его врачом — психиатром допускаются лишь в случаях, установленных законами Российской Федерации.
Статья 9. Сохранение врачебной тайны при оказании психиатрической помощи
Сведения о наличии у гражданина психического расстройства, фактах обращения за психиатрической помощью и лечении в учреждении, оказывающем такую помощь, а также иные сведения о состоянии психического здоровья являются врачебной тайной, охраняемой законом. Для реализации прав и законных интересов лица, страдающего психическим расстройством, по его просьбе либо по просьбе его законного представителя им могут быть предоставлены сведения о состоянии психического здоровья данного лица и об оказанной ему психиатрической помощи.
Для реализации прав и законных интересов лица, страдающего психическим расстройством, по его просьбе либо по просьбе его законного представителя им могут быть предоставлены сведения о состоянии психического здоровья данного лица и об оказанной ему психиатрической помощи.
Статья 10. Диагностика и лечение лиц, страдающих психическими расстройствами
(1) Диагноз психического расстройства ставится в соответствии с общепризнанными международными стандартами и не может основываться только на несогласии гражданина с принятыми в обществе моральными, культурными, политическими или религиозными ценностями либо на иных причинах, непосредственно не связанных с состоянием его психического здоровья.
(2) Для диагностики и лечения лица, страдающего психическим расстройством, применяются медицинские средства и методы, разрешенные в порядке, установленном законодательством Российской Федерации о здравоохранении.
(3) Медицинские средства и методы применяются только в диагностических и лечебных целях в соответствии с характером болезненных расстройств и не должны использоваться для наказания лица, страдающего психическим расстройством, или в интересах других лиц.
Статья 11. Согласие на лечение
(1) Лечение лица, страдающего психическим расстройством, проводится после получения его письменного согласия, за исключением случаев, предусмотренных частью четвертой настоящей статьи.
(2) Врач обязан предоставить лицу, страдающему психическим расстройством, в доступной для него форме и с учетом его психического состояния информацию о характере психического расстройства, целях, методах, включая альтернативные, и продолжительности рекомендуемого лечения, а также о болевых ощущениях, возможном риске, побочных эффектах и ожидаемых результатах. О предоставленной информации делается запись в медицинской документации.
(3) Согласие на лечение несовершеннолетнего в возрасте до 15 лет, а также лица, признанного в установленном законом порядке недееспособным, дается их законными представителями после сообщения им сведений, предусмотренных частью второй настоящей статьи.
(4) Лечение может проводиться без согласия лица, страдающего психическим расстройством, или без согласия его законного представителя только при применении принудительных мер медицинского характера по основаниям, предусмотренным Уголовным кодексом РСФСР, а также при недобровольной госпитализации по основаниям, предусмотренным статьей 29 настоящего Закона. В этих случаях, кроме неотложных, лечение применяется по решению комиссии врачей — психиатров.
В этих случаях, кроме неотложных, лечение применяется по решению комиссии врачей — психиатров.
(5) В отношении лиц, указанных в части четвертой настоящей статьи, применение для лечения психических расстройств хирургических и других методов, вызывающих необратимые последствия, а также проведение испытаний медицинских средств и методов не допускаются.
Статья 12. Отказ от лечения
(1) Лицо, страдающее психическим расстройством, или его законный представитель имеют право отказаться от предлагаемого лечения или прекратить его, за исключением случаев, предусмотренных частью четвертой статьи 11 настоящего Закона.
(2) Лицу, отказывающемуся от лечения, либо его законному представителю должны быть разъяснены возможные последствия прекращения лечения. Отказ от лечения с указанием сведений о возможных последствиях оформляется записью в медицинской документации за подписью лица или его законного представителя и врача — психиатра.
Статья 13. Принудительные меры медицинского характера
Принудительные меры медицинского характера
(1) Принудительные меры медицинского характера применяются по решению суда в отношении лиц, страдающих психическими расстройствами, совершивших общественно опасные деяния, по основаниям и в порядке, установленным Уголовным кодексом РСФСР и Уголовно-процессуальным кодексом РСФСР.
(2) Принудительные меры медицинского характера осуществляются в психиатрических учреждениях органов здравоохранения. Лица, помещенные в психиатрический стационар по решению суда о применении принудительных мер медицинского характера, пользуются правами, предусмотренными статьей 37 настоящего Закона. Они признаются нетрудоспособными на весь период пребывания в психиатрическом стационаре и имеют право на пособие по государственному социальному страхованию или на пенсию на общих основаниях.
Статья 14. Судебно-психиатрическая экспертиза
Судебно-психиатрическая экспертиза по уголовным и гражданским делам производится по основаниям и в порядке, предусмотренным Уголовно-процессуальным кодексом РСФСР и Гражданским процессуальным кодексом РСФСР.
Статья 15. Психиатрическое обследование для решения вопроса о годности гражданина к службе в качестве военнослужащего
Основания и порядок амбулаторного и стационарного обследования при решении вопроса о годности гражданина по состоянию его психического здоровья к службе в качестве военнослужащего Вооруженных Сил, войск и органов безопасности, внутренних войск, железнодорожных войск и других воинских формирований, лиц начальствующего и рядового состава органов внутренних дел определяются настоящим Законом и законодательством Российской Федерации о военной службе.
РАЗДЕЛ II
ОБЕСПЕЧЕНИЕ ПСИХИАТРИЧЕСКОЙ ПОМОЩЬЮ И СОЦИАЛЬНАЯ ЗАЩИТА ЛИЦ, СТРАДАЮЩИХ ПСИХИЧЕСКИМИ РАССТРОЙСТВАМИ
Статья 16. Виды психиатрической помощи и социальной защиты, гарантируемые государством
(1) Государством гарантируются:
-
неотложная психиатрическая помощь; консультативно-диагностическая, лечебная,
-
психопрофилактическая, реабилитационная помощь во внебольничных и стационарных условиях;
-
все виды психиатрической экспертизы, определение временной нетрудоспособности;
-
социально-бытовая помощь и содействие в трудоустройстве лиц, страдающих психическими расстройствами;
-
решение вопросов опеки;
-
консультации по правовым вопросам и другие виды юридической помощи в психиатрических и психоневрологических учреждениях;
-
социально-бытовое устройство инвалидов и престарелых,
-
страдающих психическими расстройствами, а также уход за ними; обучение инвалидов и несовершеннолетних, страдающих
-
психическими расстройствами;
-
психиатрическая помощь при стихийных бедствиях и катастрофах.
(2) Для обеспечения лиц, страдающих психическими
расстройствами, психиатрической помощью и их социальной защиты государство:
-
создает все виды учреждений, оказывающих внебольничную и стационарную психиатрическую помощь, по возможности по месту жительства пациентов;
-
организует общеобразовательное и профессиональное обучение несовершеннолетних, страдающих психическими расстройствами;
-
создает лечебно-производственные предприятия для трудовой
-
терапии, обучения новым профессиям и трудоустройства на этих предприятиях лиц, страдающих психическими расстройствами, включая инвалидов, а также специальные производства, цеха или участки с облегченными условиями труда для таких лиц;
-
устанавливает обязательные квоты рабочих мест на предприятиях, в учреждениях и организациях для трудоустройства лиц, страдающих психическими расстройствами;
-
применяет методы экономического стимулирования для
-
предприятий, учреждений и организаций, предоставляющих рабочие места для лиц, страдающих психическими расстройствами;
-
создает общежития для лиц, страдающих психическими расстройствами, утративших социальные связи;
-
принимает иные меры, необходимые для социальной поддержки лиц, страдающих психическими расстройствами.

(3) Обеспечение всеми видами психиатрической помощи и социальной защиты лиц, страдающих психическими расстройствами, осуществляется федеральными органами государственной власти и управления, органами государственной власти и управления республик в составе Российской Федерации, автономной области, автономных округов, краев, областей, городов Москвы и Санкт-Петербурга, органами местного самоуправления в соответствии с их компетенцией, определяемой законодательством Российской Федерации.
Статья 17. Финансирование психиатрической помощи
Финансирование деятельности учреждений и лиц, оказывающих психиатрическую помощь, осуществляется из фонда здравоохранения, фонда медицинского страхования и иных источников, не запрещенных законодательством Российской Федерации, в размерах, обеспечивающих гарантированный уровень и высокое качество психиатрической помощи.
РАЗДЕЛ III
УЧРЕЖДЕНИЯ И ЛИЦА, ОКАЗЫВАЮЩИЕ ПСИХИАТРИЧЕСКУЮ ПОМОЩЬ. ПРАВА И ОБЯЗАННОСТИ МЕДИЦИНСКИХ РАБОТНИКОВ И ИНЫХ СПЕЦИАЛИСТОВ
ПРАВА И ОБЯЗАННОСТИ МЕДИЦИНСКИХ РАБОТНИКОВ И ИНЫХ СПЕЦИАЛИСТОВ
Статья 18. Учреждения и лица, оказывающие психиатрическую помощь
(1) Психиатрическую помощь оказывают получившие на это разрешение государственные, негосударственные психиатрические и психоневрологические учреждения и частнопрактикующие врачи психиатры. Порядок выдачи лицензий на деятельность по оказанию психиатрической помощи устанавливается законодательством Российской Федерации.
(2) Виды психиатрической помощи, оказываемые психиатрическими и психоневрологическими учреждениями или частнопрактикующими врачами — психиатрами, указываются в уставных документах или лицензиях; информация о них должна быть доступна посетителям.
Статья 19. Право на деятельность по оказанию психиатрической помощи
(1) Право на врачебную деятельность по оказанию
психиатрической помощи имеет врач — психиатр, получивший высшее медицинское образование и подтвердивший свою квалификацию в порядке, установленном законодательством Российской Федерации.
(2) Иные специалисты и медицинский персонал, участвующие в оказании психиатрической помощи, должны в порядке, установленном законодательством Российской Федерации, пройти специальную подготовку и подтвердить свою квалификацию для допуска к работе с лицами, страдающими психическими расстройствами.
(3) Деятельность врача — психиатра, иных специалистов и медицинского персонала по оказанию психиатрической помощи основывается на профессиональной этике и осуществляется в соответствии с законом.
Статья 20. Права и обязанности медицинских работников и иных специалистов при оказании психиатрической помощи
(1) Профессиональные права и обязанности врача — психиатра, иных специалистов и медицинского персонала при оказании
психиатрической помощи устанавливаются законодательством Российской Федерации о здравоохранении и настоящим Законом.
(2) Установление диагноза психического заболевания, принятие решения об оказании психиатрической помощи в недобровольном порядке либо дача заключения для рассмотрения этого вопроса являются исключительным правом врача — психиатра или комиссии врачей — психиатров.
(3) Заключение врача другой специальности о состоянии психического здоровья лица носит предварительный характер и не является основанием для решения вопроса об ограничении его прав и законных интересов, а также для предоставления ему льгот, предусмотренных законом для лиц, страдающих психическими расстройствами.
Статья 21. Независимость врача — психиатра при оказании психиатрической помощи
(1) При оказании психиатрической помощи врач — психиатр независим в своих решениях и руководствуется только медицинскими показаниями, врачебным долгом и законом.
(2) Врач — психиатр, мнение которого не совпадает с решением врачебной комиссии, вправе дать свое заключение, которое приобщается к медицинской документации.
Статья 22. Гарантии и льготы врачам — психиатрам, иным специалистам, медицинскому и другому персоналу, участвующим в оказании психиатрической помощи
Врачи — психиатры, иные специалисты, медицинский и другой персонал, участвующие в оказании психиатрической помощи, имеют право на льготы, установленные законодательством Российской Федерации для лиц, занятых деятельностью в особых условиях труда, а также подлежат обязательному государственному страхованию на случай причинения вреда их здоровью или смерти при исполнении служебных обязанностей.
В случае причинения вреда здоровью, повлекшего временную утрату трудоспособности лица, участвующего в оказании психиатрической помощи, ему выплачивается страховая сумма в пределах его годового денежного содержания в зависимости от тяжести причиненного ущерба. При наступлении инвалидности страховая сумма выплачивается в размере от годового до пятилетнего денежного содержания в зависимости от степени утраты трудоспособности лица, а в случае его смерти страховая сумма выплачивается его наследникам в размере десятикратного годового денежного содержания.
РАЗДЕЛ IV
ВИДЫ ПСИХИАТРИЧЕСКОЙ ПОМОЩИ И ПОРЯДОК ЕЕ ОКАЗАНИЯ
Статья 23. Психиатрическое освидетельствование
(1) Психиатрическое освидетельствование проводится для определения: страдает ли обследуемый психическим расстройством, нуждается ли он в психиатрической помощи, а также для решения вопроса о виде такой помощи.
(2) Психиатрическое освидетельствование, а также профилактические осмотры проводятся по просьбе или с согласия обследуемого; в отношении несовершеннолетнего в возрасте до 15 лет — по просьбе или с согласия его родителей либо иного законного представителя; в отношении лица, признанного в установленном законом порядке недееспособным, — по просьбе или с согласия его законного представителя. В случае возражения одного из родителей либо при отсутствии родителей или иного законного представителя освидетельствование несовершеннолетнего проводится по решению органа опеки и попечительства, которое может быть обжаловано в суд.
В случае возражения одного из родителей либо при отсутствии родителей или иного законного представителя освидетельствование несовершеннолетнего проводится по решению органа опеки и попечительства, которое может быть обжаловано в суд.
(3) Врач, проводящий психиатрическое освидетельствование, обязан представиться обследуемому и его законному представителю как психиатр, за исключением случаев, предусмотренных пунктом «а» части четвертой настоящей статьи.
(4) Психиатрическое освидетельствование лица может быть проведено без его согласия или без согласия его законного представителя в случаях, когда по имеющимся данным обследуемый совершает действия, дающие основания предполагать наличие у него тяжелого психического расстройства, которое обусловливает:
а) его непосредственную опасность для себя или окружающих, или б) его беспомощность, то есть неспособность самостоятельно удовлетворять основные жизненные потребности, или
в) существенный вред его здоровью вследствие ухудшения психического состояния, если лицо будет оставлено без психиатрической помощи.
(5) Психиатрическое освидетельствование лица может быть проведено без его согласия или без согласия его законного представителя, если обследуемый находится под диспансерным наблюдением по основаниям, предусмотренным частью первой статьи 27 настоящего Закона.
(6) Данные психиатрического освидетельствования и заключение о состоянии психического здоровья обследуемого фиксируются в медицинской документации, в которой указываются также причины обращения к врачу — психиатру и медицинские рекомендации.
Статья 24. Психиатрическое освидетельствование лица без его согласия или без согласия его законного представителя
(1) В случаях, предусмотренных пунктом «а» части четвертой и частью пятой статьи 23 настоящего Закона, решение о психиатрическом освидетельствовании лица без его согласия или без согласия его законного представителя принимается врачом психиатром самостоятельно.
(2) В случаях, предусмотренных пунктами «б» и «в» части четвертой статьи 23 настоящего Закона, решение о психиатрическом освидетельствовании лица без его согласия или без согласия его законного представителя принимается врачом — психиатром с санкции судьи.
Статья 25. Порядок подачи заявления и принятия решения о психиатрическом освидетельствовании лица без его согласия или без согласия его законного представителя
(1) Решение о психиатрическом освидетельствовании лица без его согласия или без согласия его законного представителя, за исключением случаев, предусмотренных частью пятой статьи 23 настоящего Закона, принимается врачом — психиатром по заявлению, содержащему сведения о наличии оснований для такого освидетельствования, перечисленных в части четвертой статьи 23 настоящего Закона.
(2) Заявление может быть подано родственниками лица, подлежащего психиатрическому освидетельствованию, врачом любой медицинской специальности, должностными лицами и иными гражданами.
(3) В неотложных случаях, когда по полученным сведениям лицо представляет непосредственную опасность для себя или окружающих, заявление может быть устным. Решение о психиатрическом освидетельствовании принимается врачом — психиатром немедленно и оформляется записью в медицинской документации.
(4) При отсутствии непосредственной опасности лица для себя или окружающих заявление о психиатрическом освидетельствовании должно быть письменным, содержать подробные сведения, обосновывающие необходимость такого освидетельствования и указание на отказ лица либо его законного представителя от обращения к врачу — психиатру. Врач — психиатр вправе запросить дополнительные сведения, необходимые для принятия решения. Установив, что в заявлении отсутствуют данные, свидетельствующие о наличии обстоятельств, предусмотренных пунктами «б» и «в» части четвертой статьи 23 настоящего Закона, врач — психиатр в письменном виде, мотивированно отказывает в психиатрическом освидетельствовании.
(5) Установив обоснованность заявления о психиатрическом освидетельствовании лица без его согласия или без согласия его законного представителя, врач — психиатр направляет в суд по месту жительства лица свое письменное мотивированное заключение о необходимости такого освидетельствования, а также заявление об освидетельствовании и другие имеющиеся материалы. Судья решает вопрос о даче санкции в трехдневный срок с момента получения всех материалов. Действия судьи могут быть обжалованы в суд в порядке, установленном Гражданским процессуальным кодексом РСФСР.
Судья решает вопрос о даче санкции в трехдневный срок с момента получения всех материалов. Действия судьи могут быть обжалованы в суд в порядке, установленном Гражданским процессуальным кодексом РСФСР.
Статья 26. Виды амбулаторной психиатрической помощи
(1) Амбулаторная психиатрическая помощь лицу, страдающему психическим расстройством, в зависимости от медицинских показаний оказывается в виде консультативно-лечебной помощи или диспансерного наблюдения.
(2) Консультативно-лечебная помощь оказывается врачом психиатром при самостоятельном обращении лица, страдающего психическим расстройством, по его просьбе или с его согласия, а в отношении несовершеннолетнего в возрасте до 15 лет — по просьбе или с согласия его родителей либо иного законного представителя.
(3) Диспансерное наблюдение может устанавливаться независимо от согласия лица, страдающего психическим расстройством, или его законного представителя в случаях, предусмотренных частью первой статьи 27 настоящего Закона, и предполагает наблюдение за состоянием психического здоровья лица путем регулярных осмотров врачом — психиатром и оказание ему необходимой медицинской и социальной помощи.
Статья 27. Диспансерное наблюдение
(1) Диспансерное наблюдение может устанавливаться за лицом, страдающим хроническим и затяжным психическим расстройством с тяжелыми стойкими или часто обостряющимися болезненными проявлениями.
(2) Решение вопроса о необходимости установления диспансерного наблюдения и о его прекращении принимается комиссией врачей психиатров, назначаемой администрацией психиатрического учреждения, оказывающего амбулаторную психиатрическую помощь, или комиссией врачей — психиатров, назначаемой органом здравоохранения.
(3) Мотивированное решение комиссии врачей — психиатров оформляется записью в медицинской документации. Решение об установлении или прекращении диспансерного наблюдения может быть обжаловано в порядке, установленном разделом VI настоящего Закона.
(4) Установленное ранее диспансерное наблюдение прекращается при выздоровлении или значительном и стойком улучшении психического состояния лица. После прекращения диспансерного наблюдения амбулаторная психиатрическая помощь по просьбе или с согласия лица либо по просьбе или с согласия его законного представителя оказывается в консультативно-лечебном виде. При изменении психического состояния лицо, страдающее психическим расстройством, может быть освидетельствовано без его согласия или без согласия его законного представителя по основаниям и в порядке, предусмотренным частью четвертой статьи 23, статьями 24 и 25 настоящего Закона. Диспансерное наблюдение может быть возобновлено в таких случаях по решению комиссии врачей — психиатров.
После прекращения диспансерного наблюдения амбулаторная психиатрическая помощь по просьбе или с согласия лица либо по просьбе или с согласия его законного представителя оказывается в консультативно-лечебном виде. При изменении психического состояния лицо, страдающее психическим расстройством, может быть освидетельствовано без его согласия или без согласия его законного представителя по основаниям и в порядке, предусмотренным частью четвертой статьи 23, статьями 24 и 25 настоящего Закона. Диспансерное наблюдение может быть возобновлено в таких случаях по решению комиссии врачей — психиатров.
Статья 28. Основания для госпитализации в психиатрический стационар
(1) Основаниями для госпитализации в психиатрический стационар являются наличие у лица психического расстройства и решение врача — психиатра о проведении обследования или лечения в стационарных условиях либо постановление судьи.
(2) Основанием для помещения в психиатрический стационар может быть также необходимость проведения психиатрической экспертизы в случаях и в порядке, установленных законами Российской Федерации.![]()
(3) Помещение лица в психиатрический стационар, за исключением случаев, предусмотренных статьей 29 настоящего Закона, осуществляется добровольно — по его просьбе или с его согласия.
(4) Несовершеннолетний в возрасте до 15 лет помещается в психиатрический стационар по просьбе или с согласия его родителей или иного законного представителя. Лицо, признанное в установленном законом порядке недееспособным, помещается в психиатрический стационар по просьбе или с согласия его законного представителя. В случае возражения одного из родителей либо при отсутствии родителей или иного законного представителя помещение несовершеннолетнего в психиатрический стационар проводится по решению органа опеки и попечительства, которое может быть обжаловано в суд.
(5) Полученное согласие на госпитализацию оформляется записью в медицинской документации за подписью лица или его законного представителя и врача — психиатра.
Статья 29. Основания для госпитализации в психиатрический стационар в недобровольном порядке
Лицо, страдающее психическим расстройством, может быть госпитализировано в психиатрический стационар без его согласия или без согласия его законного представителя до постановления судьи, если его обследование или лечение возможны только в стационарны условиях, а психическое расстройство является тяжелым и обусловливает:
а) его непосредственную опасность для себя или окружающих, или
б) его беспомощность, то есть неспособность самостоятельно удовлетворять основные жизненные потребности, или
в) существенный вред его здоровью вследствие ухудшения психического состояния, если лицо будет оставлено без психиатрической помощи.
Статья 30. Меры обеспечения безопасности при оказании психиатрической помощи
(1) Стационарная психиатрическая помощь осуществляется в наименее ограничительных условиях, обеспечивающих безопасность госпитализированного лица и других лиц, при соблюдении медицинским персоналом его прав и законных интересов.
(2) Меры физического стеснения и изоляции при недобровольной госпитализации и пребывании в психиатрическом стационаре применяются только в тех случаях, формах и на тот период времени, когда, по мнению врача — психиатра, иными методами невозможно предотвратить действия госпитализированного лица, представляющие непосредственную опасность для него или других лиц, и осуществляются при постоянном контроле медицинского персонала. О формах и времени применения мер физического стеснения или изоляции делается запись в медицинской документации.
(3) Сотрудники милиции обязаны оказывать содействие медицинским работникам при осуществлении недобровольной госпитализации и обеспечивать безопасные условия для доступа к госпитализируемому лицу и его осмотра. В случаях необходимости предотвращения действий, угрожающих жизни и здоровью окружающих со стороны госпитализируемого лица или других лиц, а также при необходимости розыска и задержания лица, подлежащего госпитализации, сотрудники милиции действуют в порядке, установленном Законом РСФСР «О милиции».
В случаях необходимости предотвращения действий, угрожающих жизни и здоровью окружающих со стороны госпитализируемого лица или других лиц, а также при необходимости розыска и задержания лица, подлежащего госпитализации, сотрудники милиции действуют в порядке, установленном Законом РСФСР «О милиции».
Статья 31. Освидетельствование несовершеннолетних и лиц, признанных недееспособными, помещенных в психиатрический стационар по просьбе или с согласия их законных представителей
(1) Несовершеннолетний в возрасте до 15 лет и лицо, признанное в установленном законом порядке недееспособным, помещенные в психиатрический стационар по просьбе или с согласия их законных представителей, подлежат обязательному освидетельствованию комиссией врачей — психиатров психиатрического учреждения в порядке, предусмотренном частью первой статьи 32 настоящего Закона. В течение первых шести месяцев эти лица подлежат освидетельствованию комиссией врачей — психиатров не реже одного раза в месяц для решения вопроса о продлении госпитализации. При продлении госпитализации свыше шести месяцев освидетельствования комиссией врачей — психиатров проводятся не реже одного раза в шесть месяцев.
При продлении госпитализации свыше шести месяцев освидетельствования комиссией врачей — психиатров проводятся не реже одного раза в шесть месяцев.
(2) В случае обнаружения комиссией врачей — психиатров или администрацией психиатрического стационара злоупотреблений, допущенных при госпитализации законными представителями несовершеннолетнего в возрасте до 15 лет либо лица, признанного в установленном законом порядке недееспособным, администрация психиатрического стационара извещает об этом орган опеки и попечительства по месту жительства подопечного.
Статья 32. Освидетельствование лиц, помещенных в психиатрический стационар в недобровольном порядке
(1) Лицо, помещенное в психиатрический стационар по основаниям, предусмотренным статьей 29 настоящего Закона, подлежит обязательному освидетельствованию в течение 48 часов комиссией врачей — психиатров психиатрического учреждения, которая принимает решение об обоснованности госпитализации. В случаях, когда госпитализация признается необоснованной и госпитализированный не выражает желания остаться в психиатрическом стационаре, он подлежит немедленной выписке.
(2) Если госпитализация признается обоснованной, то заключение комиссии врачей — психиатров в течение 24 часов направляется в суд по месту нахождения психиатрического учреждения для решения вопроса о дальнейшем пребывании лица в нем.
Статья 33. Обращение в суд по вопросу о госпитализации в недобровольном порядке
(1) Вопрос о госпитализации лица в психиатрический стационар в недобровольном порядке по основаниям, предусмотренным статьей 29 настоящего Закона, решается в суде по месту нахождения психиатрического учреждения.
(2) Заявление о госпитализации лица в психиатрический стационар в недобровольном порядке подается в суд представителем психиатрического учреждения, в котором находится лицо.
К заявлению, в котором должны быть указаны предусмотренные законом основания для госпитализации в психиатрический стационар в недобровольном порядке, прилагается мотивированное заключение комиссии врачей-психиатров о необходимости дальнейшего пребывания лица в психиатрическом стационаре.
(3) Принимая заявление, судья одновременно дает санкцию на пребывание лица в психиатрическом стационаре на срок, необходимый для рассмотрения заявления в суде.
Статья 34. Рассмотрение заявления о госпитализации в недобровольном порядке
(1) Заявление о госпитализации лица в психиатрический стационар в недобровольном порядке судья рассматривает в течение пяти дней с момента его принятия в помещении суда либо в психиатрическом учреждении.
(2) Лицу должно быть предоставлено право лично участвовать в судебном рассмотрении вопроса о его госпитализации. Если по сведениям, полученным от представителя психиатрического учреждения, психическое состояние лица не позволяет ему лично участвовать в рассмотрении вопроса о его госпитализации в помещении суда, то заявление о госпитализации рассматривается судьей в психиатрическом учреждении.
(3) Участие в рассмотрении заявления прокурора, представителя психиатрического учреждения, ходатайствующего о госпитализации, и представителя лица, в отношении которого решается вопрос о госпитализации, обязательно.
Статья 35. Постановление судьи по заявлению о госпитализации в недобровольном порядке
(1) Рассмотрев заявление по существу, судья удовлетворяет либо отклоняет его.
(2) Постановление судьи об удовлетворении заявления является основанием для госпитализации и дальнейшего содержания лица в психиатрическом стационаре.
(3) Постановление судьи в десятидневный срок со дня вынесения может быть обжаловано лицом, помещенным в психиатрический стационар, его представителем, руководителем психиатрического учреждения, а также организацией, которой законом либо ее уставом (положением) предоставлено право защищать права граждан, или прокурором в порядке, предусмотренном Гражданским процессуальным кодексом РСФСР.
Статья 36. Продление госпитализации в недобровольном порядке
(1) Пребывание лица в психиатрическом стационаре в недобровольном порядке продолжается только в течение времени сохранения оснований, по которым была проведена госпитализация.
(2) Лицо, помещенное в психиатрический стационар в недобровольном порядке, в течение первых шести месяцев не реже одного раза в месяц подлежит освидетельствованию комиссией врачей — психиатров психиатрического учреждения для решения вопроса о продлении госпитализации. При продлении госпитализации свыше шести месяцев освидетельствования комиссией врачей — психиатров проводятся не реже одного раза в шесть месяцев.
(3) По истечении шести месяцев с момента помещения лица в психиатрический стационар в недобровольном порядке заключение комиссии врачей — психиатров о необходимости продления такой госпитализации направляется администрацией психиатрического стационара в суд по месту нахождения психиатрического учреждения. Судья в порядке, предусмотренном статьями 33 — 35 настоящего Закона, постановлением может продлить госпитализацию. В дальнейшем решение о продлении госпитализации лица, помещенного в психиатрический стационар в недобровольном порядке, принимается судьей ежегодно.
Статья 37. Права пациентов, находящихся в психиатрических стационарах
(1) Пациенту должны быть разъяснены основания и цели помещения его в психиатрический стационар, его права и установленные в стационаре правила на языке, которым он владеет, о чем делается запись в медицинской документации.
(2) Все пациенты, находящиеся на лечении или обследовании в психиатрическом стационаре, вправе:
-
обращаться непосредственно к главному врачу или заведующему отделением по вопросам лечения, обследования, выписки из психиатрического стационара и соблюдения прав, предоставленных настоящим Законом;
-
подавать без цензуры жалобы и заявления в органы представительной и исполнительной власти, прокуратуру, суд и адвокату;
-
встречаться с адвокатом и священнослужителем наедине; исполнять религиозные обряды, соблюдать религиозные каноны, в том числе пост, по согласованию с администрацией иметь религиозные атрибутику и литературу;
-
выписывать газеты и журналы;
-
получать образование по программе общеобразовательной школы или специальной школы для детей с нарушением интеллектуального развития, если пациент не достиг 18 лет;
-
получать наравне с другими гражданами вознаграждение за труд в соответствии с его количеством и качеством, если пациент участвует в производительном труде.

(3) Пациенты имеют также следующие права, которые могут быть ограничены по рекомендации лечащего врача заведующим отделением или главным врачом в интересах здоровья или безопасности пациентов, а также в интересах здоровья или безопасности других лиц:
-
вести переписку без цензуры;
-
получать и отправлять посылки, бандероли и денежные переводы;
-
пользоваться телефоном;
-
принимать посетителей;
-
иметь и приобретать предметы первой необходимости, пользоваться собственной одеждой.
(4) Платные услуги (индивидуальная подписка на газеты и журналы, услуги связи и так далее) осуществляются за счет пациента, которому они предоставляются.
Статья 38. Служба защиты прав пациентов, находящихся в психиатрических стационарах
(1) Государством создается независимая от органов здравоохранения служба защиты прав пациентов, находящихся в психиатрических стационарах.
(2) Представители этой службы защищают права пациентов, находящихся в психиатрических стационарах, принимают их жалобы и заявления, которые разрешают с администрацией данного психиатрического учреждения либо направляют в зависимости от их характера в органы представительной и исполнительной власти, прокуратуру или суд.
Статья 39. Обязанности администрации и медицинского персонала психиатрического стационара
Администрация и медицинский персонал психиатрического стационара обязаны создать условия для осуществления прав пациентов и их законных представителей, предусмотренных настоящим Законом, в том числе:
-
обеспечивать находящихся в психиатрическом стационаре
-
пациентов необходимой медицинской помощью;
-
предоставлять возможность ознакомления с текстом настоящего Закона, правилами внутреннего распорядка данного психиатрического стационара, адресами и телефонами государственных и общественных органов, учреждений, организаций и должностных лиц, к которым можно обратиться в случае нарушения прав пациентов;
-
обеспечивать условия для переписки, направления жалоб и заявлений пациентов в органы представительной и исполнительной власти, прокуратуру, суд, а также адвокату;
-
в течение 24 часов с момента поступления пациента в психиатрический стационар в недобровольном порядке принимать меры по оповещению его родственников, законного представителя или иного лица по его указанию;
-
информировать родственников или законного представителя пациента, а также иное лицо по его указанию об изменениях состояния его здоровья и чрезвычайных происшествиях с ним;
-
обеспечивать безопасность находящихся в стационаре пациентов,
-
контролировать содержание посылок и передач;
-
выполнять функции законного представителя в отношении
-
пациентов, признанных в установленном законом порядке недееспособными, но не имеющих такого представителя;
-
устанавливать и разъяснять верующим пациентам правила, которые должны в интересах других находящихся в психиатрическом стационаре пациентов соблюдаться при исполнении религиозных обрядов, и порядок приглашения священнослужителя, содействовать в осуществлении права на свободу совести верующих и атеистов; выполнять иные обязанности, установленные настоящим Законом.

Статья 40. Выписка из психиатрического стационара
(1) Выписка пациента из психиатрического стационара производится в случаях выздоровления или улучшения его психического состояния, при котором не требуется дальнейшего стационарного лечения, а также завершения обследования или экспертизы, явившихся основаниями для помещения в стационар.
(2) Выписка пациента, добровольно находящегося в психиатрическом стационаре, производится по его личному заявлению, заявлению его законного представителя или по решению лечащего врача.
(3) Выписка пациента, госпитализированного в психиатрический стационар в недобровольном порядке, производится по заключению комиссии врачей — психиатров или постановлению судьи об отказе в продлении такой госпитализации.
(4) Выписка пациента, к которому по решению суда применены принудительные меры медицинского характера, производится только по решению суда.
(5) Пациенту, помещенному в психиатрический стационар добровольно, может быть отказано в выписке, если комиссией врачей — психиатров психиатрического учреждения будут установлены основания для госпитализации в недобровольном порядке, предусмотренные статьей 29 настоящего Закона. В таком случае вопросы его пребывания в психиатрическом стационаре, продления госпитализации и выписки из стационара решаются в порядке, установленном статьями 32 — 36 и частью третьей статьи 40 настоящего Закона.
В таком случае вопросы его пребывания в психиатрическом стационаре, продления госпитализации и выписки из стационара решаются в порядке, установленном статьями 32 — 36 и частью третьей статьи 40 настоящего Закона.
Статья 41. Основания и порядок помещения лиц в психоневрологические учреждения для социального обеспечения
(1) Основаниями для помещения в психоневрологическое учреждение для социального обеспечения являются личное заявление лица, страдающего психическим расстройством, и заключение врачебной комиссии с участием врача — психиатра, а для несовершеннолетнего в возрасте до 18 лет или лица, признанного в установленном законом порядке недееспособным, — решение органа опеки и попечительства, принятое на основании заключения врачебной комиссии с участием врача — психиатра. Заключение должно содержать сведения о наличии у лица психического расстройства, лишающего его возможности находиться в неспециализированном учреждении для социального обеспечения, а в отношении дееспособного лица — также и об отсутствии оснований для постановки перед судом вопроса о признании его недееспособным.
(2) Орган опеки и попечительства обязан принимать меры для охраны имущественных интересов лиц, помещаемых в психоневрологические учреждения для социального обеспечения.
Статья 42. Основания и порядок помещения несовершеннолетних в психоневрологическое учреждение для специального обучения
Основаниями для помещения несовершеннолетнего в возрасте до 18 лет, страдающего психическим расстройством, в психоневрологическое учреждение для специального обучения являются заявление его родителей либо иного законного представителя и обязательное заключение комиссии, состоящей из психолога, педагога и врача психиатра. Заключение должно содержать сведения о необходимости обучения несовершеннолетнего в условиях специальной школы для детей с нарушением интеллектуального развития.
Статья 43. Права лиц, проживающих в психоневрологических учреждениях для социального обеспечения или специального обучения, и обязанности администрации этих учреждений
(1) Лица, проживающие в психоневрологических учреждениях для социального обеспечения или специального обучения, пользуются правами, предусмотренными статьей 37 настоящего Закона.
(2) Обязанности администрации и персонала психоневрологического учреждения для социального обеспечения или специального обучения по созданию условий для реализации прав лиц, проживающих в нем, устанавливаются статьей 39 настоящего Закона, а также законодательством Российской Федерации о социальном обеспечении и об образовании.
(3) Администрация психоневрологического учреждения для социального обеспечения или специального обучения обязана не реже одного раза в год проводить освидетельствования лиц, проживающих в нем, врачебной комиссией с участием врача — психиатра с целью решения вопроса об их дальнейшем содержании в этом учреждении, а также о возможности пересмотра решений об их недееспособности.
Статья 44. Перевод и выписка из психоневрологического учреждения для социального обеспечения или специального обучения
(1) Основанием для перевода лица из психоневрологического учреждения для социального обеспечения или специального обучения в аналогичное учреждение общего типа является заключение врачебной комиссии с участием врача — психиатра об отсутствии медицинских показаний к проживанию либо обучению в специализированном психоневрологическом учреждении.
(2) Выписка из психоневрологического учреждения для социального обеспечения или специального обучения производится:
по личному заявлению лица при наличии заключения врачебной комиссии с участием врача — психиатра о том, что по состоянию здоровья лицо способно проживать самостоятельно;
по заявлению родителей, иных родственников или законного представителя, обязующихся осуществлять уход за выписываемым несовершеннолетним в возрасте до 18 лет либо за лицом, признанным в установленном законом порядке недееспособным.
РАЗДЕЛ V
КОНТРОЛЬ И ПРОКУРОРСКИЙ НАДЗОР ЗА ДЕЯТЕЛЬНОСТЬЮ ПО ОКАЗАНИЮ ПСИХИАТРИЧЕСКОЙ ПОМОЩИ
Статья 45. Контроль и прокурорский надзор за оказанием психиатрической помощи
(1) Контроль за деятельностью учреждений и лиц, оказывающих психиатрическую помощь, осуществляют органы местного самоуправления.
(2) Контроль за деятельностью психиатрических и психоневрологических учреждений осуществляют федеральные, республиканские (республик в составе Российской Федерации), автономной области, автономных округов, краевые, областные, городов Москвы и Санкт-Петербурга органы здравоохранения, социального обеспечения и образования, а также министерства и ведомства, имеющие такие учреждения.
(3) Надзор за соблюдением законности при оказании психиатрической помощи осуществляется Генеральным прокурором Российской Федерации, прокурорами республик в составе Российской Федерации и подчиненными им прокурорами.
Статья 46. Контроль общественных объединений за соблюдением прав и законных интересов граждан при оказании психиатрической помощи
(1) Общественные объединения врачей — психиатров, иные общественные объединения в соответствии со своими уставами (положениями) могут осуществлять контроль за соблюдением прав и законных интересов граждан по их просьбе или с их согласия при оказании им психиатрической помощи. Право посещения психиатрических и психоневрологических учреждений должно быть отражено в уставах (положениях) этих объединений и согласовано с органами, в ведении которых находятся психиатрические и психоневрологические учреждения.
(2) Представители общественных объединений обязаны согласовать условия посещения с администрацией психиатрического или психоневрологического учреждения, ознакомиться с правилами, действующими в нем, выполнять их и подписать обязательство о неразглашении врачебной тайны.
РАЗДЕЛ VI
ОБЖАЛОВАНИЕ ДЕЙСТВИЙ ПО ОКАЗАНИЮ ПСИХИАТРИЧЕСКОЙ ПОМОЩИ
Статья 47. Порядок и сроки обжалования
(1) Действия медицинских работников, иных специалистов, работников социального обеспечения и образования, врачебных комиссий, ущемляющие права и законные интересы граждан при оказании им психиатрической помощи, могут быть обжалованы по выбору лица, приносящего жалобу, непосредственно в суд, а также в вышестоящий орган (вышестоящему должностному лицу) или прокурору. (2) Жалоба может быть подана лицом, чьи права и законные интересы нарушены, его представителем, а также организацией, которой законом или ее уставом (положением) предоставлено право защищать права граждан, в месячный срок, исчисляемый со дня, когда лицу стало известно о совершении действий, ущемляющих его права и законные интересы.
(3) Лицу, пропустившему срок обжалования по уважительной причине, пропущенный срок может быть восстановлен органом или должностным лицом, рассматривающим жалобу.
Статья 48. Порядок рассмотрения жалобы в суде
(1) Жалобы на действия медицинских работников, иных специалистов, работников социального обеспечения и образования, а также врачебных комиссий, ущемляющие права и законные интересы граждан при оказании им психиатрической помощи, рассматриваются судом в порядке, предусмотренном главой 24.1 Гражданского процессуального кодекса РСФСР и настоящей статьей.
(2) Участие в рассмотрении жалобы лица, чьи права и законные интересы нарушены, если позволяет его психическое состояние, его представителя, лица, чьи действия обжалуются, или его представителя, а также прокурора является обязательным.
(3) Расходы, связанные с рассмотрением жалобы в суде, несет государство.
Статья 49. Порядок рассмотрения жалобы в вышестоящем органе (вышестоящим должностным лицом)
(1) Жалоба, поданная в вышестоящий орган (вышестоящему должностному лицу), рассматривается в десятидневный срок с момента обращения.
(2) Решение вышестоящего органа (вышестоящего должностного лица) по существу жалобы должно быть мотивированным и основанным на законе.
(3) Копия решения вышестоящего органа (вышестоящего должностного лица) в трехдневный срок после рассмотрения жалобы по существу направляется или вручается заявителю и лицу, чьи действия обжалуются.
(4) Решение вышестоящего органа (вышестоящего должностного лица) может быть обжаловано в суд в порядке, предусмотренном главой 24.1 Гражданского процессуального кодекса РСФСР.
Статья 50. Ответственность за нарушение настоящего Закона
Уголовная ответственность за нарушение настоящего Закона устанавливается законодательством Российской Федерации. Административная и иная ответственность за нарушение настоящего Закона устанавливается законодательством Российской Федерации и республик в составе Российской Федерации.
Президент Российской Федерации
Б. ЕЛЬЦИН
ЕЛЬЦИН
Москва, Дом Советов России.
2 июля 1992 года.
N 3185-1
Принудительное лечение в психиатрической больнице
Госпитализация в психиатрический стационар может проходить, как на добровольной основе, так и принудительно при наличии веских оснований и решения суда. Эта процедура регламентируется Законом «О психиатрической помощи» (28-я, 29-я статьи).
В качестве повода для помещения в психиатрический диспансер может рассматриваться направление, подписанное врачом-психиатром, либо обращение по собственной инициативе в приемное отделение психиатрической больницы, где врач-психиатр после осмотра сможет вынести решение относительно дальнейшего приема (отказа) в госпитализации.
Меры медицинского принудительного характера
Недобровольному психиатрическому лечению подлежат лица, страдающие психическими расстройствами либо преступники. Не стоит путать меру государственного принуждения с наказанием. Главной задачей терапии считается улучшение состояния пациента с целью предупреждения совершения опасных для общества действий. Назначить подобное лечение возможно исключительно в ходе судебного процесса.
Назначить подобное лечение возможно исключительно в ходе судебного процесса.
Существует несколько видов принудительного лечения, к которым стоит отнести:
- амбулаторное наблюдение и сеансы психотерапии недобровольного характера;
- терапию в психиатрическом отделении на стационаре общего типа;
- терапию на стационаре в отделении психиатрии специализированного типа;
- терапевтические мероприятия в отделении психиатрии на стационаре специализированного типа, больные нуждаются в интенсивном наблюдении.
Что делать, если найти врача-психиатра не удалось
Если действия человека, который, предположительно, страдает психическим расстройством, представляют явную угрозу непосредственно для него и окружающих людей, а возможности посетить (вызвать) врача-психиатра нет, следует обратиться в правоохранительные органы.
Они вправе произвести задержание этого лица.
Последние, в свою очередь, могут самостоятельно вызвать врача-психиатра, пригласив специальную бригаду скорой психиатрической помощи либо обратившись в приемное отделение психиатрической больницы в целях психиатрического освидетельствования лица. На основании такого освидетельствования и будет вынесено решение относительно необходимости осуществления принудительного лечения либо отказа в таковом.
На основании такого освидетельствования и будет вынесено решение относительно необходимости осуществления принудительного лечения либо отказа в таковом.
Основания для помещения человека в психдиспансер
Амбулаторное лечение исключается в ситуации, когда человек может нанести вред себе или окружающим. В ходе судебного процесса устанавливается характер психического расстройства, подтвержденный независимым экспертом в области психиатрии. Судья устанавливает тип лечения в зависимости от заключения психиатра. Основанием для помещения в психиатрическую клинику является:
- отсутствие способности больного удовлетворять собственные базовые потребности;
- представление опасности обществу от действий больного;
- ситуация, когда отказ больного от помощи, принесет существенный вред его здоровью.
Диагностика психических заболеваний
- Клинические основные методы. Основаны на наблюдениях за поведением, речью, эмоциями, ощущениями, мышлением больного, сборе информации о симптомах заболевания, как от самого пациента, так и его родственников.

- Психометрические методы. Базируются на применении стандартизированных шкал, имеющих научное обоснование. Врач может получить больше представлений о умственных способностях, воле, памяти больного.
- Лабораторные методы. Базируются на объективных биологических критериях.
- Инструментальные методы (томография, электроэнцефалография). Направлены на исключение симптомов, связанных с повреждением мягких тканей мозга.
Что такое психиатрический стационар общего типа
Психиатрический стационар общего типа — медицинское учреждение, которое предназначено для лечения обыкновенных пациентов. Именно здесь проводится терапия больных, совершивших противоправные деяния, не связанные с убийством. Гражданин не несет опасности для окружающих людей, но при этом их необходимо принудительно удерживать на больничном содержании. Интенсивное наблюдение не требуется. Принудительная госпитализация в психиатрический стационар позволяет снизить вероятность повторного совершения преступления и привести в норму психическое состояние больного.
На прохождение принудительного лечения в стационар общего типа направляются лица:
- совершившие незаконное деяние, находившиеся при этом в невменяемом состоянии;
- страдающие от слабоумия и психических отклонений;
- совершившие преступления под воздействием внешних негативных факторов.
Продолжительность терапии в суде не указывается. Вследствие этого больному требуется прохождение освидетельствования каждые 6 месяцев, с целью определения психического состояния.
Важно! На стационаре больные не могут покидать стены здания. Питаются они тоже в условиях больницы.
На какой срок могут забрать
Судом не может быть установлен период лечения – оно должно продолжаться до того, пока наблюдающим врачом не будет установлен факт нормализации психического состояния пациента То есть ждать выписку человек может от нескольких дней до нескольких лет.
Суд утверждает решение о прекращении меры принудительного лечения после получения соответствующего заключения со стороны компетентных лиц психиатрического учреждения.
Также может быть вынесено постановление о назначении иного варианта восстановления здоровья гражданина, но лишь с учетом мнения медицинских специалистов.
Принудительное лечение в психиатрической больнице
Принудительная госпитализация предназначена лицам, которые совершили противозаконное действие или отличаются невменяемым, психически нездоровым состоянием. В исправительное учреждение такие люди не направляются. Однако выпускать их на свободу небезопасно. В таком случае принудительная госпитализация в психиатрический стационар станет спасением ситуации.
Эта мера не является приговором, а лишь позволяет предупредить совершение новых противозаконных действий, которые несут опасность для общества. Разновидность душевной болезни и вид терапии устанавливает суд. Однако при этом принимаются во внимание документы, подтверждающие психическое состояние человека.
Другой комментарий к статье 100 УК РФ
1. Амбулаторная психиатрическая помощь оказывается в виде консультативно-лечебной помощи или диспансерного наблюдения. Диспансерное наблюдение за состоянием психического здоровья лица осуществляется путем регулярных осмотров врачом-психиатром и оказания больному необходимой медицинской и социальной помощи.
Диспансерное наблюдение за состоянием психического здоровья лица осуществляется путем регулярных осмотров врачом-психиатром и оказания больному необходимой медицинской и социальной помощи.
2. Как правило, такая мера применяется к лицам, которые по своему психическому состоянию и характеру совершенного деяния представляют наименьшую опасность для общества, способны осознавать смысл применяемой меры и могут самостоятельно удовлетворять свои потребности.
Как отправить на лечение
Как недобровольно госпитализировать в психиатрический стационар? Первым делом психиатр должен определить наличие психических нарушений и установить, несет ли больной опасность окружающим. Выписывает направление на прием к психиатру участковый врач. В случае, когда больной не в состоянии самостоятельно добраться до поликлиники, врач должен приехать к пациенту. Обнаружившиеся отклонения в психическом состоянии станут поводом для выписывания справки, позволяющей недобровольно госпитализировать больного. При ухудшении состояния важно своевременно вызвать скорую помощь и предоставить им документ, подтверждающий необходимость лечения в психиатрической клинике. Принудительное лечение в психиатрической больнице проводится по решению суда. Поэтому после того, как больного забрала скорая, родственники должны в течение 48 часов подать иск в суд.
При ухудшении состояния важно своевременно вызвать скорую помощь и предоставить им документ, подтверждающий необходимость лечения в психиатрической клинике. Принудительное лечение в психиатрической больнице проводится по решению суда. Поэтому после того, как больного забрала скорая, родственники должны в течение 48 часов подать иск в суд.
Срочное направление в стационар
В некоторых ситуациях граждане видят признаки проблем с психикой у человека до того момента, как он совершит незаконное действие уголовного характера. В подобном случае родственники должны незамедлительно вызывать скорую помощь или подать заявление в прокуратуру.
На основании действующего закона № 3185-1, который регламентирует правила психиатрической помощи, гражданина могут поместить в психиатрический стационар на двое суток. К состояниям, когда требуется неотложная госпитализация, относятся:
- Гражданин совершаемыми действиями может причинить вред себе.
- Поступки и поведение человека могут угрожать жизни и здоровье других граждан.

- Утрачена способность осуществлять нормальную функцию жизнедеятельности.
- Существенное ухудшение самочувствия в связи с отсутствием лечения.
После поступления гражданина в стационар через 48 часов комиссия должна провести его полное освидетельствование и дать заключение о состоянии здоровья, в котором указывает:
- Степень общественной опасности больного.
- Беспомощное состояние.
- Возможность развития расстройства.
- Нет необходимости в дальнейшем наблюдении в медицинском учреждении.
Когда будут установлены форма и степень заболевания или его отсутствие, официальное медицинское решение направляется в суд. После получения ходатайства от главного врача медицинского учреждения в котором находиться больной, суд по истечении пяти дней должен принять решение.
В случае необходимости проведения принудительного психиатрического лечения, больного оставляют клинике до выздоровления. Выписка пациента будет разрешена после принятия подобного решения судом.
Куда подать заявление о принудительной госпитализации гражданина
Как принудительно отправить человека на лечение в психдиспансер нередко задаются вопросом родственники больного. Необходимо оформить и подать исковое заявление в суд, который находится в районе расположения психиатрической клиники. К иску прикладывается заключение психиатрической комиссии. Рассмотреть иск должны в течение 5 дней. В Конституции четко отражены права человека на:
- неприкосновенность;
- свободу передвижения.
Именно поэтому без решения суда психиатрический стационар не может принимать больного на лечение. Несоблюдение этого закона влечет за собой уголовную ответственность.
Возможные проблемы с госпитализацией:
- Для того, чтобы врачом-психиатром был проведен осмотр человека и сделана запись, связанная с наличием (отсутствием) психического заболевания, т. е. проведено психиатрическое освидетельствование, без обязательного разрешения последнего не обойтись (23-я статья Закона «О психиатрической помощи»).
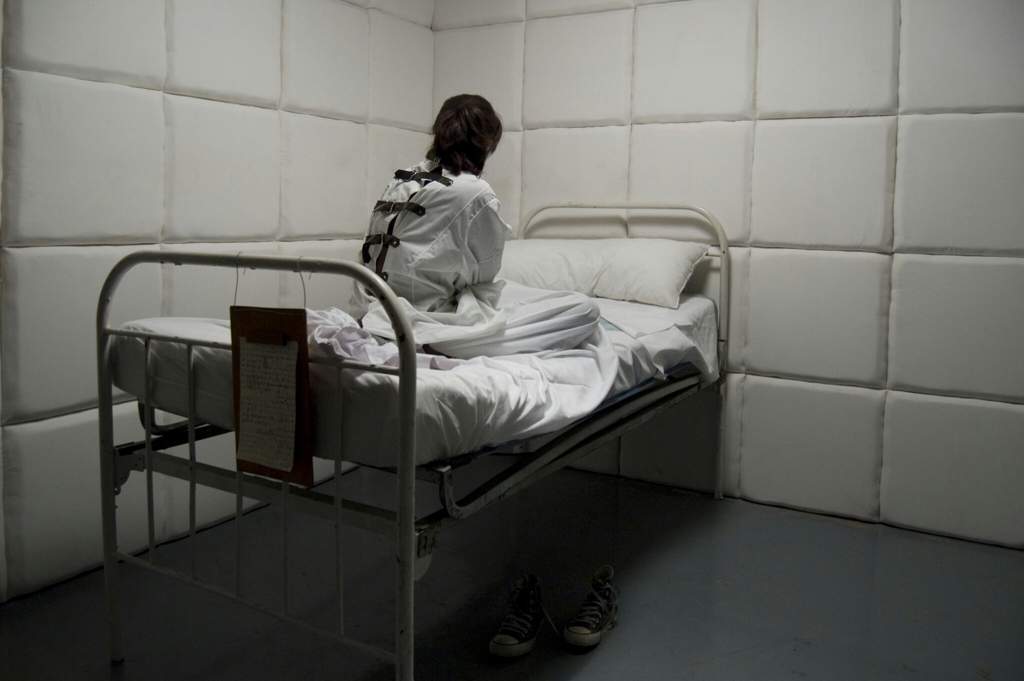 Недобровольное освидетельствование может иметь место с учетом того же основания, что может применяться в отношении принудительной госпитализации. Спрашивать согласия вовсе не обязательно, если человек уже числится на учете в психоневрологическом диспансере, либо становится опасным для себя и других людей. В случае с беспомощностью (причинением существенного вреда здоровью) врачу вменяется обязанность запросить санкцию судебного органа, предварительно представив бумагу с отражением оснований для осуществления принудительного освидетельствования. Ответ приходит в течение пяти дней. Все чаще это отрицательный ответ, обусловленный участившимися мошенническими случаями с недвижимостью.
Недобровольное освидетельствование может иметь место с учетом того же основания, что может применяться в отношении принудительной госпитализации. Спрашивать согласия вовсе не обязательно, если человек уже числится на учете в психоневрологическом диспансере, либо становится опасным для себя и других людей. В случае с беспомощностью (причинением существенного вреда здоровью) врачу вменяется обязанность запросить санкцию судебного органа, предварительно представив бумагу с отражением оснований для осуществления принудительного освидетельствования. Ответ приходит в течение пяти дней. Все чаще это отрицательный ответ, обусловленный участившимися мошенническими случаями с недвижимостью.
- Лица пожилого возраста, кроме психического заболевания, часто имеют соматические (телесные) недуги, которые в стадии обострения могут привести к острому психотическому возбуждению, помрачению сознания, возникновению галлюцинаций, агрессии, прочее. Поэтому, прежде чем направить в стационар психиатрической больницы, врачи часто требуют осмотра кардиолога, эндокринолога, хирурга и терапевта.
 Если отметки этих врачей не будет, в госпитализации могут отказать. Есть, разумеется, альтернатива в виде психосоматических отделений в городских клиниках, где даже при наличии соматопсихической патологии все равно не отказывают в приеме. Но сюда принимают, только если наличествует четкое обострение соматического недуга, т. е. с обычной гипертонией уже не возьмут. К тому же, количество мест здесь весьма ограничено.
Если отметки этих врачей не будет, в госпитализации могут отказать. Есть, разумеется, альтернатива в виде психосоматических отделений в городских клиниках, где даже при наличии соматопсихической патологии все равно не отказывают в приеме. Но сюда принимают, только если наличествует четкое обострение соматического недуга, т. е. с обычной гипертонией уже не возьмут. К тому же, количество мест здесь весьма ограничено. - Возрастная отметка в 65 лет часто становится причиной для отказа в приеме в стационар. Это касается не только психиатрических диспансеров, но и больниц в целом. Разумеется, в законе о применении такого основания речи не идет, поскольку такой отказ считается противозаконным. Поэтому отказать могут под различными предлогами, в том числе, ввиду отсутствия острой симптоматики и наличия более серьезных, сопутствующих патологий на момент осмотра.
При обращении в коммерческую психиатрическую клинику можно столкнуться с правилом не принимать пациентов в возрасте старше 60 лет либо приемом в стационар только по предварительной договоренности.
Муниципальная скорая психиатрическая помощь может отреагировать только в случаях, когда есть опасность для жизни больного (его окружающих) либо больной состоит на учете. Часто это объясняется большой загруженностью и большим количеством вызовов.
Поэтому вся надежда остается на врача-психиатра психоневрологического диспансера, который, собственно, обязан решать вопросы, связанные с приемом в стационар. Но следует быть готовым к тому, что врач часто отказывается их решать.
Срок принудительного лечения психически больного
Назначение принудительной меры госпитализации гражданина на прохождения лечения в психбольнице проводится только при наличии освидетельствования комиссии психиатров. Мероприятие проводят каждые 6 месяцев. Процедура позволяет оценить состояние человека и при необходимости прекратить терапию или продлить её еще на некоторое время. На судебном заседании может присутствовать представитель клиники, в которой проводится лечение. Он наиболее достоверно поведает о протекании заболевания. Согласно закону в обязательном порядке должны присутствовать:
Согласно закону в обязательном порядке должны присутствовать:
- прокурор;
- защитник, являющийся законным представителем пациента.
Важно! Если есть основание продлить лечение, суд примет решение о дальнейшем нахождении на стационаре психиатрического отделения.
Продолжение следует: сделаем из тебя дурака
Психиатрические отделения больниц УФСИН, которые часто функционируют в непосредственной близости от колоний, — места, по признаниям заключенных, куда более страшные, нежели просто тюремная камера. Есть множество рассказов людей, прошедших через эти застенки, — и они пугают намного больше, чем любая крипипаста про городского маньяка. Подобные места регулярно оказываются в фокусе внимания уполномоченных по правам человека и правозащитников — но потоки жутких рассказов о пытках, изнасилованиях и избиениях не прекращаются.
Уголовно-исполнительный кодекс содержит статью №18 под названием «Применение к осужденным мер медицинского характера». Там указано, что в случае если отбывающий наказание человек окажется психически нездоров и при этом его поведение представляет опасность для окружающих, то администрация колонии имеет право обратиться в суд, чтобы получить разрешение на применение «принудительных мер медицинского характера».
Там указано, что в случае если отбывающий наказание человек окажется психически нездоров и при этом его поведение представляет опасность для окружающих, то администрация колонии имеет право обратиться в суд, чтобы получить разрешение на применение «принудительных мер медицинского характера».
Оговоримся, как это должно работать. Представим, что условный зэк начинает нести бред, галлюцинировать, пытается выцарапать сокамернику глаза, крича при этом, что в них он увидел отражение сатаны, на общем построении раздевается, пытаясь изнасиловать надзирателя и задушить его куском от тюремной робы. Вот такое лицо действительно представляет для окружающих опасность и нуждается в лечении.
На самом деле, все происходит совершенно по-другому. Как и в случае с недобровольной госпитализацией, закон или работает неправильно, или соблюдается не всегда.
Нашумевшие случаи происходили не так давно в Омской области, где сразу несколько заключенных, выйдя на свободу, ходатайствовали о грубейших нарушениях со стороны сотрудников УФСИН. Меры карательной психиатрии применялись к ним в качестве наказаний и издевательств. Двух мужчин, Владимира Халилова и с Алексея Щербоноса, сотрудники колонии без решения суда отправляли «на лечение», где оба подвергались жестоким пыткам. Халилов рассказывал в интервью «Новой Газете»:
Меры карательной психиатрии применялись к ним в качестве наказаний и издевательств. Двух мужчин, Владимира Халилова и с Алексея Щербоноса, сотрудники колонии без решения суда отправляли «на лечение», где оба подвергались жестоким пыткам. Халилов рассказывал в интервью «Новой Газете»:
«Сотрудники администрации неоднократно отправляли меня в ОБ-11 в психиатрическое отделение, якобы я сумасшедший, где меня привязывают (абсолютно здорового и спокойного человека) к кровати, якобы я буйный, и начинают насильно, без моего согласия, ставить мне по три укола в день, от которых мне было очень плохо, шла кровь из носа и сильно билось сердце, стали отказывать почки. Когда отказывали почки, я терял сознание. Мне было поставлено 50 уколов, от которых я чуть не умер. Также меня избивали и заставляли подписывать бумаги о согласии на лечение в психиатрическом отделении. Врач-психиатр Шарапова О.Н. поставила мне незаконно диагноз «эмоциональное расстройство личности», не имея на то никаких оснований».

Стоит отметить, что диагноз «эмоциональное расстройство личности» (F60) в карательной психиатрии сегодня вытеснил советскую «вялотекущую шизофрению». Медицинское описание заболевания содержит столько странных, размытых и неточных формулировок, что предоставляет тюремным психиатрам возможность заклеймить этим расстройством кого угодно: агрессия, «заметная дисгармония в личностных позициях и поведении», импульсивность, «минимальная способность планирования». Что угодно может стать поводом для подозрений: оскорбление сотрудников, нарушение режима, личная неприязнь или политические взгляды осужденного.
Попав в психиатрическое отделение, здоровые люди подвергаются насильственному приему препаратов, которые оказывают неизгладимое воздействие на организм и психику. Среди них — мощные нейролептики, например, аминазин. Симптомы, которые описал Владимир Халилов, очень похожи на побочные эффекты от этого нейролептика: нарушения сердечного ритма, головокружения, дизурия. Аминазин провоцирует у пациентов абулию — полное отсутствие воли, сильную депрессию и ипохондрию.
Кроме этого препарата пациентов наказывают уколами галоперидола. Этот антипсихотик применяется при шизофрении, и его побочные эффекты не менее ужасны, чем у сульфозина: боли, судороги, тошнота, непроизвольное мочеиспускание, нарушения сердечного ритма. Некоторые заключенные не выдерживают дозировок препарата и умирают.
Как и в колониях, пациентов, содержащихся в больницах УФСИН, бьют и подвергают другим наказаниям. Здесь существуют карцеры, которые на жаргоне зэков называют «резинками» — из-за стойкого запаха в помещении. Раздетый догола человек (всю одежду и обувь снимают, чтобы заключенный не удавился с ее помощью) может пробыть в неотапливаемом, темном помещении несколько суток. Освобожденные рассказывают и о другой распространенной практике: чтобы отправить человека из колонии в психиатрическое отделение, ему подсыпают в еду неизвестные вещества, от которых нарушается координация, речь, способность связно мыслить. В таком состоянии людей избивают, душат, нередко угрожают изнасилованием, заставляя подписывать бумаги. Бывший заключенный из Владимирской области, Алексей Щепетов, рассказывал о подобной практике:
Бывший заключенный из Владимирской области, Алексей Щепетов, рассказывал о подобной практике:
«У меня головокружение, все плыло. Они обрили меня наголо, продолжали бить, догола раздели и сказали: «Сейчас мы будем тебя здесь иметь…» К этому времени у меня синяк расплылся во все лицо. Ощущаю, что меня подвесили за руки к душу. Я вишу, и они меня душат и бьют током. Я опять потерял сознание. Потом очнулся в больничке. Когда они меня несли в больницу в ИК-3, два укола сделали, и опять я за что-то расписывался. Оказалось, что я соглашаюсь на лечение, хотя я этого ничего не помню».
Здоровые люди возвращаются из мест заключения искалеченными, больными и травмированными на всю жизнь.
Что стоит за историями о принудительной госпитализации
https://ria.ru/20200129/1563982001.html
Что стоит за историями о принудительной госпитализации
Что стоит за историями о принудительной госпитализации — РИА Новости, 29.01.2020
Что стоит за историями о принудительной госпитализации
Страх, отсутствие связи с близкими, мрачные перспективы — такова реальность госпитализации в психбольницу. По закону попасть в стационар можно только после… РИА Новости, 29.01.2020
По закону попасть в стационар можно только после… РИА Новости, 29.01.2020
2020-01-29T08:00
2020-01-29T08:00
2020-01-29T08:24
общество
психиатрия
москва
здоровье
психика
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdnn21.img.ria.ru/images/7e4/1/1c/1563981622_0:210:3072:1938_1920x0_80_0_0_1c12d89e898183b03f8d11fdc6bc2f20.jpg
МОСКВА, 29 янв — РИА Новости, Мариам Кочарян. Страх, отсутствие связи с близкими, мрачные перспективы — такова реальность госпитализации в психбольницу. По закону попасть в стационар можно только после комплексной судебно-медицинской экспертизы. Однако нередки случаи насильственного лечения вполне здоровых людей. По большей части — со слабым диагнозом. Реально ли вырваться из стен закрытого учреждения, разбиралось РИА Новости. В Кащенко за новогодние игрушкиВ конце прошлого года в соцсетях активно обсуждали историю пожилой москвички, которую насильно госпитализировали в Психиатрическую больницу № 1 имени Алексеева (бывшая имени Кащенко). Шестидесятичетырехлетняя женщина обратилась в полицию с заявлением о пропаже денег и дорогих елочных игрушек. Ее подозрения пали на рабочих, которые делали в квартире ремонт. Однако жалобу не приняли, сославшись на формальные ошибки. А вскоре в одно из столичных ОМВД прибыли врачи специальной психиатрической подстанции и принудительно увезли пенсионерку в Алексеевскую больницу. После широкой огласки со стороны родственников к спасению женщины подключились известные правозащитники, через неделю ее отпустили. При этом у потерпевшей не было ни диагноза, ни заключения о недееспособности. Сейчас родственники ждут ответа на запрос в прокуратуру. После проверки примут решение об иске в суд.Подобные случаи — не редкость. Мы собрали другие истории о госпитализации в психбольницу, когда веских оснований для этого не просматривалось.»Врачи переусердствовали»Мать 26-летней Яны (имя изменено по ее просьбе) из Карелии плачет в трубку, рассказывая о дочери. Та не может внятно говорить. За нее отвечает Наталья.
Шестидесятичетырехлетняя женщина обратилась в полицию с заявлением о пропаже денег и дорогих елочных игрушек. Ее подозрения пали на рабочих, которые делали в квартире ремонт. Однако жалобу не приняли, сославшись на формальные ошибки. А вскоре в одно из столичных ОМВД прибыли врачи специальной психиатрической подстанции и принудительно увезли пенсионерку в Алексеевскую больницу. После широкой огласки со стороны родственников к спасению женщины подключились известные правозащитники, через неделю ее отпустили. При этом у потерпевшей не было ни диагноза, ни заключения о недееспособности. Сейчас родственники ждут ответа на запрос в прокуратуру. После проверки примут решение об иске в суд.Подобные случаи — не редкость. Мы собрали другие истории о госпитализации в психбольницу, когда веских оснований для этого не просматривалось.»Врачи переусердствовали»Мать 26-летней Яны (имя изменено по ее просьбе) из Карелии плачет в трубку, рассказывая о дочери. Та не может внятно говорить. За нее отвечает Наталья. По словам матери, после регулярных панических атак состояние девушки ухудшается изо дня в день. Эта история длится вот уже больше года, с того момента, когда Наталья вызвала скорую, чтобы остановить приступы удушья у дочери, недавно расставшейся с молодым человеком. Медики посоветовали обратиться в психиатрическую службу.Мать направила дочь в Республиканскую психиатрическую больницу на временное лечение с регулярными посещениями для родственников. Проблемы, говорит она, возникли на следующий же день. Сначала родственников пускали к Яне для коротких свиданий, а через месяц запретили. В конце концов мать приехала в больницу, чтобы забрать дочь домой, но врачебная комиссия, как утверждает Наталья, за два часа до этого взяла у пациентки расписку в отказе от добровольного лечения, что автоматически дало право на принудительную госпитализацию. Медики подали исковое заявление о помещении пациентки в стационар. Суд встал на сторону врачей. Мать так и не смогла вернуть дочь обратно.»Она как дурочка стала, понимаете? Они говорили про аутоагрессию, но я же знаю свою девочку.
По словам матери, после регулярных панических атак состояние девушки ухудшается изо дня в день. Эта история длится вот уже больше года, с того момента, когда Наталья вызвала скорую, чтобы остановить приступы удушья у дочери, недавно расставшейся с молодым человеком. Медики посоветовали обратиться в психиатрическую службу.Мать направила дочь в Республиканскую психиатрическую больницу на временное лечение с регулярными посещениями для родственников. Проблемы, говорит она, возникли на следующий же день. Сначала родственников пускали к Яне для коротких свиданий, а через месяц запретили. В конце концов мать приехала в больницу, чтобы забрать дочь домой, но врачебная комиссия, как утверждает Наталья, за два часа до этого взяла у пациентки расписку в отказе от добровольного лечения, что автоматически дало право на принудительную госпитализацию. Медики подали исковое заявление о помещении пациентки в стационар. Суд встал на сторону врачей. Мать так и не смогла вернуть дочь обратно.»Она как дурочка стала, понимаете? Они говорили про аутоагрессию, но я же знаю свою девочку. Все это началось из-за того, что врачи переусердствовали! Не было ни грамотной терапии, ни лечения!»После суда Яну переправили в специальную «наблюдательную» палату для тяжелобольных. Тогда Наталья решилась на откровенный разговор с журналистами. Статья, опубликованная в одном из региональных СМИ, вызвала большой резонанс. Начались внеплановые проверки медучреждения. В итоге через двенадцать месяцев, в ноябре прошлого года, девушку наконец отправили на домашнюю терапию. В данный момент она лечится амбулаторно.Сейчас адвокат семьи намерен обжаловать решения суда первой и апелляционной инстанций, в соответствии с которыми удовлетворили административный иск о принудительном помещении Яны в стационар.Мы обратились за официальным комментарием в ту самую больницу. Однако руководство медучреждения отказалось отвечать на вопросы, сославшись на законодательство, которое гарантирует право медиков на сохранение врачебной тайны. «Надо так надо»Елена Илатовская из Павловского Посада — мать двоих детей.
Все это началось из-за того, что врачи переусердствовали! Не было ни грамотной терапии, ни лечения!»После суда Яну переправили в специальную «наблюдательную» палату для тяжелобольных. Тогда Наталья решилась на откровенный разговор с журналистами. Статья, опубликованная в одном из региональных СМИ, вызвала большой резонанс. Начались внеплановые проверки медучреждения. В итоге через двенадцать месяцев, в ноябре прошлого года, девушку наконец отправили на домашнюю терапию. В данный момент она лечится амбулаторно.Сейчас адвокат семьи намерен обжаловать решения суда первой и апелляционной инстанций, в соответствии с которыми удовлетворили административный иск о принудительном помещении Яны в стационар.Мы обратились за официальным комментарием в ту самую больницу. Однако руководство медучреждения отказалось отвечать на вопросы, сославшись на законодательство, которое гарантирует право медиков на сохранение врачебной тайны. «Надо так надо»Елена Илатовская из Павловского Посада — мать двоих детей. В разговоре с РИА Новости она утверждает, что ее принудительно госпитализировали в мае 2019-го на основе заявлений директора лицея, в котором училась ее дочь. Дело в том, что осенью 2018-го всем школьникам планово делали пробу Манту, но Елена и еще несколько родителей выступили против прививки. В итоге для детей «отказников» открыли отдельный класс, в котором учеников, по словам собеседницы, просто изолировали. На что Елена неоднократно жаловалась в разные инстанции. «Никогда раньше мы не сдавали эту пробу. Я возмущалась, не соглашалась с мнением директора, отстаивала право ребенка на выбор. Несколько лет назад проблем не было, а тут, видимо, меня решили приструнить, вменив диагноз — «шизотипическое расстройство». Надо сказать, что директора учебного заведения поддержал бывший муж Илатовской, добивавшийся ее принудительного обследования в психоневрологическом диспансере (ПНД). Хотя у Елены была справка из частной клиники об удовлетворительном психическом состоянии, она все же оказалась в государственном стационаре.
В разговоре с РИА Новости она утверждает, что ее принудительно госпитализировали в мае 2019-го на основе заявлений директора лицея, в котором училась ее дочь. Дело в том, что осенью 2018-го всем школьникам планово делали пробу Манту, но Елена и еще несколько родителей выступили против прививки. В итоге для детей «отказников» открыли отдельный класс, в котором учеников, по словам собеседницы, просто изолировали. На что Елена неоднократно жаловалась в разные инстанции. «Никогда раньше мы не сдавали эту пробу. Я возмущалась, не соглашалась с мнением директора, отстаивала право ребенка на выбор. Несколько лет назад проблем не было, а тут, видимо, меня решили приструнить, вменив диагноз — «шизотипическое расстройство». Надо сказать, что директора учебного заведения поддержал бывший муж Илатовской, добивавшийся ее принудительного обследования в психоневрологическом диспансере (ПНД). Хотя у Елены была справка из частной клиники об удовлетворительном психическом состоянии, она все же оказалась в государственном стационаре. По судебному решению медики настояли на внеочередном обследовании. «Я не стала спорить. Думала, это просто формальность. Надо так надо». Но в медучреждении она сразу поняла, что легко не отделается. Ее принудительно госпитализировали с диагнозом «шизофрения, паранойяльный тип», а общаться разрешили только с адвокатом.В телефонном разговоре с агентством адвокат Елены Родион Смирнов прокомментировал ситуацию так: «Странное и необъяснимое поведение» — это все, что было сказано о моей подзащитной. Елена — неудобный человек для образовательной системы, которого надо было напугать».В конечном итоге после ряда независимых экспертиз необходимость в стационарном лечении Илатовской не подтвердилась. А Московский областной суд отменил решение о госпитализации. Дело закрыли в июле прошлого года. Адвокат подал заявление о взыскании понесенных расходов на различные самостоятельные обследования. Дочь активистки-«антипрививочницы» сейчас находится на домашнем обучении. На момент публикации материала ответ на официальный запрос РИА Новости из психиатрической больницы не поступил.
По судебному решению медики настояли на внеочередном обследовании. «Я не стала спорить. Думала, это просто формальность. Надо так надо». Но в медучреждении она сразу поняла, что легко не отделается. Ее принудительно госпитализировали с диагнозом «шизофрения, паранойяльный тип», а общаться разрешили только с адвокатом.В телефонном разговоре с агентством адвокат Елены Родион Смирнов прокомментировал ситуацию так: «Странное и необъяснимое поведение» — это все, что было сказано о моей подзащитной. Елена — неудобный человек для образовательной системы, которого надо было напугать».В конечном итоге после ряда независимых экспертиз необходимость в стационарном лечении Илатовской не подтвердилась. А Московский областной суд отменил решение о госпитализации. Дело закрыли в июле прошлого года. Адвокат подал заявление о взыскании понесенных расходов на различные самостоятельные обследования. Дочь активистки-«антипрививочницы» сейчас находится на домашнем обучении. На момент публикации материала ответ на официальный запрос РИА Новости из психиатрической больницы не поступил. В свою очередь, руководство лицея общаться с агентством отказалось, сославшись на запрет о разглашении персональных данных несовершеннолетних. «Судебный акт, вступивший в силу, ставит точку в любом споре», — сообщила директор в письме. «Погрузили, как мешок картошки»»Мне тяжело все это вспоминать», — признается 72-летняя Тамара Михайловна Амбаева из Тольятти. В июле 2012-го ее принудительно госпитализировали.После ДТП у нее были нестерпимые боли. Однако врачи в местной поликлинике заверяли пенсионерку в том, что она здорова — нет показаний для лечения в стационаре. По словам Тамары Михайловны, когда она начала настаивать на своем, ее все же госпитализировали — но не в обычную больницу, а в психиатрическую, не спрашивая согласия ни у родственников, ни у нее самой. Причем ранее на учете в психдиспансере она не состояла.В стационаре у пенсионерки первым делом отобрали телефон. Она пробыла в спецучреждении неделю. Все это время ее разыскивала дочь. «Грубо со мной обращались, не хотели слушать, врали, что якобы хотела убежать, но как, если я передвигалась на инвалидной коляске?» — удивляется Тамара Михайловна.
В свою очередь, руководство лицея общаться с агентством отказалось, сославшись на запрет о разглашении персональных данных несовершеннолетних. «Судебный акт, вступивший в силу, ставит точку в любом споре», — сообщила директор в письме. «Погрузили, как мешок картошки»»Мне тяжело все это вспоминать», — признается 72-летняя Тамара Михайловна Амбаева из Тольятти. В июле 2012-го ее принудительно госпитализировали.После ДТП у нее были нестерпимые боли. Однако врачи в местной поликлинике заверяли пенсионерку в том, что она здорова — нет показаний для лечения в стационаре. По словам Тамары Михайловны, когда она начала настаивать на своем, ее все же госпитализировали — но не в обычную больницу, а в психиатрическую, не спрашивая согласия ни у родственников, ни у нее самой. Причем ранее на учете в психдиспансере она не состояла.В стационаре у пенсионерки первым делом отобрали телефон. Она пробыла в спецучреждении неделю. Все это время ее разыскивала дочь. «Грубо со мной обращались, не хотели слушать, врали, что якобы хотела убежать, но как, если я передвигалась на инвалидной коляске?» — удивляется Тамара Михайловна. Уже после того, как Амбаеву доставили в ПНД, медики подали в суд на принудительную госпитализацию. Дочь пострадавшей не присутствовала на процессе. «Хорошо, что я пролежала всего семь дней. А некоторые люди там годами находятся. Слава богу, дочка нашла меня и спасла».Дочь подала апелляцию, в октябре 2012-го судебное решение о принудительной госпитализации отменили. Агентство обратилось за комментарием по делу Амбаевой в тольяттинскую поликлинику. Но, сославшись на врачебную тайну, на наши вопросы не ответили. Парадоксы и трактовкиИстории людей, столкнувшихся с подобной госпитализацией, идут вразрез с законодательством. Член Совета по взаимодействию с институтами гражданского общества при председателе Совета Федерации, адвокат Евгений Корчаго в комментарии агентству заявил, что принудительная госпитализация считается крайней мерой: «Закон устанавливает четкие критерии помещения человека в стационар. В таких делах принимают участие органы прокуратуры, а вердикт выносит суд».По мнению Корчаго, стоит ужесточить 128-ю статью УК за незаконную госпитализацию граждан.
Уже после того, как Амбаеву доставили в ПНД, медики подали в суд на принудительную госпитализацию. Дочь пострадавшей не присутствовала на процессе. «Хорошо, что я пролежала всего семь дней. А некоторые люди там годами находятся. Слава богу, дочка нашла меня и спасла».Дочь подала апелляцию, в октябре 2012-го судебное решение о принудительной госпитализации отменили. Агентство обратилось за комментарием по делу Амбаевой в тольяттинскую поликлинику. Но, сославшись на врачебную тайну, на наши вопросы не ответили. Парадоксы и трактовкиИстории людей, столкнувшихся с подобной госпитализацией, идут вразрез с законодательством. Член Совета по взаимодействию с институтами гражданского общества при председателе Совета Федерации, адвокат Евгений Корчаго в комментарии агентству заявил, что принудительная госпитализация считается крайней мерой: «Закон устанавливает четкие критерии помещения человека в стационар. В таких делах принимают участие органы прокуратуры, а вердикт выносит суд».По мнению Корчаго, стоит ужесточить 128-ю статью УК за незаконную госпитализацию граждан. В свою очередь, психиатр, член Независимой психиатрической ассоциации России Дмитрий Фролов в беседе с корреспондентом подчеркнул, что многое зависит от трактовок. «Объективно говоря, определить, есть ли в принципе у человека психическое расстройство, непросто. Если недуг все же имеется, возникает вопрос: насколько он выражен. И еще важный момент — как лечить. Есть принятые алгоритмы, но и о них можно спорить», — отметил Фролов. По его словам, в отечественной психиатрии давно сложилась тенденция к «гипердиагностике» расстройств. «В советское время пациентов старались держать в стационаре. Сейчас же все изменилось. В приоритете амбулаторная и полустационарная формы лечения», — говорит собеседник. Однако зачастую врачи перестраховываются. Вместе с тем Фролов указывает, что в его практике не было ни одного случая недобровольной госпитализации здорового человека. Как правило, в таких ситуациях присутствует как минимум кратковременное отклонение от нормы. «Громкие истории в СМИ — исключения», — заключает эксперт.
В свою очередь, психиатр, член Независимой психиатрической ассоциации России Дмитрий Фролов в беседе с корреспондентом подчеркнул, что многое зависит от трактовок. «Объективно говоря, определить, есть ли в принципе у человека психическое расстройство, непросто. Если недуг все же имеется, возникает вопрос: насколько он выражен. И еще важный момент — как лечить. Есть принятые алгоритмы, но и о них можно спорить», — отметил Фролов. По его словам, в отечественной психиатрии давно сложилась тенденция к «гипердиагностике» расстройств. «В советское время пациентов старались держать в стационаре. Сейчас же все изменилось. В приоритете амбулаторная и полустационарная формы лечения», — говорит собеседник. Однако зачастую врачи перестраховываются. Вместе с тем Фролов указывает, что в его практике не было ни одного случая недобровольной госпитализации здорового человека. Как правило, в таких ситуациях присутствует как минимум кратковременное отклонение от нормы. «Громкие истории в СМИ — исключения», — заключает эксперт. Закрытая системаВ комментариях агентству эксперты сошлись во мнении: самостоятельно выбраться из стен спецучреждения сложно. Ситуация усугубляется тем, что в психдиспансерах, как правило, нет мобильной связи, не дозволяются регулярные свидания с родными, нет соответствующих условий для длительного проживания. К тому же общественные организации не вхожи в профильные учреждения по причине закрытости института психиатрии в целом. Также эксперты акцентировали внимание на важности корректной терминологии. Так, недобровольная госпитализация возможна только в тех случаях, когда человек представляет реальную угрозу для себя и общества: решение принимает врачебная комиссия. Принудительные меры санкционируются судом на основании психиатрической экспертизы, признавшей полную невменяемость потенциального пациента.
Закрытая системаВ комментариях агентству эксперты сошлись во мнении: самостоятельно выбраться из стен спецучреждения сложно. Ситуация усугубляется тем, что в психдиспансерах, как правило, нет мобильной связи, не дозволяются регулярные свидания с родными, нет соответствующих условий для длительного проживания. К тому же общественные организации не вхожи в профильные учреждения по причине закрытости института психиатрии в целом. Также эксперты акцентировали внимание на важности корректной терминологии. Так, недобровольная госпитализация возможна только в тех случаях, когда человек представляет реальную угрозу для себя и общества: решение принимает врачебная комиссия. Принудительные меры санкционируются судом на основании психиатрической экспертизы, признавшей полную невменяемость потенциального пациента.
https://ria.ru/20190304/1551486258.html
https://ria.ru/20181205/1543473048.html
https://ria.ru/20180810/1526249351.html
москва
РИА Новости
1
5
4. 7
7
96
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2020
РИА Новости
1
5
4.7
96
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
1
5
4.7
96
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
1920
1080
true
1920
1440
true
https://cdnn21.img.ria.ru/images/7e4/1/1c/1563981622_0:0:2732:2048_1920x0_80_0_0_aec1e14003ad462e3f35a2155088199c.jpg
1920
1920
true
РИА Новости
1
5
4.7
96
internet-group@rian. ru
ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
1
5
4.7
96
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
общество, психиатрия, москва, здоровье, психика
Общество, Психиатрия, Москва, Здоровье, Психика
МОСКВА, 29 янв — РИА Новости, Мариам Кочарян. Страх, отсутствие связи с близкими, мрачные перспективы — такова реальность госпитализации в психбольницу. По закону попасть в стационар можно только после комплексной судебно-медицинской экспертизы. Однако нередки случаи насильственного лечения вполне здоровых людей. По большей части — со слабым диагнозом. Реально ли вырваться из стен закрытого учреждения, разбиралось РИА Новости.
В Кащенко за новогодние игрушки
В конце прошлого года в соцсетях активно обсуждали историю пожилой москвички, которую насильно госпитализировали в Психиатрическую больницу № 1 имени Алексеева (бывшая имени Кащенко). Шестидесятичетырехлетняя женщина обратилась в полицию с заявлением о пропаже денег и дорогих елочных игрушек. Ее подозрения пали на рабочих, которые делали в квартире ремонт. Однако жалобу не приняли, сославшись на формальные ошибки. А вскоре в одно из столичных ОМВД прибыли врачи специальной психиатрической подстанции и принудительно увезли пенсионерку в Алексеевскую больницу. После широкой огласки со стороны родственников к спасению женщины подключились известные правозащитники, через неделю ее отпустили. При этом у потерпевшей не было ни диагноза, ни заключения о недееспособности. Сейчас родственники ждут ответа на запрос в прокуратуру. После проверки примут решение об иске в суд.
Шестидесятичетырехлетняя женщина обратилась в полицию с заявлением о пропаже денег и дорогих елочных игрушек. Ее подозрения пали на рабочих, которые делали в квартире ремонт. Однако жалобу не приняли, сославшись на формальные ошибки. А вскоре в одно из столичных ОМВД прибыли врачи специальной психиатрической подстанции и принудительно увезли пенсионерку в Алексеевскую больницу. После широкой огласки со стороны родственников к спасению женщины подключились известные правозащитники, через неделю ее отпустили. При этом у потерпевшей не было ни диагноза, ни заключения о недееспособности. Сейчас родственники ждут ответа на запрос в прокуратуру. После проверки примут решение об иске в суд.
Подобные случаи — не редкость. Мы собрали другие истории о госпитализации в психбольницу, когда веских оснований для этого не просматривалось.
«Врачи переусердствовали»
Мать 26-летней Яны (имя изменено по ее просьбе) из Карелии плачет в трубку, рассказывая о дочери. Та не может внятно говорить. За нее отвечает Наталья. По словам матери, после регулярных панических атак состояние девушки ухудшается изо дня в день. Эта история длится вот уже больше года, с того момента, когда Наталья вызвала скорую, чтобы остановить приступы удушья у дочери, недавно расставшейся с молодым человеком. Медики посоветовали обратиться в психиатрическую службу.
За нее отвечает Наталья. По словам матери, после регулярных панических атак состояние девушки ухудшается изо дня в день. Эта история длится вот уже больше года, с того момента, когда Наталья вызвала скорую, чтобы остановить приступы удушья у дочери, недавно расставшейся с молодым человеком. Медики посоветовали обратиться в психиатрическую службу.
4 марта 2019, 08:00
«Здесь психиатр — Бог». Как суды признают людей невменяемыми
Мать направила дочь в Республиканскую психиатрическую больницу на временное лечение с регулярными посещениями для родственников. Проблемы, говорит она, возникли на следующий же день.
«У Яны отняли телефон, не давали нам нормально общаться, пичкали тяжелыми нейролептиками! — возмущается Наталья. — Однажды она стала задыхаться от передозировки таблеток и решилась на побег, но ее вернули обратно».
Сначала родственников пускали к Яне для коротких свиданий, а через месяц запретили. В конце концов мать приехала в больницу, чтобы забрать дочь домой, но врачебная комиссия, как утверждает Наталья, за два часа до этого взяла у пациентки расписку в отказе от добровольного лечения, что автоматически дало право на принудительную госпитализацию. Медики подали исковое заявление о помещении пациентки в стационар. Суд встал на сторону врачей. Мать так и не смогла вернуть дочь обратно.
Медики подали исковое заявление о помещении пациентки в стационар. Суд встал на сторону врачей. Мать так и не смогла вернуть дочь обратно.
«Она как дурочка стала, понимаете? Они говорили про аутоагрессию, но я же знаю свою девочку. Все это началось из-за того, что врачи переусердствовали! Не было ни грамотной терапии, ни лечения!»
5 декабря 2018, 08:00
В Нижневартовске экс-главбуха психдиспансера силой сделали пациентом
После суда Яну переправили в специальную «наблюдательную» палату для тяжелобольных. Тогда Наталья решилась на откровенный разговор с журналистами. Статья, опубликованная в одном из региональных СМИ, вызвала большой резонанс. Начались внеплановые проверки медучреждения. В итоге через двенадцать месяцев, в ноябре прошлого года, девушку наконец отправили на домашнюю терапию. В данный момент она лечится амбулаторно.
Сейчас адвокат семьи намерен обжаловать решения суда первой и апелляционной инстанций, в соответствии с которыми удовлетворили административный иск о принудительном помещении Яны в стационар.
Мы обратились за официальным комментарием в ту самую больницу. Однако руководство медучреждения отказалось отвечать на вопросы, сославшись на законодательство, которое гарантирует право медиков на сохранение врачебной тайны.
«Надо так надо»
Елена Илатовская из Павловского Посада — мать двоих детей. В разговоре с РИА Новости она утверждает, что ее принудительно госпитализировали в мае 2019-го на основе заявлений директора лицея, в котором училась ее дочь. Дело в том, что осенью 2018-го всем школьникам планово делали пробу Манту, но Елена и еще несколько родителей выступили против прививки. В итоге для детей «отказников» открыли отдельный класс, в котором учеников, по словам собеседницы, просто изолировали. На что Елена неоднократно жаловалась в разные инстанции.
«Никогда раньше мы не сдавали эту пробу. Я возмущалась, не соглашалась с мнением директора, отстаивала право ребенка на выбор. Несколько лет назад проблем не было, а тут, видимо, меня решили приструнить, вменив диагноз — «шизотипическое расстройство». Надо сказать, что директора учебного заведения поддержал бывший муж Илатовской, добивавшийся ее принудительного обследования в психоневрологическом диспансере (ПНД).
Надо сказать, что директора учебного заведения поддержал бывший муж Илатовской, добивавшийся ее принудительного обследования в психоневрологическом диспансере (ПНД).
© Фото : из личного архива Елены ИлатовскойЕлена Илатовская
© Фото : из личного архива Елены Илатовской
Елена Илатовская
Хотя у Елены была справка из частной клиники об удовлетворительном психическом состоянии, она все же оказалась в государственном стационаре. По судебному решению медики настояли на внеочередном обследовании. «Я не стала спорить. Думала, это просто формальность. Надо так надо». Но в медучреждении она сразу поняла, что легко не отделается. Ее принудительно госпитализировали с диагнозом «шизофрения, паранойяльный тип», а общаться разрешили только с адвокатом.
В телефонном разговоре с агентством адвокат Елены Родион Смирнов прокомментировал ситуацию так: «Странное и необъяснимое поведение» — это все, что было сказано о моей подзащитной. Елена — неудобный человек для образовательной системы, которого надо было напугать».
В конечном итоге после ряда независимых экспертиз необходимость в стационарном лечении Илатовской не подтвердилась. А Московский областной суд отменил решение о госпитализации. Дело закрыли в июле прошлого года. Адвокат подал заявление о взыскании понесенных расходов на различные самостоятельные обследования. Дочь активистки-«антипрививочницы» сейчас находится на домашнем обучении.
На момент публикации материала ответ на официальный запрос РИА Новости из психиатрической больницы не поступил. В свою очередь, руководство лицея общаться с агентством отказалось, сославшись на запрет о разглашении персональных данных несовершеннолетних. «Судебный акт, вступивший в силу, ставит точку в любом споре», — сообщила директор в письме.
«Погрузили, как мешок картошки»
«Мне тяжело все это вспоминать», — признается 72-летняя Тамара Михайловна Амбаева из Тольятти. В июле 2012-го ее принудительно госпитализировали.
После ДТП у нее были нестерпимые боли. Однако врачи в местной поликлинике заверяли пенсионерку в том, что она здорова — нет показаний для лечения в стационаре. По словам Тамары Михайловны, когда она начала настаивать на своем, ее все же госпитализировали — но не в обычную больницу, а в психиатрическую, не спрашивая согласия ни у родственников, ни у нее самой. Причем ранее на учете в психдиспансере она не состояла.
По словам Тамары Михайловны, когда она начала настаивать на своем, ее все же госпитализировали — но не в обычную больницу, а в психиатрическую, не спрашивая согласия ни у родственников, ни у нее самой. Причем ранее на учете в психдиспансере она не состояла.
«Меня спросили: «Вы хотите в больницу?» Я ответила: «Конечно, мне очень больно». Потом они вызвали скорую, погрузили меня в машину, как мешок картошки, и увезли в психушку».
В стационаре у пенсионерки первым делом отобрали телефон. Она пробыла в спецучреждении неделю. Все это время ее разыскивала дочь. «Грубо со мной обращались, не хотели слушать, врали, что якобы хотела убежать, но как, если я передвигалась на инвалидной коляске?» — удивляется Тамара Михайловна.
Уже после того, как Амбаеву доставили в ПНД, медики подали в суд на принудительную госпитализацию. Дочь пострадавшей не присутствовала на процессе. «Хорошо, что я пролежала всего семь дней. А некоторые люди там годами находятся. Слава богу, дочка нашла меня и спасла».
Тамара Амбаева
Дочь подала апелляцию, в октябре 2012-го судебное решение о принудительной госпитализации отменили. Агентство обратилось за комментарием по делу Амбаевой в тольяттинскую поликлинику. Но, сославшись на врачебную тайну, на наши вопросы не ответили.
Парадоксы и трактовки
Истории людей, столкнувшихся с подобной госпитализацией, идут вразрез с законодательством. Член Совета по взаимодействию с институтами гражданского общества при председателе Совета Федерации, адвокат Евгений Корчаго в комментарии агентству заявил, что принудительная госпитализация считается крайней мерой: «Закон устанавливает четкие критерии помещения человека в стационар. В таких делах принимают участие органы прокуратуры, а вердикт выносит суд».
По мнению Корчаго, стоит ужесточить 128-ю статью УК за незаконную госпитализацию граждан.
«Все парадоксы — отсюда. Следует перевести наказания в ранг средней тяжести, разработать внятную методику применительно к расследованиям преступлений в этой сфере. При этом важно понимать, что психиатры — не киношные санитары, а квалифицированные специалисты узкого профиля».
При этом важно понимать, что психиатры — не киношные санитары, а квалифицированные специалисты узкого профиля».
В свою очередь, психиатр, член Независимой психиатрической ассоциации России Дмитрий Фролов в беседе с корреспондентом подчеркнул, что многое зависит от трактовок. «Объективно говоря, определить, есть ли в принципе у человека психическое расстройство, непросто. Если недуг все же имеется, возникает вопрос: насколько он выражен. И еще важный момент — как лечить. Есть принятые алгоритмы, но и о них можно спорить», — отметил Фролов.
10 августа 2018, 08:00
«Стала овощем». Мать троих детей на полгода закрыли в психбольницу
По его словам, в отечественной психиатрии давно сложилась тенденция к «гипердиагностике» расстройств. «В советское время пациентов старались держать в стационаре. Сейчас же все изменилось. В приоритете амбулаторная и полустационарная формы лечения», — говорит собеседник. Однако зачастую врачи перестраховываются. Вместе с тем Фролов указывает, что в его практике не было ни одного случая недобровольной госпитализации здорового человека. Как правило, в таких ситуациях присутствует как минимум кратковременное отклонение от нормы. «Громкие истории в СМИ — исключения», — заключает эксперт.
Вместе с тем Фролов указывает, что в его практике не было ни одного случая недобровольной госпитализации здорового человека. Как правило, в таких ситуациях присутствует как минимум кратковременное отклонение от нормы. «Громкие истории в СМИ — исключения», — заключает эксперт.
Закрытая система
В комментариях агентству эксперты сошлись во мнении: самостоятельно выбраться из стен спецучреждения сложно. Ситуация усугубляется тем, что в психдиспансерах, как правило, нет мобильной связи, не дозволяются регулярные свидания с родными, нет соответствующих условий для длительного проживания. К тому же общественные организации не вхожи в профильные учреждения по причине закрытости института психиатрии в целом.
Также эксперты акцентировали внимание на важности корректной терминологии. Так, недобровольная госпитализация возможна только в тех случаях, когда человек представляет реальную угрозу для себя и общества: решение принимает врачебная комиссия. Принудительные меры санкционируются судом на основании психиатрической экспертизы, признавшей полную невменяемость потенциального пациента.
Принудительное лечение : Уголовный кодекс Украины : Уголовный кодекс : Кодексы Украины : Недвижимость Украины
Статья 92. Понятие и цель принудительных мер медицинского характера
Принудительными мерами медицинского характера являются оказание амбулаторной психиатрической помощи, помещение лица, совершившего общественно опасное деяние, подпадающее под признаки деяния, предусмотренного Особенной частью Уголовного Кодекса Украины, в специальное лечебное учреждение с целью его обязательного лечения, а также предупреждения совершения им общественно опасных деяний.
Статья 93. Лица, к которым применяются принудительные меры медицинского характера
Принудительные меры медицинского характера могут быть применены судом к лицам:
- 1) совершивших в состоянии невменяемости общественно опасные деяния;
- 2) совершивших в состоянии ограниченной вменяемости уголовные правонарушения;
- 3) совершивших уголовное преступление в состоянии вменяемости, но заболевшим психической болезнью до вынесения приговора или во время отбывания наказания.

Статья 94. Виды принудительных мер медицинского характера.
1. В зависимости от характера и тяжести заболевания, тяжести совершенного деяния, с учетом степени опасности психически больного для себя или других лиц, суд может применить следующие принудительные меры медицинского характера:
- оказание амбулаторной психиатрической помощи в принудительном порядке;
- госпитализация в психиатрическое учреждение с обычным наблюдением;
- госпитализация в психиатрическое учреждение с усиленным наблюдением;
- госпитализация в психиатрическое учреждение со строгим наблюдением.
2. Оказание амбулаторной психиатрической помощи в принудительном порядке может быть применено судом в отношении лица, страдающего психическими расстройствами и свершившего общественно опасное деяние, если лицо по состоянию своего психического здоровья не нуждается в госпитализации в психиатрическое учреждение.
3. Госпитализация в психиатрическое учреждение с обычным наблюдением может быть применена судом в отношении психически больного, который по своему психическому состоянию и характеру совершенного общественно опасного деяния нуждается в содержании в психиатрическом учреждении и лечении в принудительном порядке.
4. Госпитализация в психиатрическое учреждение с усиленным наблюдением может быть применена судом в отношении психически больного, который совершил общественно опасное деяние, не связанное с посягательством на жизнь других лиц, и по своему психическому состоянию не представляет угрозы для общества, но нуждается в содержании в психиатрическом учреждении и лечении в условиях усиленного наблюдения.
5. Госпитализация в психиатрическое учреждение со строгим наблюдением может быть применена судом к психически больному, совершившему общественно опасное деяние, связанное с посягательством на жизнь других лиц, а также к психически больному, который по своему психическому состоянию и характеру совершенного общественно опасного деяния представляет особую опасность для общества и нуждается в содержании в психиатрическом учреждении и лечении в условиях строгого наблюдения.
6. Если не будет признано необходимым применение к психически больному принудительных мер медицинского характера, а также в случае прекращения применения таких мер, суд может передать его на попечение родственникам или опекунам с обязательным врачебным наблюдением.
Статья 95. Продолжение, изменение или прекращение применения принудительных мер медицинского характера
1. Продолжение, изменение или прекращение применения принудительных мер медицинского характера осуществляется судом по заявлению представителя учреждения по оказанию психиатрической помощи (врача-психиатра), который придает лицу психиатрической помощи. К заявлению прилагается заключение комиссии врачей-психиатров, обосновывает необходимость продолжения, изменения или прекращения применения таких принудительных мер.
Изменение или прекращение применения принудительных мер медицинского характера может осуществляться судом также по заявлению лица, к которому применяются принудительные меры медицинского характера, его защитника или законного представителя в случае, если такое лицо по состоянию своего здоровья не может осознавать свои действия (бездействие) или руководить ими, в том числе не может осознанно подать в суд соответствующее заявление. К заявлению прилагается заключение комиссии врачей-психиатров учреждения, в котором лице оказывается психиатрическая помощь, или, в случае наличия, вывод выбранного ею независимого врача-психиатра.
2. Лица, к которым применены принудительные меры медицинского характера, подлежат освидетельствованию комиссией врачей-психиатров не реже одного раза в 6 месяцев для решения вопроса о наличии оснований для обращения в суд с заявлением о прекращении или об изменении применения такой меры. В случае отсутствия оснований для прекращения или изменения применения принудительной меры медицинского характера представитель заведения по оказанию психиатрической помощи (врач-психиатр), оказывающий лицу такую психиатрическую помощь, направляет в суд заявление, к которому прилагается заключение комиссии врачей-психиатров, содержащее обоснование необходимости продолжения применения принудительной меры медицинского характера. В случае необходимости продолжения применения принудительной меры медицинского характера свыше 6 месяцев представитель заведения по оказанию психиатрической помощи (врач-психиатр), оказывающий лицу такую психиатрическую помощь, должен направить в суд по месту нахождения учреждения по оказанию психиатрической помощи заявление о продлении применения принудительной меры. К заявлению прилагается заключение комиссии врачей-психиатров, содержащее обоснование необходимости продолжения оказания лицу такой психиатрической помощи. В дальнейшем продолжение применения принудительной меры медицинского характера проводится каждый раз на срок, который не может превышать 6 месяцев.
К заявлению прилагается заключение комиссии врачей-психиатров, содержащее обоснование необходимости продолжения оказания лицу такой психиатрической помощи. В дальнейшем продолжение применения принудительной меры медицинского характера проводится каждый раз на срок, который не может превышать 6 месяцев.
Лица, к которым применяются принудительные меры медицинского характера, имеют право обращаться в суд с заявлением об изменении или прекращении применения принудительных мер медицинского характера не чаще одного раза в 6 месяцев и независимо от того, рассматривался судом этот вопрос в указанный период.
Лицо, к которому применяются принудительные меры медицинского характера, вправе обратиться в избранное ней независимого врача-психиатра с целью получения заключения о состоянии своего психического здоровья. В заключении независимого врача-психиатра должны быть указаны основания для изменения или отмены принудительных мер медицинского характера. В случае отсутствия таких оснований в заключении обосновывается необходимость продолжения применения принудительных мер медицинского характера.
3. В случае прекращения применения принудительных мер медицинского характера через изменение психического состояния лица к лучшему, суд может передать его на попечение родственникам или опекунам с обязательным врачебным наблюдением.
4. В случае прекращения применения принудительных мер медицинского характера ввиду выздоровления лица, совершившие уголовные преступления в состоянии вменяемости, но заболевшим психической болезнью до вынесения приговора, подлежат наказанию на общих основаниях, а человека, заболевших психической болезнью во время отбывания наказания, могут подлежать дальнейшему отбыванию наказания.
Статья 96. Принудительное лечение
1. Принудительное лечение может быть применено судом, независимо от назначенного наказания, к лицам, совершившим уголовные преступления и имеют болезнь, представляет опасность для здоровья других лиц.
2. В случае назначения наказания в виде лишения свободы или ограничения свободы принудительное лечение осуществляется по месту отбывания наказания. При назначении других видов наказаний принудительное лечение осуществляется в специальных лечебных учреждениях.
При назначении других видов наказаний принудительное лечение осуществляется в специальных лечебных учреждениях.
Статья 96-1. Специальная конфискация
1. Специальная конфискация состоит в принудительном безвозмездном изъятии по решению суда в собственность государства денег, ценностей и иного имущества в случаях, определенных этим Кодексом, при условии совершения умышленного уголовного преступления или общественно опасного деяния, подпадающего под признаки деяния, предусмотренного Особенной частью настоящего Кодекса , за которые предусмотрено основное наказание в виде лишения свободы или штрафа более три тысячи необлагаемых минимумов доходов граждан, а так же предусмотренного частью первой статьи 150, статьей 154, частями второй и третьей статьи 159-1, частью первой статьи 190, статьей 192, частью первой статей 204, 209-1, 210, частями первой и второй статьи 212, 212-1, частью первой статьи 222, 229, 239-1, 239-2, частью второй статьи 244, частью первой статьи 248, 249, частями первой и второй статьи 300, частью первой статьи 301, 302, 310, 311, 313, 318, 319, 362, статьей 363, частью первой статьи 363-1, 364-1, 365-2 настоящего Кодекса.
2. Специальная конфискация применяется на основании:
- 1) обвинительного приговора суда;
- 2) определения суда об освобождении лица от уголовной ответственности;
- 3) определения суда о применении принудительных мер медицинского характера;
- 4) определения суда о применении принудительных мер воспитательного характера.
3. В случаях, когда объектом специальной конфискации является имущество, изъятое из гражданского оборота, она может быть применена на основании:
- 1) определения суда о закрытии уголовного производства по другим основаниям, чем освобождение лица от уголовной ответственности;
- 2) определения суда, вынесенные в порядке части девятой статьи 100 Уголовно-процессуального кодекса Украины, по ходатайству следователя или прокурора, если уголовное производство закрывается ними.
Статья 96-2. Случаи использования специальной конфискации
1. Специальная конфискация применяется в случае, если деньги, ценности и иное имущество:
- 1) полученные в результате совершения уголовного преступления и / или является доходами от такого имущества;
- 2) предназначались (использовались) для склонения лица к совершению уголовного преступления финансирования и / или материального обеспечения уголовного преступления или вознаграждения за его совершение;
- 3) были предметом уголовного преступления, кроме тех, которые возвращаются владельцу (законному владельцу), а в случае, когда он не установлен, — переходят в собственность государства;
- 4) были подысканный, изготовленные, приспособленные или использованы как средства или орудия совершения уголовного преступления, кроме тех, которые возвращаются владельцу (законному владельцу), который не знал и не мог знать об их незаконном использовании.

2. В случае если деньги, ценности и иное имущество, указанные в части первой настоящей статьи, полностью или частично преобразованы в другое имущество, специальной конфискации подлежит полностью или частично преобразовано имущество. Если конфискация денег, ценностей и иного имущества, указанных в части первой настоящей статьи, на момент принятия судом решения о специальной конфискации невозможна вследствие их использования или невозможности выделения из приобретенного законным путем имущества или отчуждения, или по другим причинам, суд выносит решение о конфискации денежной суммы, соответствующей стоимости такого имущества.
3. Специальная конфискация применяется также в случае, когда лицо не подлежит уголовной ответственности в связи с недостижением возраста, с которого может наступать уголовная ответственность, или невменяемостью, или освобождается от уголовной ответственности или наказания по основаниям, предусмотренным настоящим Кодексом, кроме освобождения от уголовной ответственности в связи с истечением сроков давности.
4. Деньги, ценности, в том числе средства, находящиеся на банковских счетах или на хранении в банках или других финансовых учреждениях, иное имущество, указанные в настоящей статье, подлежат специальной конфискации у третьего лица, если она приобрела такое имущество от подозреваемого, обвиняемого , лица, преследуется за совершение общественно опасного деяния в возрасте, с которого наступает уголовная ответственность, или в состоянии невменяемости, или другого лица безвозмездно, рыночной цены или цены высшее или низшее рыночной стоимости, и знала или должна была и могла знать , что такое имущество соответствует любой из признаков, указанных в пунктах 1-4 части первой настоящей статьи.
Вышеупомянутые сведения в отношении третьего лица должны быть установлены в судебном порядке на основании достаточности доказательств.
Специальная конфискация не может быть применена к имуществу, которое находится в собственности добросовестного приобретателя.
5. Специальная конфискация не применяется к деньгам, ценностей и иного имущества, указанных в этой статье, которые по закону подлежат возврату собственнику (законному владельцу) или предназначены для возмещения вреда, причиненного уголовным правонарушением.
6. (Часть шестая статьи 96-2 исключена на основании Закона № 1019-VIII от 18.02.2016)
Просмотров: 62521
Ограничительные меры Меры уголовно-правового характера для юридических лиц
Принудительное лечение | это… Что такое Принудительное лечение?
принудительные меры медицинского характера. Принудительное лечение назначается судом лицам, совершившим общественно опасные действия в состоянии невменяемости либо заболевшим после совершения преступления душевной болезнью, приведшей к невменяемости, а также больным алкоголизмом, наркоманией, венерическими болезнями одновременно с уголовным наказанием за совершенные преступления.
Согласно действующему уголовному законодательству, не подлежат уголовной ответственности лица, которые во время совершения общественно опасного деяния (действия или бездействия) находились в состоянии невменяемости, т. е. не могли отдавать себе отчета в собственных действиях или руководить ими вследствие хронической душевной болезни, временного расстройства душевной деятельности, слабоумия или иного болезненного состояния (см. Психически больные).
е. не могли отдавать себе отчета в собственных действиях или руководить ими вследствие хронической душевной болезни, временного расстройства душевной деятельности, слабоумия или иного болезненного состояния (см. Психически больные).
В отношении лиц, совершивших общественно опасные деяния в состоянии невменяемости, суд может вынести определение о применении принудительных мер медицинского характера и помещении их в психиатрическую больницу органов здравоохранения (см. Больница). Такое же решение может быть принято по отношению к лицам, совершившим общественно опасные деяния в состоянии вменяемости, но заболевших до вынесения приговора или во время отбывания наказания душевной болезнью, лишающей их возможности отдавать себе отчет в собственных действиях или руководить ими. Суд определяет и характер больничного режима — с обычным, усиленным или строгим наблюдением. Определение о помещении в психиатрическую больницу со строгим наблюдением может быть вынесено судом в отношении душевнобольных, которые по психическому состоянию и характеру совершенных общественно опасных деяний представляют особую опасность для общества. Лица, помещенные в психиатрические больницы с усиленным или строгим наблюдением, содержатся в условиях, исключающих возможность совершить новое общественно опасное деяние.
Лица, помещенные в психиатрические больницы с усиленным или строгим наблюдением, содержатся в условиях, исключающих возможность совершить новое общественно опасное деяние.
Условия и порядок оказания психиатрической помощи предусматривают уголовную ответственность за незаконное помещение в психиатрическую больницу. Так, согласно ст. 1262 УК РСФСР, помещение в психиатрическую больницу заведомо психически здорового лица наказывается лишением свободы на срок до 2 лет или исправительными работами на тот же срок с лишением права находиться на определенных должностях или заниматься определенной деятельностью на срок 1—3 года или без такового.
По делам об общественно опасных деяниях невменяемых, а также о преступлениях лиц, заболевших душевной болезнью после совершения преступления, действующее уголовно-процессуальное законодательство наряду с общими нормами судопроизводства устанавливает особое производство по применению принудительных мер медицинского характера. Так, обязательно предварительное следствие. Направление лица на судебно-психиатрическую экспертизу допускается лишь при наличии достаточных данных, указывающих, что именно это лицо совершило общественно опасное деяние (см. Экспертиза судебно-психиатрическая). Необходимо участие защитника, причем с момента установления факта душевного заболевания лица, совершившего общественно опасное деяние. В судебном разбирательстве обязательно должны участвовать прокурор и защитник. Заслушивается заключение экспертов о психическом состоянии обвиняемого и проверяются другие обстоятельства, имеющие существенное значение для разрешения вопроса о применении принудительных мер медицинского характера. По окончании судебного следствия суд заслушивает прокурора и защитника. Признав необходимым назначить принудительную меру медицинского характера, суд избирает ее вид в зависимости от душевного заболевания подсудимого, характера и степени общественной опасности совершенного им деяния.
Направление лица на судебно-психиатрическую экспертизу допускается лишь при наличии достаточных данных, указывающих, что именно это лицо совершило общественно опасное деяние (см. Экспертиза судебно-психиатрическая). Необходимо участие защитника, причем с момента установления факта душевного заболевания лица, совершившего общественно опасное деяние. В судебном разбирательстве обязательно должны участвовать прокурор и защитник. Заслушивается заключение экспертов о психическом состоянии обвиняемого и проверяются другие обстоятельства, имеющие существенное значение для разрешения вопроса о применении принудительных мер медицинского характера. По окончании судебного следствия суд заслушивает прокурора и защитника. Признав необходимым назначить принудительную меру медицинского характера, суд избирает ее вид в зависимости от душевного заболевания подсудимого, характера и степени общественной опасности совершенного им деяния.
Продление и прекращение применения принудительных мер медицинского характера, а также изменение их вида производятся судом на основании заключения врачей.
Если вследствие выздоровления лица, признанного невменяемым, или изменения состояния его здоровья отпадает необходимость в дальнейшем применении ранее принятой принудительной меры медицинского характера, суд по представлению главного психиатра органа здравоохранения, которому подчинено медицинское учреждение, где содержится данное лицо, основанному на заключении врачей, рассматривает вопрос об отмене или изменении принудительной меры медицинского характера. Те же правила применяются и в отношении правонарушителя, после совершения преступления заболевшего хронической душевной болезнью, если он вследствие изменения состояния здоровья не нуждается в дальнейшем применении мер медицинского характера, хотя и остается душевнобольным. Ходатайство об отмене или изменении принудительных мер медицинского характера могут возбуждать как близкие родственники лица, признанного невменяемым, так и другие заинтересованные лица. Вопросы об отмене или изменении принудительных мер медицинского характера разрешаются судом, вынесшим определение об их применении, либо судом по месту их применения с обязательным участием прокурора.
В случае совершения преступления лицом, страдающим алкоголизмом или наркоманией, суд при наличии медицинского заключения наряду с наказанием за совершенное преступление может применить к такому лицу принудительное лечение.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.
Принудительное лечение в психиатрическом стационаре общего типа в 2022 году
Некоторые люди, совершившие противозаконное деяние, являются невменяемыми или психически больными.
Естественно, в таком состоянии их нельзя направить в исправительные учреждения, но и на свободу выпускать представляется опасным для жизни и здоровья добропорядочных граждан.
Что же делать в таких случаях? Глава 15 Уголовного кодекса РФ предусматривает возможность применения к ним мер медицинского характера. Их несколько видов, но в данной статье детально разберем особенности принудительного лечения в психиатрическом стационаре общего типа.
Их несколько видов, но в данной статье детально разберем особенности принудительного лечения в психиатрическом стационаре общего типа.
Общий обзор
Принудительное психиатрическое лечение представляет собой меру государственного принуждения для лиц, страдающих каким-либо психическим расстройством и совершивших преступление.
Наказанием оно не является и назначается исключительно по решению суда. Цель – улучшение состояния или полное излечение больных, дабы предупредить совершение ими новых опасных для общества деяний.
Согласно ст. 99 Уголовного кодекса РФ (в ред. от 06. 07. 2022) существуют 4 вида принудительных мер медицинского характера:
- Принудительное амбулаторное наблюдение и лечение у психиатра.
- Лечение в психиатрическом стационаре общего типа.
- Лечение в психиатрическом стационаре специализированного типа.
- Лечение в психиатрическом стационаре специализированного типа с интенсивным наблюдением.

Принудительное лечение применяется, когда лицу с психическим расстройством требуется такое содержание, уход и наблюдение, которые могут быть оказаны лишь в стационарных условиях.
Необходимость лечения именно в стационаре возникает, если характер расстройства психически больного человека представляет опасность и для него, и для окружающих. В этом случае возможность лечения у психиатра амбулаторно исключается.
Характер психического расстройства и вид лечения устанавливаются судьей. Он принимает решение, опираясь на заключение экспертов, где говорится, какая медицинская мера и по какой причине требуется для данного лица.
Психиатрические экспертные комиссии действуют по принципу достаточности и необходимости выбранной меры для предотвращения новых преступлений со стороны больного лица. Также учитывается в каких лечебно-реабилитационных мероприятиях он нуждается.
Что такое психиатрический стационар общего типа
Это обыкновенная психиатрическая больница или иная медицинская организация, которая оказывает соответствующую помощь в стационаре.
Здесь проходят лечение и обычные пациенты по направлению специалиста.
Принудительное лечение проходят больные, совершившие противоправное деяние, которое не связано с посягательством на жизнь других людей.
Они по своему психическому состоянию никакой опасности для окружающих не несут, однако нуждаются в принудительном больничном содержании. Интенсивного наблюдения такие больные не требуют.
Необходимость принудительного лечения заключается в том, что сохраняется высокая вероятность совершения психически больным человеком повторного преступления.
Нахождение в стационаре общего типа поможет закрепить результаты лечения и улучшить психическое состояние пациента.
Эта мера назначается больным, которые:
- Совершили незаконное деяние в состоянии невменяемости. У них отсутствует склонность к нарушению режима, но существует высокая вероятность повторения психоза.
- Страдают слабоумием и психическими заболеваниями разного происхождения.
 Они совершили преступления в результате влияния внешних негативных факторов.
Они совершили преступления в результате влияния внешних негативных факторов.
Вопросы по продлению, изменению и прекращению лечения также разрешаются судом на основании заключения комиссии психиатров.
Продолжительность принудительных мер при вынесении решения не указывается, так как невозможно установить срок, который необходим для излечения пациента. Поэтому пациент каждые 6 месяцев проходит освидетельствование, чтобы определить свое психическое состояние.
Лечение в стационаре общего типа, соединенное с исполнением наказания
Если преступник отбывает тюремный срок и у него наблюдается ухудшение его психического состояния, то в этом случае закон предусматривает замену срока на принудительное лечение.
Это закреплено в ч. 2 ст. 104 УК РФ. При этом осужденное лицо не освобождается от наказания.
Время пребывания в психиатрической больнице засчитывается в срок отбывания назначенного наказания. Один день нахождения в стационаре равняется одному дню лишения свободы.
При выздоровлении осужденного или улучшении его психики, суд прекращает лечение в стационаре общего типа по представлению исполняющего наказание органа и на основании заключении врачебной комиссии. Если срок еще не закончился, то осужденный дальше его отбывает его в исправительном учреждении.
Принудительное лечение в психиатрической больнице
Направить на такое лечение опасных лиц в специальную клинику можно лишь по определению суда. По заявлению родственников или звонку нельзя положить человека в психбольницу. Поэтому в суде нужно предоставить серьезные и веские доказательства.
Большинство алкоголиков и наркоманов отрицают свою зависимость, при этом превращают жизни своих родных в сплошной кошмар. Естественно, они уверены в своей адекватности и лечиться добровольно отказываются.
Жизнь с зависимым человеком приносит много проблем, ссор, материального неблагополучия. Именно поэтому родственники задаются вопросом, как отправить его на принудительное лечение в психбольницу.
Если при наркотической и алкогольной зависимостях наблюдаются ярко выраженные психические отклонения, то только тогда возможно лечение без согласия больного.
Чтобы отправить на принудительное лечение в психиатрическую больницу общего типа нужны следующие документы:
- заявление родственников;
- заключение врачей о наличии признаков неадекватности.
Как отправить на лечение
Прежде всего, психиатр должен выявить есть ли психические нарушения или нет.
Кроме того, должно быть установлено могут ли их действия нести опасность для других людей.
Чтобы определить психическое состояние человека, нужно обратиться за разъяснением к участковому врачу. Он выпишет направление к психиатру.
Если больной не может к нему сходить, то он обязан сам прийти на дом. При обнаружении отклонений врач выписывает документ, который позволяет отправить человека на принудительное лечение недобровольно.
Если состояние ухудшилось, стоит вызвать скорую помощь. Им необходимо показать справку от психиатра. После этого сотрудники должны отвезти больного в психбольницу для дальнейшего лечения.
С момента помещения психически больного в стационар общего типа у родственников есть 48 часов для подачи искового заявления о направлении на принудительное лечение.
Такие дела рассматриваются в порядке особого производства. Заявление пишется в произвольной форме с соблюдением требований ст. 302, 303 ГПК РФ.
Иск подается в районный суд по месту нахождения психиатрического стационара. Заявитель должен указать все основания для помещения в психбольницу, ссылаясь на нормы права. К иску нужно приложить заключение психиатрической комиссии.
Закон определяет особые условия судопроизводства по подобным делам:
- заявление рассматривается в течение 5 дней;
- психически больной гражданин имеет право присутствовать на суде;
- решение суда принимается на основании врачебно-психиатрической экспертизы.

В Конституции России есть такие права, как на неприкосновенность личности и свободу перемещения. В целях их соблюдения закон строго предписывает помещать граждан на принудительное лечение в психиатрические стационары только по решению суда. В противном случае наступает уголовная ответственность.
Видео: статья 101. Принудительное лечение в медицинской организации, оказывающей психиатрическую помощь
Принудительное психиатрическое лечение и его альтернативы – факты
1 ноября 2015
Принудительное психиатрическое лечение и его альтернативы – факты
6 90 Что такое принудительное психиатрическое лечение?
Несмотря на то, что в различных национальных законодательствах существуют разные определения принудительного или обязательного психиатрического лечения, этот термин обычно используется, когда кто-то подвергается лечению против его или ее воли. В этом отношении психиатрия представляет собой явное исключение, поскольку другие области медицины обычно не допускают принудительного лечения. 1 Виды принудительного лечения людей различаются и проводятся не только в больницах – некоторых могут заставить принимать психотропные препараты в других учреждениях, в том числе и на дому. Принудительное лечение чаще всего влечет за собой введение психиатрических препаратов, но иногда применяются и физические меры. К последним относятся ограничение свободы, изоляция, использование кроватей в клетках или сетках и электрошок. В большинстве европейских стран принудительное психиатрическое лечение разрешено законом. Правила применения такого лечения различаются в зависимости от страны. Такие меры назначаются либо судом, либо на основании оценок медицинских работников или врачей общей практики. В некоторых странах требуется более одного мнения, в других достаточно только одного. Продолжительность лечения варьируется, как и возможность ревизии.
В этом отношении психиатрия представляет собой явное исключение, поскольку другие области медицины обычно не допускают принудительного лечения. 1 Виды принудительного лечения людей различаются и проводятся не только в больницах – некоторых могут заставить принимать психотропные препараты в других учреждениях, в том числе и на дому. Принудительное лечение чаще всего влечет за собой введение психиатрических препаратов, но иногда применяются и физические меры. К последним относятся ограничение свободы, изоляция, использование кроватей в клетках или сетках и электрошок. В большинстве европейских стран принудительное психиатрическое лечение разрешено законом. Правила применения такого лечения различаются в зависимости от страны. Такие меры назначаются либо судом, либо на основании оценок медицинских работников или врачей общей практики. В некоторых странах требуется более одного мнения, в других достаточно только одного. Продолжительность лечения варьируется, как и возможность ревизии.
Пытаясь понять, что означает принудительное психиатрическое лечение, мы должны учитывать различия во взглядах медицинских работников и пациентов. В то время как для врачей, медицинских сестер или сотрудников судебных органов недобровольное лечение представляет собой форму медицинского лечения, лица, подвергшиеся принудительному лечению, воспринимают его как серьезное ограничение их личной свободы. Многие чувствуют угрозу из-за решений, принятых в отношении их жизни без их согласия. Некоторые люди, подвергшиеся принудительному лечению, сомневаются в его общей цели:
» И правда в том, что вы не можете исцелить меня без моего сотрудничества, вы не можете.
Принудительного лечения не бывает. 2
В большинстве правовых систем Европы основанием для принудительного лечения является презумпция того, что заинтересованное лицо представляет серьезную опасность для себя или других лиц. В других случаях люди вынуждены проходить лечение, потому что они уже сделали что-то, что квалифицирует их как «опасное» для других или для самих себя — это может быть что-то незначительное, например, вступление в спор и использование графического языка, или такое серьезное, как попытка самоубийство. Такое поведение может быть связано с бедствием людей или даже с чисто культурными моделями.
Такое поведение может быть связано с бедствием людей или даже с чисто культурными моделями.
Что такое информированное согласие на психиатрическое лечение?
Согласие на лечение должно быть свободным и информированным, что означает, что решение должно приниматься людьми после получения всей необходимой информации. Такая информация включает предполагаемое заболевание, с которым они сталкиваются, варианты лечения, подробный план лечения, включая его продолжительность, информацию о возможных побочных эффектах и рисках, а также исчерпывающую информацию о правах пациентов. Согласие часто дается без полной информации и под давлением и угрозами, что делает невозможным разговор о выборе.
Многие люди с психиатрическими диагнозами лишены дееспособности и живут под опекой, а значит, не могут решать даже элементарные вопросы своей жизни, в том числе хотят или не хотят они лечиться. Следовательно, во многих случаях решения о лечении или госпитализации в психиатрическое учреждение принимают их законные опекуны. Правозащитные организации и группы защиты пользователей и выживших в психиатрии уже давно борются против этой меры: согласие законного опекуна не должно заменять согласие заинтересованного лица.
Правозащитные организации и группы защиты пользователей и выживших в психиатрии уже давно борются против этой меры: согласие законного опекуна не должно заменять согласие заинтересованного лица.
Важно отметить, что поступление в больницу не обязательно означает, что человек будет проходить там «лечение», даже если родственники и друзья считают, что это так. Пациенты часто проводят недели в больнице без других методов лечения, кроме лекарств. Физические ограничения также используются слишком часто. Принудительное лечение не направлено на улучшение здоровья, а направлено на предотвращение ущерба в результате поведения, которое, как считается, наносит такой ущерб – самоубийства или создания опасности для жизни других людей. Эта концепция основана на вере в то, что психиатрическое лечение может эффективно влиять на такое поведение и что людей можно «вылечить». Как сказал один человек:
«Ничего не было сделано, многие меня подвели, а реального лечения не было. У меня такое впечатление, что принудительная госпитализация означает, что все кончено, никакого лечения, не совсем». 3
3
- Но не опасно ли оставлять среди нас людей с тяжелыми психическими расстройствами?
Нет, этому просто нет доказательств. Этот вопрос регулярно возникает всякий раз, когда средства массовой информации утверждают, что проблемы с психическим здоровьем являются основным фактором, стоящим за известными преступлениями. Тем не менее, имеющиеся у нас эмпирические данные говорят об обратном: исследования показывают, что люди с проблемами психического здоровья гораздо чаще становятся жертвами преступлений, а не преступниками.
Образ «встревоженного преступника» проецируется средствами массовой информации с помощью мощных изображений, фильмов и заголовков. В то же время лишь в очень небольшой части убийств или других уголовных преступлений мы находим доказательства того, что у преступников в анамнезе были проблемы с психическим здоровьем.
Когда мы слышим о тяжких преступлениях, мы часто спрашиваем себя: «Как кто-то может это сделать?»
Реальность такова, что то, что толкает человека на совершение ужасного преступления, редко бывает заболеванием, а является результатом сочетания многих факторов, включая предысторию человека и решения, принятые этим человеком.
- Разве принудительное лечение не самый безопасный способ помочь человеку в кризисной ситуации или даже спасти его
жизнь?
Хотя в теории принудительное лечение применяется для защиты жизни пациентов и лечения их «болезней», реальность показывает, что принудительное лечение не приводит к выздоровлению — на самом деле, опыт показывает, что оно является причиной многих необратимых проблем. Во-первых, принудительное лечение — это травматический жизненный опыт, который обычно заставляет людей чувствовать себя подавленными внешними силами; следовательно, это способствует еще большему бедствию.
Кроме того, в зависимости от типа применяемого принудительного лечения могут быть серьезные побочные эффекты: было доказано, что антипсихотические препараты способствуют необратимому повреждению здоровья 4 , включая проблемы с координацией движений (поздняя дискинезия или дистония), гормональные изменения или изменения в тканях головного мозга, и эти препараты также повышают риск ранней смерти или слабоумия. Также используются другие медицинские вмешательства, такие как электросудорожная терапия (также известная как «электрошоковая терапия»), несмотря на доказательства ее необратимых повреждающих эффектов, таких как потеря памяти.
Также используются другие медицинские вмешательства, такие как электросудорожная терапия (также известная как «электрошоковая терапия»), несмотря на доказательства ее необратимых повреждающих эффектов, таких как потеря памяти.
Многие другие методы лечения, несмотря на их часто тяжелые побочные эффекты, принимаются ради спасения жизни человека, например, в случае химиотерапевтического лечения злокачественных опухолей. Однако когда речь идет о психическом здоровье, информированное согласие не требуется от пациентов, которые вынуждены проходить лечение, которое само по себе представляет значительный риск для здоровья. Сторонники принудительного лечения утверждают, что это различие связано с отсутствием способности принимать здравое решение во время психоза, и, таким образом, во время психотических эпизодов профессионалы должны принимать решения «за жизнь пациентов».
Противники принудительного лечения выступают против приведенного выше утверждения. Они утверждают, что «здравые решения», какими мы их знаем, — это миф и что в большинстве жизненных ситуаций люди принимают решения на основе субъективно отобранных аргументов. Подобные разрывы между профессиональными и индивидуальными оценками своего положения встречаются довольно часто. При соматических заболеваниях, таких как рак, многие пациенты решают принять участие в лечении, несмотря на заключение врачей, доказывающее, что оно не основано на доказательствах, или отказываются от лечения, несмотря на заключение врачей, и все эти решения основаны на сугубо личных убеждениях и страхах или даже на религиозных мотивах. . Способность таких пациентов принимать решения относительно своего будущего не подвергается сомнению, несмотря на то, что страх смерти или страх боли также может изменить восприятие и суждение.
Подобные разрывы между профессиональными и индивидуальными оценками своего положения встречаются довольно часто. При соматических заболеваниях, таких как рак, многие пациенты решают принять участие в лечении, несмотря на заключение врачей, доказывающее, что оно не основано на доказательствах, или отказываются от лечения, несмотря на заключение врачей, и все эти решения основаны на сугубо личных убеждениях и страхах или даже на религиозных мотивах. . Способность таких пациентов принимать решения относительно своего будущего не подвергается сомнению, несмотря на то, что страх смерти или страх боли также может изменить восприятие и суждение.
- Лекарства очень помогают, не так ли?
Поскольку принудительное лечение пациентов с психическими заболеваниями очень часто включает принудительное лечение, стоит объяснить, как оно коррелирует с выздоровлением от проблем с психическим здоровьем.
Существует широкий спектр современных лекарств, предназначенных для лечения депрессии, беспокойства, бессонницы, биполярного расстройства, шизофрении и т. д. Как и в случае с любым типом наркотиков, спорным является не существование этих препаратов, а их использование. помогать людям, находящимся в состоянии душевного расстройства.
д. Как и в случае с любым типом наркотиков, спорным является не существование этих препаратов, а их использование. помогать людям, находящимся в состоянии душевного расстройства.
Хотя антипсихотические препараты не должны быть единственным видом лечения, доступным для людей, в большинстве систем охраны психического здоровья у специалистов нет времени и ресурсов для психотерапевтических методов, поэтому лекарства часто остаются единственным предлагаемым лечением. Исследования 5 , рекомендации по правам человека 6 и личные свидетельства 7 предполагают, что лекарства не лечат психические расстройства, если они не сопровождаются другими методами, такими как индивидуальная или групповая терапия или альтернативные методы лечения. Исследования 8 также показали, что нейролептические препараты могут значительно влиять на ткани головного мозга и продолжительность жизни.
Хотя у нас очень мало данных из официальной статистики о смерти пациентов психиатрических больниц, у нас есть данные, свидетельствующие о наличии связи между употреблением психотропных препаратов и суицидом. Например, в Швеции в 2007 году, в редком случае, когда была обнаружена такая статистика, исследование показало, что подавляющее большинство людей, совершивших самоубийство, получали большие дозы антипсихотических препаратов и/или антидепрессантов в течение года до своей смерти.
Например, в Швеции в 2007 году, в редком случае, когда была обнаружена такая статистика, исследование показало, что подавляющее большинство людей, совершивших самоубийство, получали большие дозы антипсихотических препаратов и/или антидепрессантов в течение года до своей смерти.
- Если не будет психиатрических больниц, куда пойдут все «душевнобольные»?
Доказано, что альтернативы традиционным психиатрическим больницам эффективно помогают людям с проблемами психического здоровья без принудительной госпитализации или любого вида принудительного лечения. Эти примеры показывают, что даже острые проблемы с психическим здоровьем, такие как ранний психоз, можно решать без изоляции. Примерный список таких методов мы приведем в конце этой статьи.
Правительствам, региональным/местным властям и НПО необходимо развивать службы, предлагающие поддержку. Тем временем они должны ликвидировать психиатрические отделения, которые принудительно лечат людей, а также обеспечить отмену правовой основы для любого вида принудительного лечения. Вместо этого следует развивать широкий спектр эффективных услуг на уровне местных сообществ, включая альтернативы медицинским услугам.
Вместо этого следует развивать широкий спектр эффективных услуг на уровне местных сообществ, включая альтернативы медицинским услугам.
- Модель Soteria успешно работает 9 с 1970-х по всему миру. Концепция основана на «подходе к восстановлению» 10 , и услуги предоставляются в основном немедицинским персоналом. Пользователи услуг Soteria, у которых обычно диагностирована шизофрения, сохраняют контроль над своими решениями и развивают смысл своих субъективных переживаний. Модель почти не использует какие-либо психиатрические препараты и не использует принудительные меры.
- Подход «Открытый диалог» зародился в Финляндии и помогает людям, которые столкнулись с
психоз. Это одна из самых успешных моделей в мире, при которой более 80% пациентов возвращаются на работу. Текущие исследования показывают 11 , что у 75% из них не осталось признаков остаточного психоза. Модель основана на немедленном и широком привлечении
родственников и друзей пациентов сразу после первых признаков психоза – Открытый Диалог 12 не использует принудительное лечение. В результате с момента запуска модели в некоторых районах число новых длительно больных шизофренией упало до нуля 13 .
В результате с момента запуска модели в некоторых районах число новых длительно больных шизофренией упало до нуля 13 .
Хотя прогрессивные модели еще не получили широкого распространения в Европе, тот факт, что у нас очень мало альтернатив принудительному лечению людей с проблемами психического здоровья, не освобождает нас от продления нынешней ситуации.
- Что можно сделать, если не хватает общественных услуг или других альтернатив?
Новые альтернативы разрабатываются нелегко или быстро, но это не должно служить оправданием для продолжения произвольных нарушений прав людей с проблемами психического здоровья и ограничения их личной свободы.
Людям, страдающим психозом, может потребоваться экстренное вмешательство, но то, как это делается сейчас, можно быстро изменить. Например, системы здравоохранения должны поощрять пациентов к составлению соглашения или заявления, в котором назначается лицо, которое может временно поддержать их решения, и ограничения этих решений, если они переживают трудные времена или теряют способность общаться. Эти заявления должны рассматриваться как юридические документы и должны быть приняты медицинским персоналом и судебными органами. Такие формы «предварительного распоряжения» или завещания о жизни, особенно в отношении лекарств, вовсе не неизвестны — они уже используются людьми с неизлечимыми заболеваниями, которые хотят принять решение о степени своего ухода, если они потеряют сознание.
Эти заявления должны рассматриваться как юридические документы и должны быть приняты медицинским персоналом и судебными органами. Такие формы «предварительного распоряжения» или завещания о жизни, особенно в отношении лекарств, вовсе не неизвестны — они уже используются людьми с неизлечимыми заболеваниями, которые хотят принять решение о степени своего ухода, если они потеряют сознание.
Пациенты, которые уже находятся на принудительном лечении, должны быть поддержаны другими средствами ухода, если они потребуют медицинской или социальной помощи. При ограниченном количестве коек неотложной помощи в больницах основной сферой профессиональной и финансовой поддержки должны быть услуги, оказываемые по месту жительства.
- Но проблемы с психическим здоровьем — это болезни, поэтому их нужно лечить в больнице…
Люди, испытывающие психические расстройства, могут лечиться в секторе здравоохранения, но многие утверждают, что природа проблем с психическим здоровьем носит не медицинский, а психологический и социальный характер. На самом деле, события последних десятилетий глубоко изменили наше представление о проблемах психического здоровья в наши дни: социальные факторы и факторы окружающей среды, а также жизненные события, по-видимому, играют решающую роль в развитии психических расстройств.
На самом деле, события последних десятилетий глубоко изменили наше представление о проблемах психического здоровья в наши дни: социальные факторы и факторы окружающей среды, а также жизненные события, по-видимому, играют решающую роль в развитии психических расстройств.
Кроме того, достоверность и назначение диагностических категорий в течение длительного времени критически обсуждались профессионалами 14 , социологами 15 , а также пользователями и выжившими психиатрами. Многие утверждают, что психиатрические диагнозы не способствуют выздоровлению и не помогают найти правильное лечение. Тем не менее, диагностические системы, такие как Диагностическое и статистическое руководство по психическим расстройствам (DSM), изданное Американской психиатрической ассоциацией, или Международная классификация болезней (МКБ) Всемирной организации здравоохранения, являются чрезвычайно мощными инструментами, определяющими жизнь и судьбу человека. миллионов пациентов по всему миру.
Суть проблемы в том, что в то время как медицинские диагнозы, такие как камни в почках или пневмония, предлагают ключ к нашей болезни и дают правильное указание на то, какое лечение нам может понадобиться, психиатрические ярлыки просто этого не делают. Кроме того, отсутствуют объективные тесты для постановки психиатрических диагнозов, что делает их в высшей степени субъективными и, таким образом, вопросом мнения человека, который осматривает пациента. Например, то, что врач в Манчестере, Великобритания, считает психическим заболеванием, может не считаться таковым другим врачом в Хельсинки, Финляндия, или в Мумбаи, Индия. Как писал известный психиатр-реформатор Томас Сас, доктор медицинских наук, в 1973, « Если вы говорите Богу, вы молитесь; Если Бог говорит с вами, у вас шизофрения. Если мертвые разговаривают с вами, вы спиритуалист; Если вы разговариваете с мертвыми, вы шизофреник ».
Более того, диагностические ярлыки очень сильно влияют на переосмысление личности, накладывают на жизнь мощное клеймо, а также влекут за собой пугающие юридические последствия. Нередко при установлении диагноза запускаются судебные процессы по лишению человека дееспособности на всю оставшуюся жизнь.
Нередко при установлении диагноза запускаются судебные процессы по лишению человека дееспособности на всю оставшуюся жизнь.
Диагностические метки вовсе не обязательны для предоставления услуг. Уже есть налаженные службы поддержки, которые работают вне системы маркировки, с очень хорошими результатами в восстановлении.
- Кто будет поддерживать семьи людей с проблемами психического здоровья?
Потребности семьи часто отличаются от потребностей члена семьи, испытывающего проблемы с психическим здоровьем. Сложные ситуации тяжелого психического расстройства часто приводят к действиям со стороны семьи, таким как начало процесса принудительной госпитализации и/или лишение членов семьи дееспособности. Тем не менее, эти способы решения проблемы часто являются не чем иным, как отчаянием, вызванным отсутствием соответствующей поддержки.
Поддержка должна предлагаться семьям через систему таким образом, чтобы помощь соответствовала их потребностям. Семейные группы, семейные ассоциации, медицинские службы, круглосуточные линии помощи, которые уважают права человека, такие как право на свободу, неприкосновенность частной жизни, личную неприкосновенность и право жить независимо и быть включенным в общество, являются хорошими примерами соответствующих средств. поддержки. Такие службы поддержки могут также включать в себя так называемые «дома беглеца», где можно найти покой и пространство вне медицинской системы, вдали от семьи и друзей. Также могут быть учреждены службы краткосрочной передышки для человека или семьи, которые могут оказать существенную помощь в трудные времена.
Семейные группы, семейные ассоциации, медицинские службы, круглосуточные линии помощи, которые уважают права человека, такие как право на свободу, неприкосновенность частной жизни, личную неприкосновенность и право жить независимо и быть включенным в общество, являются хорошими примерами соответствующих средств. поддержки. Такие службы поддержки могут также включать в себя так называемые «дома беглеца», где можно найти покой и пространство вне медицинской системы, вдали от семьи и друзей. Также могут быть учреждены службы краткосрочной передышки для человека или семьи, которые могут оказать существенную помощь в трудные времена.
Полезное чтение
- Книги:
- Роберт Уитакер: Безумие в Америке: Плохая наука, Плохая медицина и постоянное жестокое обращение с психически больными. – В этой широко читаемой книге Уитакер исследует исторические аспекты психиатрической помощи, включая использование нейролептик
лекарства.
- Джуди Чемберлин: Сами по себе . – Мощный и поучительный аккаунт от бывший пользователь психиатрической помощи, который сформировал наше сегодняшнее представление о принудительном психиатрическом лечении.
- Веб-сайты:
- www.madinamerica.com: независимый и регулярно обновляемый веб-сайт с новостями о психиатрии и опытом пользователей психиатрических служб
- www.mindfreedom.org/personal-stories: личные истории бывших пользователей психиатрии «об их опыте выживания, сопротивления, выздоровления и самоопределения в системе психического здоровья».
- Другое:
- Конвенция ООН о правах инвалидов (КПИ): самый важный на сегодняшний день договор о правах человека с четкими последствиями обязательного медицинского лечения: www.un.org/disabilities
- «Эксперимент Розенхана»: доктор Розенхан и его команда признали себя
- в психиатрические больницы США.
 В исследовании рассматриваются вопросы, связанные с диагностическими ярлыками, госпитализацией и деперсонализацией в психиатрических больницах: http://www.bonkersinstitute.org/rosenhan.html
В исследовании рассматриваются вопросы, связанные с диагностическими ярлыками, госпитализацией и деперсонализацией в психиатрических больницах: http://www.bonkersinstitute.org/rosenhan.html - Mapping Exclusion: видео Mental Health Europe посвящено стационарному уходу, где люди вынуждены жить вместе: http://www.youtube.com/watch?v=zN5kzVbY9xw
- Принудительное лечение может применяться и при некоторых инфекционных заболеваниях.
- Кэрол Дж. Паттерсон в «Личных историях» доступно по адресу: http://www.mindfreedom.org/personal-stories/personal-stories/atct_topic_view?b_start:int=20&-C=
- Цитата из Russo and Rose (2013): «Но что, если никто не собирается сесть и поговорить с вами по-настоящему?» Взгляд пользователя/потерпевшего на права человека. В. ЖУРНАЛ ОБЩЕСТВЕННОГО ПСИХИЧЕСКОГО ЗДОРОВЬЯ, Vol. 12.
- Результаты исследований могут различаться в зависимости от многих факторов, включая объем исследования, методологию и т.
 д. Исследования, финансируемые фармацевтическими компаниями, как правило, дают результаты, отличные от результатов спонсируемых государством или независимых (в том числе контролируемых пользователями) исследований в области психического здоровья. Обзор исследований эффективности антипсихотических препаратов см. в аннотированной подборке Роберта Уитакера: http://robertwhitaker.org/robertwhitaker.org/Outcomes%20in%20the%20era%20of%20atyper%20antipsy chotics.html
д. Исследования, финансируемые фармацевтическими компаниями, как правило, дают результаты, отличные от результатов спонсируемых государством или независимых (в том числе контролируемых пользователями) исследований в области психического здоровья. Обзор исследований эффективности антипсихотических препаратов см. в аннотированной подборке Роберта Уитакера: http://robertwhitaker.org/robertwhitaker.org/Outcomes%20in%20the%20era%20of%20atyper%20antipsy chotics.html - напр. исследование TADS см. по адресу: http://www.nimh.nih.gov/health/trials/practical/tads/index.shtml.
- См. отчеты и наблюдения Европейского комитета по предотвращению и бесчеловечному и унижающему достоинство обращению и наказанию (http://www.cpt.coe.int/en/) или доклады Комитета против пыток (http://www. .ohchr.org/EN/HRBodies/CAT/Pages/CATIndex.aspx)
- См. личные свидетельства по адресу: http://www.mindfreedom.org/personal-stories.
- См. Навари и Даззан (2009 г.).): Влияют ли нейролептики на структуру мозга? Систематический и критический обзор результатов МРТ на http://www.
 researchgate.net/publication/24250405_Do_antipsychotic_drugs_affect_brain_structure_A_sys tematic_and_critical_review_of_MRI_findings .
researchgate.net/publication/24250405_Do_antipsychotic_drugs_affect_brain_structure_A_sys tematic_and_critical_review_of_MRI_findings .
- http://schizophreniabulletin.oxfordjournals.org/content/34/1/181.full
- http://en.wikipedia.org/wiki/Recovery_approach
- Seikkula et al., Пятилетний опыт лечения первого эпизода неаффективного психоза в рамках подхода открытого диалога: принципы лечения, результаты последующего наблюдения и два тематических исследования. Психотерапевтические исследования, март 2006 г.; 16(2):214–228 (http://www.iarecovery.org/documents/open-dialogue-finland-outcomes.pdf)
- Краткое видео-введение в Открытый диалогhttp://www.youtube.com/watch?v=aBjIvnRFja4
- http://www.tandfonline.com/doi/full/10.1080/17522439.2011.601750#.Up2-X8RDvTo
- http://www.psychiatrictimes.com/dsm-5-0/british-psychological-society-condemns-dsm-5
- Например: Moncrieff (2010): Психиатрический диагноз как политический инструмент. http://www.
 psychiatry.freeuk.com/Jodiagnosis.pdf
psychiatry.freeuk.com/Jodiagnosis.pdf
Пациенты с психическими расстройствами в принудительном порядке — Better Health Channel
Если вы являетесь принудительным психиатрическим пациентом в системе психиатрической помощи штата Виктория, у вас есть определенные права пациента, которые определяют, какое лечение вы можете получить. Важно, чтобы вы понимали эти права и знали, где можно получить поддержку и совет в случае необходимости.
Чтобы получить лечение в качестве принудительного психиатрического пациента, вы обычно должны дать «информированное согласие». Если вы даете информированное согласие на лечение, вы можете отозвать свое согласие в любое время, даже если вы ранее давали согласие на лечение.
Информированное согласие означает, что вы понимаете медицинские рекомендации, которые получаете, и что у вас есть информация, необходимая для принятия обоснованного решения. По закону вы должны иметь:
- способность дать информированное согласие на лечение или предлагаемое медицинское лечение
- достаточно информации для принятия обоснованного решения
- разумную возможность принять решение
- добровольное согласие без давления со стороны кого бы то ни было
- не отозвали свое согласие и не заявили о намерении отозвать согласие.

Если вы находитесь под временным распоряжением о лечении или распоряжением о лечении, и вы не можете дать информированное согласие на лечение или не даете согласия на лечение, то уполномоченный психиатр может принять решение о лечении для вас, если он убедится, что существует не менее ограничительный способ обращения с вами, отличный от лечения, предложенного ими. Закон о психическом здоровье не разрешает уполномоченному психиатру принимать решение о лечении пациента электрошоковой терапией или нейрохирургии при психических заболеваниях.
Чтобы решить, существует ли менее ограничительный способ лечения пациента, уполномоченный психиатр должен принять во внимание, насколько это разумно в данных обстоятельствах, все следующее:
- ваши взгляды и предпочтения в отношении лечение
- ваши взгляды и предпочтения, выраженные в вашем предварительном заявлении
- мнения назначенного вами лица
- мнения вашего опекуна пациента
- мнения вашего опекуна, если уполномоченный психиатр убежден, что решение о лечении будет принято непосредственно влияет на лицо, осуществляющее уход, и отношения по уходу
- мнение вашего родителя, если вы моложе 16 лет
- мнение секретаря Министерства здравоохранения и социальных служб, если вы находитесь под опекой или попечительством приказу секретаря
- вероятные последствия для вам, если предлагаемое лечение не будет выполнено
- любое второе психиатрическое заключение о вас, предоставленное уполномоченному психиатру.

Подробнее об информированном согласии и правах на психическое здоровье можно узнать на веб-сайте Victoria Legal Aid.
Приказы об оценке
Если врач или практикующий психиатр (медсестра, эрготерапевт, психолог или социальный работник, работающий или нанятый назначенной службой психического здоровья) обеспокоен тем, что у вас может быть серьезное психическое заболевание, они могут определить порядок оценки. Это позволяет психиатру осмотреть вас, чтобы решить, нужно ли вам лечение. Эта оценка может произойти, даже если вы не хотите, чтобы вас оценивали. Вы можете пройти обследование по месту жительства (приказ об оценке по месту жительства) или в больнице (приказ об оценке в стационаре).
Если вам назначено обследование, это значит, что врач или практикующий психиатр считает, что:
- у вас есть подозрения на психическое заболевание психиатрическое лечение, чтобы остановить серьезное ухудшение вашего психического или физического здоровья или предотвратить причинение серьезного вреда вам или другому лицу
- , если вынесено постановление об оценке, вы можете пройти обследование, и для вас не существует менее строгого способа пройти обследование.

Распоряжения о принудительном лечении
В течение 24 часов с момента вынесения распоряжения о проведении оценки по месту жительства или в течение 24 часов с момента вашего поступления в назначенную психиатрическую службу, если для вас было вынесено распоряжение об Служба здравоохранения осмотрит вас, чтобы решить, есть ли у вас психическое заболевание и:
- поскольку у вас психическое заболевание, вам требуется немедленная психиатрическая помощь:
- для предотвращения серьезного ухудшения вашего психического или физического здоровья
- , чтобы предотвратить причинение серьезного вреда вам или другому лицу
- немедленное лечение будет предоставлено, если для вас выписано временное распоряжение о лечении, и для вас нет менее ограничительного способа получить немедленное лечение.
Если к вам относятся все вышеперечисленные причины, психиатр назначит временное лечение, и вы должны оставаться принудительным пациентом. Временный заказ на лечение может длиться только 28 дней.
Временный заказ на лечение может длиться только 28 дней.
Если выдано распоряжение о временном стационарном лечении, вы должны оставаться в больнице для лечения психических заболеваний, даже если вы этого не хотите.
Ваш психиатр может издать Распоряжение о временном лечении по месту жительства, если он решит, что вы можете получать необходимое лечение дома или во время посещения общественной клиники. Тем не менее, вы по-прежнему обязательный пациент.
Ваши основные права в качестве принудительного пациента
Закон о психическом здоровье гласит, что каждому принудительному пациенту должно быть предоставлено письменное заявление о его правах пациента. Если им нужна помощь в осуществлении этих прав, они могут попросить кого-нибудь по своему выбору помочь им — возможно, сотрудника, куратора, назначенного лица, друга, родственника, адвоката, юриста или врача.
Вы имеете право:
- принимать решения о вашем лечении или участвовать в них
- обращаться в Трибунал по психическому здоровью с просьбой отменить ваше временное постановление о лечении или предписание о лечении
- сделать предварительное заявление, в котором вы изложите свои предпочтения в отношении лечения
- выбрать «назначенного человека», который будет поддерживать вас, если вам необходимо пройти принудительное лечение
- обратиться за вторым мнением психиатра
- обратиться за поддержкой к независимому защитнику психического здоровья
- связаться с общественным посетителем
- попросить юридическую консультацию
- общаться с людьми по почте или телефону, а также попросить посетителей
- подать жалобу Уполномоченному по жалобам на психическое здоровье на ваше лечение.

Принятие решений о лечении психических заболеваний или участие в них
Психиатр должен обсудить с вами варианты лечения психических расстройств. Вы можете задать психиатру вопросы о вашем лечении, и он должен ответить на ваши вопросы так, чтобы вы могли его понять.
Психиатр или другой член лечащей бригады поможет вам принять решение о психиатрическом лечении. Вы также можете попросить члена семьи, назначенное лицо, опекуна, опекуна или защитника психического здоровья помочь вам принять решение о вашем психиатрическом лечении.
Если вы не можете принять решение о вашем лечении или не согласны с предложенным лечением, психиатр все равно выслушает, какое лечение вы хотели бы получить, прежде чем принять решение о вашем лечении.
Трибунал по психическому здоровью
Трибунал по психическому здоровью является независимым судом, который:
- выносит предписания о лечении; хотите ли вы, чтобы вас сняли с их предписания
- слушает заявления о переводе пациентов в другую службу
Если вы находитесь на временном лечении, Трибунал по психическому здоровью проведет слушание, чтобы решить, нуждаетесь ли вы в принудительном лечении психического заболевания для дольше 28 дней. Трибунал может вынести постановление о лечении на срок до 12 месяцев, если вы находитесь в рамках общественного лечения, до шести месяцев, если вы находитесь в стационарном лечении, или до трех месяцев, если вы моложе 18 лет.
Трибунал может вынести постановление о лечении на срок до 12 месяцев, если вы находитесь в рамках общественного лечения, до шести месяцев, если вы находитесь в стационарном лечении, или до трех месяцев, если вы моложе 18 лет.
Ваш приказ будет исполнен в конце срока, установленного Трибуналом. Ваш психиатр может отменить распоряжение в любое время, если посчитает, что вам больше не требуется принудительное лечение. Если ваш психиатр считает, что вы все еще нуждаетесь в принудительном лечении, он должен подать заявление в Трибунал о дальнейшем лечении до истечения срока действия вашего текущего приказа.
Ваше право подать заявление в Трибунал по психическому здоровью
Вы имеете право в любое время обратиться в независимый Трибунал по психическому здоровью с просьбой отменить свое постановление. Если вы хотите подать заявление в Трибунал, попросите у члена вашей лечащей группы форму заявления. Член команды может отправить его в Трибунал вместо вас. Вы можете связаться с Трибуналом по телефону (03) 9032 3200 или по бесплатному номеру 1800 242 703.
Ваше право на получение второго мнения
Вы имеете право запросить второе мнение о своем психическом заболевании или лечении психического здоровья. Вы можете попросить своего куратора или лечащего врача помочь вам организовать это.
Ваш лечащий психиатр должен рассмотреть рекомендации, сделанные во втором заключении психиатра. Если они решат не принимать какие-либо или все рекомендации в отчете, вы можете попросить главного психиатра пересмотреть ваше лечение. Главный психиатр может распорядиться о внесении изменений в ваше лечение, если он сочтет это целесообразным.
Предварительная выписка
Вы пишете предварительную выписку и указываете, какое лечение вы хотели бы получить в случае недомогания и необходимости принудительного лечения. Вы можете сделать предварительный отчет в любое время.
Вы можете сделать предварительное заявление, записав его, подписав и проставив дату. Ваше предварительное заявление должно быть подписано свидетелем, который говорит, что вы понимаете, что это такое и что значит сделать предварительное заявление. Свидетелем должен быть врач, член вашей лечащей бригады или лицо, которому разрешено свидетельствовать в соответствии с законом.
Свидетелем должен быть врач, член вашей лечащей бригады или лицо, которому разрешено свидетельствовать в соответствии с законом.
Однако, даже при предварительном заключении, ваш психиатр может принять решение о другом курсе лечения, если он считает, что лечение, предложенное в предварительном заключении, не является клинически подходящим или не является лечением, обычно предоставляемым назначенной психиатрической службой.
Выбор назначенного лица
Вы можете в любое время попросить кого-либо стать вашим назначенным лицом. Назначенное лицо — это человек, которого вы можете выбрать для поддержки, если вам необходимо пройти принудительное лечение. Назначенное вами лицо может быть членом семьи, опекуном, партнером или любым другим лицом по вашему выбору.
Назначенное вами лицо получает информацию о вашем психиатрическом лечении. Из-за этого вы должны выбрать кого-то, кто хорошо вас знает и кому вы можете доверять.
Вы можете выдвинуть свою кандидатуру, записав ее, подписав и датировав свою номинацию. Человек должен согласиться быть назначенным вами лицом.
Человек должен согласиться быть назначенным вами лицом.
Ваша кандидатура должна быть подписана свидетелем, который говорит, что вы понимаете, что такое номинация и что значит выдвигать кандидатуру. Свидетелем должен быть врач, член вашей лечащей бригады или лицо, которому разрешено свидетельствовать в соответствии с законом. Свидетелем не может быть назначенное вами лицо.
Ваше право на получение поддержки у независимого защитника психического здоровья
Вы имеете право на получение поддержки у защитника психического здоровья. Адвокаты поддерживают принудительных пациентов в принятии или участии в принятии решений об их обследовании, лечении и восстановлении, а также в понимании и реализации своих прав. Помощь также может быть оказана добровольным пациентам, которым грозит принудительное лечение, и лицам, недавно освобожденным от лечения.
Со службой независимой защиты психического здоровья можно связаться по телефону 1300 947 820 или по электронной почте.
Общественные посетители помогают лицам, получающим психиатрическую помощь в предписанных помещениях, решать проблемы, обращаться за поддержкой в другие соответствующие органы или службы и подавать жалобы Уполномоченному по рассмотрению жалоб на психическое здоровье.
Предписанные помещения — это специально отведенные психиатрические службы, поставщики психиатрических услуг, в которых предоставляются услуги по месту жительства и круглосуточный уход за лицами, страдающими психическими заболеваниями, а также услуги по профилактике, восстановлению и уходу (PARC).
С программой общественных посетителей Управления общественного адвоката штата Виктория (OPA) можно связаться по телефону 1300 309 337.
Ваше право на юридическую консультацию
Вы имеете право получить юридическую консультацию и попросить адвоката представлять вас . В качестве первого шага позвоните в юридическую помощь штата Виктория по телефону 1800 792 387.
Ваше право на общение с семьей и друзьями
Если уполномоченный психиатр не дал указание ограничить ваше право на общение, когда вы являетесь принудительным пациентом, вы можете иметь людей посетить вас в психиатрической службе, и вы можете связаться с людьми по почте или по телефону. Вы также можете иметь с собой кого-то по своему выбору, когда вы обсуждаете с врачом свое лечение психических заболеваний.
Вы также можете иметь с собой кого-то по своему выбору, когда вы обсуждаете с врачом свое лечение психических заболеваний.
Ограничение вашего права на общение может быть сделано только в том случае, если уполномоченный психиатр убедится, что ограничение разумно необходимо для защиты здоровья, безопасности и благополучия любого человека. Любое ограничение должно регулярно пересматриваться и прекращаться сразу после того, как уполномоченный психиатр убедится, что в нем больше нет необходимости.
Ваше право на подачу жалобы
Если вы недовольны чем-либо, что происходит, когда вы являетесь добровольным или принудительным психически больным, вы имеете право подать жалобу.
Лучше всего начать с вашего куратора или специалиста по рассмотрению жалоб в психиатрической службе. Вы также можете подать жалобу в Комиссию по рассмотрению жалоб на психическое здоровье по телефону 1800 246 054 или заполнить онлайн-форму жалобы.
Где получить помощь
- Ваш GP (врач)
- Ваш деловой менеджер
- Комиссар по жалобам на жалобы в области психического здоровья, позвоните 1800 246 054
- Независимые адвокаты по психическо2 387
- Общественные посетители/общественный адвокат, звоните по телефону 1300 309 337
- Трибунал по психическому здоровью, звоните (03) 9032 3200 или 1800 242 703 (звонок бесплатный)
Первое лицо: модель «принудительного лечения» для психического здоровья не не работает
Опубликовано в ПСИХИЧЕСКОЕ ЗДОРОВЬЕпо Эссе от первого лица Майка Маккарти
32-летний Майк Маккарти из Маунт-Вашингтон — активист, выступающий против недобровольного лечения, которое иногда называют «принудительным лечением». Маккарти говорит: «Я против принудительного психиатрического лечения, потому что это нарушение гражданских свобод, прав человека и оно неэффективно». (Фото Джастина Мерримана/PublicSource) Захватывающие личные истории
, рассказанные людьми, которые их проживают.
Я вырос, как и большинство людей, слушая очень традиционные рассказы о психических заболеваниях. В основном, что у вас химический дисбаланс в мозгу и вам нужны психотропные препараты, чтобы исправить это.
Как человек, живущий с депрессией и тревогой, я задаюсь вопросом: можем ли мы вести другой разговор о психическом здоровье?
Некоторым людям хорошо помогают психотропные препараты. Для других они могут быть очень вредными. Я принимал антидепрессанты более пяти лет. Хотя это действительно улучшило мое настроение на несколько лет, я начал замечать возвращение депрессии и беспокойства, а когда я прекратил холодную индейку, у меня начались «мозговые застои» и головокружение. Не говоря уже о других побочных эффектах за эти годы, таких как увеличение веса на 30 фунтов. Это проблемы, связанные с некоторыми лекарствами.
Я принимал антидепрессанты более пяти лет. Хотя это действительно улучшило мое настроение на несколько лет, я начал замечать возвращение депрессии и беспокойства, а когда я прекратил холодную индейку, у меня начались «мозговые застои» и головокружение. Не говоря уже о других побочных эффектах за эти годы, таких как увеличение веса на 30 фунтов. Это проблемы, связанные с некоторыми лекарствами.
Я думаю, что, будучи взрослыми, мы должны иметь возможность выбирать, какие лекарства мы хотим, а какие не должны вводить в свой организм. Я за выбор. Нам должны быть представлены альтернативы.
Что, если психическое заболевание представляет собой сложную социальную, экономическую и связанную с травмой проблему, на которую не может ответить очень ограниченная биомедицинская модель?
Гораздо более умные и преданные своему делу активисты десятилетиями предлагали альтернативы медицинской модели. Я начал искать альтернативы традиционной системе психического здоровья.
Движение «Слышащие голоса» объединяет людей со всего мира, которые испытали «слышание голосов» и отказались от представления о том, что «слышание голосов или экстремальные состояния» — это некий «недостаток», который необходимо исправить. Я думаю, что человеческие эмоции и опыт существуют в спектре. Почему «слышание голосов» не может быть просто частью спектра?
Я думаю, что человеческие эмоции и опыт существуют в спектре. Почему «слышание голосов» не может быть просто частью спектра?
The Withdrawal Project, являющийся частью инициативы Inner Compass, помогает людям узнать, как безопасно отказаться от психотропных препаратов. В этом нет ничего новаторского. Альтернативное движение существует уже несколько десятилетий. Можем ли мы, наконец, хотя бы раз послушать людей с жизненным опытом?
САМЫЕ ЧИТАЕМЫЕ ИСТОРИИ В ОБЩЕСТВЕННЫХ ИСТОЧНИКАХ
Я работал в сфере психического здоровья более семи лет. Четыре из этих лет я был «защитником» психического здоровья. Я разочаровался в системе, которая имеет очень узкое представление о том, что такое психическое «заболевание» и как его лечить. Я часто упоминал, что клиенты, с которыми я работал, не чувствовали, что психопрепараты им помогают, а в какой-то момент даже причиняли им вред. Меня встретили долгими пустыми взглядами, как будто я был еретиком.
Казалось, я никогда не подходил для работы в сфере психического здоровья. Моя цель как адвоката заключалась в том, чтобы изменить систему, чтобы люди не пострадали в ней от назначенного им лечения. Моя точка зрения не была разделена. Где-то по пути я понял, что мне нужно искать в другом месте, чтобы внести изменения, которые я искал.
Если клиенты, с которыми я работал, не хотели принимать лекарства, их требовали силой. Использование принудительного лечения было одной из многих причин, по которым я решил уйти из сферы психического здоровья.
Если вы точно не знаете, что такое «принудительное психиатрическое лечение», наша нынешняя парадигма работает примерно так: кто-то считается угрозой для себя или кого-то другого или не в состоянии позаботиться о себе. В результате они могут быть принудительно помещены в больницу на срок от нескольких дней до нескольких месяцев, если «решат, что в этом есть необходимость». Многие люди, работающие в системе охраны психического здоровья, члены семьи и общественность рассматривают это как необходимый шаг для обеспечения «безопасности» человека с диагнозом психического здоровья и общества. Я не думаю, что это правда.
Я не думаю, что это правда.
Считаю принудительное лечение нарушением гражданских прав и прав человека. Существуют и другие виды недобровольного лечения, такие как принудительное введение наркотиков, электрошоковая терапия, изоляция и ограничение свободы, которые используются во многих психиатрических больницах Пенсильвании.
Когда я работал в сфере психического здоровья, я много слышал о лечении, основанном на доказательствах. Меня это всегда беспокоило, потому что я никогда не слышал, чтобы кто-нибудь говорил об этичном лечении. Как бы выглядел мир без невольных обязательств? Это потребует изменения закона для одного.
Закон Пенсильвании о психическом здоровье и процедурах разрешает принудительное лечение. Однако законы со временем меняются. В Норвегии они в некоторой степени запретили принудительное введение нейролептиков, за исключением тех случаев, когда ожидается, что это почти наверняка приведет к лучшим результатам, вместо того, чтобы полагаться на авантюру, что это может помочь в небольшой части случаев.
Есть еще одна причина отказаться от принудительного лечения, потому что оно делает прямо противоположное тому, что намеревается сделать. Люди часто не обращаются за лечением из-за страха, что в конечном итоге они будут преданы делу или пойдут добровольно и не смогут уйти добровольно.
Поскольку количество самоубийств и диагнозов психических заболеваний продолжают расти, особенно среди молодежи, не должны ли мы искать разные способы ведения дел? Разве это не императив?
Бездомность и психическое здоровье взаимосвязаны. Вы рискуете выселением и дискриминацией даже при получении жилья из-за психического расстройства. Что, если бы мы использовали значительную часть денег, которые мы сейчас тратим на психиатрические больницы, и позаботились о том, чтобы у каждого был постоянный дом? Ключевое слово: постоянный. Не переходный.
Поскольку уровень самоубийств и число диагнозов психических заболеваний продолжают расти, особенно среди молодежи, не должны ли мы искать разные способы ведения дел? Разве это не императив?» Майк Маккарти, 32 года, житель Маунт-Вашингтон. (Фото Джастина Мерримана/PublicSource)
(Фото Джастина Мерримана/PublicSource) Передышки сверстников должны иметь большую поддержку. Передышка сверстников — это добровольная краткосрочная ночная программа, которая обеспечивает неклиническую поддержку в кризисных ситуациях на уровне сообщества, чтобы помочь людям найти новое понимание и способы двигаться вперед. Приюты для сверстников укомплектованы и управляются людьми с психиатрическим анамнезом или людьми, пережившими травмы и/или экстремальные состояния, но они чувствуют себя как дома. Я считаю, что в настоящее время есть только одна передышка для пэров возле Центральной Пенсильвании.
Мне так надоело слушать, как «печально» люди относятся к кому-то с психическим заболеванием и как они обречены судьбой, потому что в их мозгу нет нужного количества серотонина, дофамина или чего-то еще. Как будто они мертвы.
Можем ли мы избавиться от таких терминов, как серьезное психическое заболевание и система поведенческого здравоохранения? Можем ли мы избавиться от идеи, что наш мозг имеет некую «нормальную» настройку, на которую нам нужно настроиться?
Может быть, вместо того, чтобы пытаться исправить химию мозга, мы должны попытаться исправить социальное неравенство — например, крах глобального капитализма, массовое заключение и отсутствие медицинской помощи. Если бы мы исправили эти проблемы, возможно, наше коллективное психическое здоровье улучшилось бы. Давайте поговорим о том, что все мы, люди, разделяем коллективную потребность общаться, любить и быть частью чего-то большего, чем мы сами.
Если бы мы исправили эти проблемы, возможно, наше коллективное психическое здоровье улучшилось бы. Давайте поговорим о том, что все мы, люди, разделяем коллективную потребность общаться, любить и быть частью чего-то большего, чем мы сами.
Майк Маккарти критически относится к биологической модели психических заболеваний и выступает против принудительного лечения во всех его формах. Он поддерживает сверстников – возглавляет движение за психическое здоровье. С ним можно связаться по адресу [email protected].
Помогите нам информировать людей в районе Питтсбурга о других подобных историях — поддержите нашу некоммерческую службу новостей пожертвованием.
СТАТЬ ЧЛЕНОМ
Метки: психическое здоровьеТам, где принципы общественного здравоохранения встречаются с человеком: основы этики принудительного амбулаторного лечения в психиатрии | BMC Medical Ethics
- Дебаты
- Открытый доступ
- Опубликовано:
- Серхио М. Мартиньо ORCID: orcid.org/0000-0002-0771-9531 1 ,
- Барбара Санта-Роза 1,2 и
- Маргарида Сильвестр ORCID: orcid.org/0000-0002-0659-9435 1,3
BMC Медицинская этика том 23 , Номер статьи: 77 (2022) Процитировать эту статью
-
786 доступов
-
2 Альтметрика
-
Сведения о показателях
Abstract
История вопроса
Принудительное лечение представляет собой законное средство принудительного лечения лица, обычно страдающего психическим заболеванием, которое отказывается от терапевтического вмешательства и создает риск причинения себе вреда или причинения вреда другим. Принудительное амбулаторное лечение (COT) в психиатрии, также известное как заказ на внебольничное лечение, представляет собой модальность недобровольного лечения, которая расширяет терапевтическое воздействие за пределы госпитализации и на общество. Несмотря на существование в более чем 75 юрисдикциях по всему миру, COT в настоящее время является одной из самых противоречивых тем в психиатрии и представляет собой серьезные этические проблемы. Тем не менее, этические дебаты относительно принудительного лечения почти всегда останавливаются на доклиническом уровне, при этом различные этические позиции выступают за или против его использования, и существует мало указаний в поддержку этических действий отдельных клиницистов при принятии решения о внедрении COT.
Принудительное амбулаторное лечение (COT) в психиатрии, также известное как заказ на внебольничное лечение, представляет собой модальность недобровольного лечения, которая расширяет терапевтическое воздействие за пределы госпитализации и на общество. Несмотря на существование в более чем 75 юрисдикциях по всему миру, COT в настоящее время является одной из самых противоречивых тем в психиатрии и представляет собой серьезные этические проблемы. Тем не менее, этические дебаты относительно принудительного лечения почти всегда останавливаются на доклиническом уровне, при этом различные этические позиции выступают за или против его использования, и существует мало указаний в поддержку этических действий отдельных клиницистов при принятии решения о внедрении COT.
Основная часть
Текущая совокупность доказательств не дает четкого ответа на вопрос об эффективности COT. Таким образом, несмотря на его применение в нескольких странах, доказательства в пользу использования COT противоречивы и в лучшем случае неоднозначны. В этих неясных обстоятельствах этическое руководство становится первостепенным. В этом документе представлен этический анализ использования СОТ с учетом принципов, установленных Россом Апшером в 2002 г. для обоснования вмешательств общественного здравоохранения во время вспышки тяжелого острого респираторного синдрома в 2002–2004 гг. В этом документе подробно рассматривается уместность использования принципов причинения вреда, пропорциональности, взаимности и прозрачности при рассмотрении вопроса о возбуждении COT.
В этих неясных обстоятельствах этическое руководство становится первостепенным. В этом документе представлен этический анализ использования СОТ с учетом принципов, установленных Россом Апшером в 2002 г. для обоснования вмешательств общественного здравоохранения во время вспышки тяжелого острого респираторного синдрома в 2002–2004 гг. В этом документе подробно рассматривается уместность использования принципов причинения вреда, пропорциональности, взаимности и прозрачности при рассмотрении вопроса о возбуждении COT.
Заключение
Модель списка принципов Росса Апшура предоставляет полезный инструмент для размышлений для обоснования применения COT. Эта структура может помочь в принятии более обоснованных этических решений в клинической психиатрической практике.
Отчеты экспертной оценки
Исходная информация
Введение
С 1950-х годов западная психиатрия двигалась в направлении деинституционализации лиц с психическими заболеваниями [1]. Действительно, падение движения за предоставление убежища постепенно сместило акцент психиатрической практики на учреждения по уходу по месту жительства. В некоторых странах принятие этого общественного подхода сопровождалось расширением правовых рамок, санкционирующих использование принуждения для облегчения психиатрических расследований и лечения [2]. Например, Австралия, Бельгия, Англия, Португалия и США входят в число стран, в законодательстве которых предусмотрена возможность принуждения человека к получению ухода [3].
Действительно, падение движения за предоставление убежища постепенно сместило акцент психиатрической практики на учреждения по уходу по месту жительства. В некоторых странах принятие этого общественного подхода сопровождалось расширением правовых рамок, санкционирующих использование принуждения для облегчения психиатрических расследований и лечения [2]. Например, Австралия, Бельгия, Англия, Португалия и США входят в число стран, в законодательстве которых предусмотрена возможность принуждения человека к получению ухода [3].
Принудительное амбулаторное лечение (COT), также называемое внебольничным лечением, обязательным амбулаторным лечением, принудительным внебольничным лечением или вспомогательным амбулаторным лечением, является модальностью принудительного лечения, которая делает соблюдение плана лечения юридическим обязательством для человека с психическое заболевание в условиях сообщества [4]. COT существует более чем в 75 юрисдикциях по всему миру, и его цель заключается в управлении предусмотренным законом оказанием помощи лицам с психическими заболеваниями и с высоким уровнем потребности [5, 6]. В частности, COT уполномочивает психиатров устанавливать условия лечения, которым должен соответствовать пациент под угрозой возвращения в больницу. Использование СОТ позволяет врачу сформулировать план лечения пациента, решив, каких условий пациент должен придерживаться. Как правило, эти условия включают прием назначенных лекарств и посещение приемов, а также могут распространяться на другие сферы жизни, если это считается необходимым для достижения терапевтических целей [5].
В частности, COT уполномочивает психиатров устанавливать условия лечения, которым должен соответствовать пациент под угрозой возвращения в больницу. Использование СОТ позволяет врачу сформулировать план лечения пациента, решив, каких условий пациент должен придерживаться. Как правило, эти условия включают прием назначенных лекарств и посещение приемов, а также могут распространяться на другие сферы жизни, если это считается необходимым для достижения терапевтических целей [5].
Аргументы в пользу COT сосредоточены на ее предполагаемой полезности в клинической практике [7] и на защите пациентов, например, с точки зрения облегчения соблюдения режима лечения [8], продвижения менее ограничительной среды, сокращения госпитализаций и предотвращения госпитализаций по принципу «вращающихся дверей». [9]. Другие положительные обоснования COT включают обязательство общества заботиться о людях с психическими заболеваниями. Эти аргументы подразумевают, что у пациентов с психическими заболеваниями может отсутствовать способность суждения, понимания или принятия решений, что делает их неспособными принимать самостоятельные решения относительно своего здоровья [10]. Таким образом, вмешательство государства будет оправдано его обязанностью защищать пациентов с психическими заболеваниями, которые не в состоянии действовать в своих интересах.
Таким образом, вмешательство государства будет оправдано его обязанностью защищать пациентов с психическими заболеваниями, которые не в состоянии действовать в своих интересах.
Начало COT зависит от страны. В таких странах, как Англия, Швеция и Португалия, COT может применяться только после госпитализации. В других юрисдикциях, таких как Шотландия, использование COT может иметь место непосредственно в сообществе [3]. Несмотря на эти вариации, условия СОТ обычно требуют наличия психической аномалии, риска причинения вреда себе или другим и отказа от лечения [11].
COT представляет медицинские, юридические и социальные проблемы, а также этические [10]. Тем не менее, этические дебаты относительно принудительного лечения в психиатрии часто сосредотачиваются на принципиальной дихотомии автономии и благодеяния. Эта дискуссия имеет тенденцию сосредотачиваться на этических обоснованиях за и против существования принудительного лечения в целом, таким образом помещая этические дебаты на доклинический уровень. Однако дело в том, что СОТ пока остается правовым инструментом в ряде стран, и его использование увеличилось в последние годы [3, 12]. Кроме того, текущая дискуссия о том, как применять Конвенцию о правах инвалидов (КПИ) [13], усилила внимание к COT из-за нескольких противоположных интерпретаций, даже в рамках органов Организации Объединенных Наций [14]. Эти интерпретации того, как применять CRPD, варьируются от необходимости отменить COT до необходимости проведения тестов на основе возможностей для запуска COT [10]. Таким образом, маловероятно, что эти принудительные инструменты будут запрещены в ближайшем будущем [14].
Однако дело в том, что СОТ пока остается правовым инструментом в ряде стран, и его использование увеличилось в последние годы [3, 12]. Кроме того, текущая дискуссия о том, как применять Конвенцию о правах инвалидов (КПИ) [13], усилила внимание к COT из-за нескольких противоположных интерпретаций, даже в рамках органов Организации Объединенных Наций [14]. Эти интерпретации того, как применять CRPD, варьируются от необходимости отменить COT до необходимости проведения тестов на основе возможностей для запуска COT [10]. Таким образом, маловероятно, что эти принудительные инструменты будут запрещены в ближайшем будущем [14].
В последнее время внимание общественности было обращено на этические обоснования и ответственность государства за вмешательство в гражданские свободы для разрешения кризисов в области здравоохранения. Из-за пандемии коронавирусной болезни 2019 (COVID-19) значительная часть населения мира, независимо от состояния их здоровья, была вынуждена соблюдать карантин [15]. В 2002 г. Ross Upshur установил принципиальную схему для обоснования вмешательств в области общественного здравоохранения, основанную на адаптации стандартных принципов Beauchamp и Childress [15, 16]. Позже Апшур проиллюстрировал применение этих принципов на практике, применив их для этического регулирования использования карантинных вмешательств во время вспышки тяжелого острого респираторного синдрома в 2002–2004 гг. [17]. Мы предполагаем, что эти этические рамки общественного здравоохранения могут быть адекватными для руководства применением COT.
В 2002 г. Ross Upshur установил принципиальную схему для обоснования вмешательств в области общественного здравоохранения, основанную на адаптации стандартных принципов Beauchamp и Childress [15, 16]. Позже Апшур проиллюстрировал применение этих принципов на практике, применив их для этического регулирования использования карантинных вмешательств во время вспышки тяжелого острого респираторного синдрома в 2002–2004 гг. [17]. Мы предполагаем, что эти этические рамки общественного здравоохранения могут быть адекватными для руководства применением COT.
Как указывали ранее другие авторы [10], СОТ представляет собой жесткое ограничение свободы и самоопределения пациента. Однако его нынешнее существование и использование нельзя игнорировать, особенно потому, что его доказательная база в лучшем случае противоречива. В условиях неопределенности относительно своей роли COT требует продолжения обсуждения и анализа с целью этического формирования ее реализации. В этой статье мы утверждаем, что принципиальная позиция Апшура обеспечивает полезную основу, помогающую отдельным клиницистам ориентироваться в этическом применении СОТ [16].
Основная часть
Необходимые дебаты
В стационарных или амбулаторных условиях принудительное лечение представляет собой серьезное нарушение основных прав и свобод человека. Использование COT означает, что лицо может быть принуждено к выполнению действий, которые в противном случае они не совершали бы. Пример Португалии, где пришлось внести поправки в Конституцию, чтобы интегрировать Закон о психическом здоровье, иллюстрирует глубину правовых и юридических аспектов этой темы. этические последствия [18].
Действительно, СОТ является одной из самых спорных тем в психиатрии [19]. Сторонники COT утверждают, что эта форма терапевтического принуждения способствует соблюдению режима лечения, потенцирует предотвращение рецидивов и снижает количество госпитализаций [6, 8]. Кроме того, COT может представлять собой менее принудительное средство действия, чем госпитализация, особенно в тех случаях «пациентов с вращающейся дверью», которые испытывают трудности с восстановлением и соблюдением планов лечения и, таким образом, часто госпитализируются. Кроме того, исследователи предполагают, что COT может снизить риск причинения вреда пациентам и другим людям, а также устранить опасения общественности перед травмами, причиняемыми такими пациентами [3]. Кроме того, этические позиции в пользу COT основаны на представлении о том, что COT обеспечивает более продолжительное лечение, что более желательно, чем частые краткосрочные госпитализации [20]. Следуя этому аргументу, другие [2] подчеркивают, что и автономия, и благодеяние являются принципами prima facie, и, следовательно, ценность автономии не должна вытеснять ценность благодеяния. Соответственно, защита здоровья пациента должна иметь такое же значение, как и защита автономии пациента, и одно не должно быть предпочтительнее другого [2].
Кроме того, исследователи предполагают, что COT может снизить риск причинения вреда пациентам и другим людям, а также устранить опасения общественности перед травмами, причиняемыми такими пациентами [3]. Кроме того, этические позиции в пользу COT основаны на представлении о том, что COT обеспечивает более продолжительное лечение, что более желательно, чем частые краткосрочные госпитализации [20]. Следуя этому аргументу, другие [2] подчеркивают, что и автономия, и благодеяние являются принципами prima facie, и, следовательно, ценность автономии не должна вытеснять ценность благодеяния. Соответственно, защита здоровья пациента должна иметь такое же значение, как и защита автономии пациента, и одно не должно быть предпочтительнее другого [2].
В неотложных психиатрических ситуациях, например, требующих госпитализации, которые могут быть связаны с тяжелым заболеванием или неминуемой опасностью, очевидно, что благотворные меры должны иметь приоритет над уважением автономии [10]. Следовательно, эти условия оправдывали бы необходимость сокращения автономии. Однако необходимость ограничения автономии в условиях сообщества менее очевидна и подлежит нескольким этическим оговоркам. Например, противники СОТ обеспокоены ущемлением гражданских свобод пациентов и ущербом для терапевтического альянса [19].]. Еще одной проблемой является потенциальное постепенное изменение COT из инструмента, повышающего свободу, в контролирующий режим лечения [11]. Однако наиболее ярким аргументом против КОТ является отсутствие доказательств ее эффективности не только с точки зрения снижения повторной госпитализации, но и с точки зрения улучшения качества жизни [4, 21]. Несмотря на некоторые положительные выводы австралийских рабочих групп о клинических результатах COT [22], Бернс и его коллеги [23] пришли к выводу, что в крупнейшем рандомизированном контролируемом исследовании (РКИ) по этому вопросу, предписания Сообщества о лечении пациентов с психозом (OCTET) исследование показало, что предписания о лечении по месту жительства не снижают уровень повторной госпитализации пациентов с психотиками.
Однако необходимость ограничения автономии в условиях сообщества менее очевидна и подлежит нескольким этическим оговоркам. Например, противники СОТ обеспокоены ущемлением гражданских свобод пациентов и ущербом для терапевтического альянса [19].]. Еще одной проблемой является потенциальное постепенное изменение COT из инструмента, повышающего свободу, в контролирующий режим лечения [11]. Однако наиболее ярким аргументом против КОТ является отсутствие доказательств ее эффективности не только с точки зрения снижения повторной госпитализации, но и с точки зрения улучшения качества жизни [4, 21]. Несмотря на некоторые положительные выводы австралийских рабочих групп о клинических результатах COT [22], Бернс и его коллеги [23] пришли к выводу, что в крупнейшем рандомизированном контролируемом исследовании (РКИ) по этому вопросу, предписания Сообщества о лечении пациентов с психозом (OCTET) исследование показало, что предписания о лечении по месту жительства не снижают уровень повторной госпитализации пациентов с психотиками. Другой анализ того же исследования показал, что COT не является экономически эффективной мерой, а также что продолжительность COT не была связана с социальными результатами пациентов даже в долгосрочной перспективе [21, 24].
Другой анализ того же исследования показал, что COT не является экономически эффективной мерой, а также что продолжительность COT не была связана с социальными результатами пациентов даже в долгосрочной перспективе [21, 24].
В результате этих доказательств возникла критика в отношении ограничений РКИ для адекватной оценки эффективности COT из-за их концептуальных, методологических и аналитических проблем [25]. Например, Mustafa [19] утверждал, что РКИ не могут быть золотым стандартом для изучения эффективности COT из-за их невозможности набрать репрезентативных пациентов, таким образом предполагая, что исследование OCTET, возможно, не охватило предполагаемую клиническую популяцию. Поэтому Мустафа [19] обнаружили, что есть основания сомневаться в обобщаемости отрицательных результатов исследования OCTET и что полный отказ от COT может быть ошибкой.
Принимая во внимание имеющиеся данные, эффективность COT представляется противоречивой и в лучшем случае неоднозначной [6, 22]. Кроме того, существуют разногласия относительно наиболее надежной методологии оценки такого вмешательства, что приводит к поляризованным дебатам между теми, кто верит в ценность РКИ и желает отменить COT, и теми, кто считает РКИ ошибочным методом и призывает к продолжению COT. [10].
Кроме того, существуют разногласия относительно наиболее надежной методологии оценки такого вмешательства, что приводит к поляризованным дебатам между теми, кто верит в ценность РКИ и желает отменить COT, и теми, кто считает РКИ ошибочным методом и призывает к продолжению COT. [10].
Отсутствие консенсуса в отношении COT вызывает этические волнения. Основное сомнение в отношении СОТ связано с тем фактом, что, с принципиальной точки зрения, моральная цель, оправдывающая нарушение одного принципа над другим, должна иметь реалистичную перспективу достижения [26]. Таким образом, при использовании COT нарушение автономии в пользу возможно неэффективной практики вызывает законные вопросы.
Тем не менее, до тех пор, пока не будут представлены дополнительные доказательные данные об эффективности COT, необходимо этически регулировать эту практику, которая не только существует в нескольких странах, но и все чаще используется [27].
Практика, основанная на принципах
Большинство людей никогда не сталкиваются с серьезным ограничением своей автономии в отношении своего здоровья. Поэтому дебаты об этической ответственности государства в отношении ограничения индивидуальных свобод в целях охраны здоровья обычно кажутся отдаленными. Однако, учитывая недавнюю пандемию COVID-19, эта тема снова стала актуальной, поскольку несколько правительств приняли политику, ограничивающую гражданские свободы, чтобы сдержать распространение вируса. Возникли мнения, как оправдывающие, так и осуждающие ограничения, и продолжается дискуссия о том, что представляет собой допустимые действия и вмешательство государства в индивидуальную сферу [28, 29].]. Несмотря на различия в масштабах, некоторые вмешательства в области общественного здравоохранения, такие как карантин, и COT сталкиваются с одной и той же дилеммой, которая заключается в понимании обстоятельств, при которых такие ограничивающие свободу вмешательства являются этически оправданными.
Поэтому дебаты об этической ответственности государства в отношении ограничения индивидуальных свобод в целях охраны здоровья обычно кажутся отдаленными. Однако, учитывая недавнюю пандемию COVID-19, эта тема снова стала актуальной, поскольку несколько правительств приняли политику, ограничивающую гражданские свободы, чтобы сдержать распространение вируса. Возникли мнения, как оправдывающие, так и осуждающие ограничения, и продолжается дискуссия о том, что представляет собой допустимые действия и вмешательство государства в индивидуальную сферу [28, 29].]. Несмотря на различия в масштабах, некоторые вмешательства в области общественного здравоохранения, такие как карантин, и COT сталкиваются с одной и той же дилеммой, которая заключается в понимании обстоятельств, при которых такие ограничивающие свободу вмешательства являются этически оправданными.
Чтобы учесть обстоятельства, при которых эти вмешательства могут быть оправданы, Росс Апшур [16, 17] разработал модифицированный принципиальный подход для поддержки этического вмешательства в общественное здравоохранение, стремясь помочь этически ввести карантин. Он утверждал, что действия общественного здравоохранения должны одновременно соответствовать четырем принципам, чтобы быть оправданными: (а) вред, (б) пропорциональность, (в) взаимность и (г) прозрачность. Несмотря на признание ограничений принципалистской модели, Апшур [16] защищал ее эвристический характер и применимость на практике, заявляя, что она не претендует на то, чтобы быть окончательной.
Он утверждал, что действия общественного здравоохранения должны одновременно соответствовать четырем принципам, чтобы быть оправданными: (а) вред, (б) пропорциональность, (в) взаимность и (г) прозрачность. Несмотря на признание ограничений принципалистской модели, Апшур [16] защищал ее эвристический характер и применимость на практике, заявляя, что она не претендует на то, чтобы быть окончательной.
Несколько авторов высказали сомнения относительно полезности принципализма в психиатрии [26, 30]. Более того, учитывая отсутствие научного консенсуса в отношении СОТ, некоторые авторы утверждают, что общего этического обоснования СОТ быть не может [5]. Однако те же авторы предполагают, что обоснование, основанное на поощрении автономии пациента, может служить мотивом для использования COT в некоторых обстоятельствах [5]. Принципизм ранее ассоциировался с COT; например, Гильен [31] проанализировал СОТ с точки зрения четырех классических биоэтических принципов и пришел к выводу, что СОТ как терапевтический метод согласуется с принципами уважения автономии, справедливости, благодеяния и непричинения вреда. Однако анализ Гильена не был направлен на практическое использование COT. Таким образом, мы утверждаем, что набор принципов Upshur лучше подходит для создания полезной основы для этически оправданного применения COT. Кроме того, это размышление о принципах Апшура может привести к конкретным действиям по преодолению затруднений, связанных с принудительными вмешательствами.
Однако анализ Гильена не был направлен на практическое использование COT. Таким образом, мы утверждаем, что набор принципов Upshur лучше подходит для создания полезной основы для этически оправданного применения COT. Кроме того, это размышление о принципах Апшура может привести к конкретным действиям по преодолению затруднений, связанных с принудительными вмешательствами.
Мы рассматриваем каждый из четырех указанных выше принципов, поскольку они связаны с дилеммой COT. В дополнение к этим этическим соображениям мы предлагаем определенные решения относительно применения этих принципов к COT.
Принцип причинения вреда
Принцип причинения вреда, провозглашенный Джоном Стюартом Миллем, устанавливает
Единственная цель, с которой власть может правомерно применяться в отношении любого члена цивилизованного сообщества против его воли, состоит в предотвращении причинения вреда другим . Его собственное благо, физическое или моральное, не является достаточным основанием.
([32], с. 13)
На практике принцип вреда направлен на этическое регулирование клинических действий, которые приведут к предотвращению причинения вреда себе или другим. Апшур [16, 17] заявил, что принцип вреда представляет собой, пожалуй, самый элементарный принцип введения карантина. Ведь в ситуации введенного карантина легитимность и оправданность действий правительства будет основываться на недопущении распространения болезни потенциально инфицированными людьми.
Что касается реализации COT, законодательство обычно требует наличия риска причинения вреда себе или другим. Несмотря на это, если мы рассмотрим приведенное выше определение Милля, принцип вреда оправдывает использование СОТ только в том случае, если существует риск причинения вреда другим, не обязательно членовредительства. Однако Стюарт Милль разграничил некоторые исключения из этого оправдания; в частности, Милль утверждал, что вмешательство в чужие действия законно только в том случае, если предотвращает причинение вреда другим, «если только [человек] не ребенок, или в бреду, или в каком-либо состоянии возбуждения или поглощенности, несовместимом с полным использованием отражающей способности» ( [32], стр. 13). Эта точка зрения предполагает возможное оправдание вмешательства в интересах человека, если он ребенок или находится в измененном состоянии ума, которое может повлиять на его суждение. Таким образом, принцип вреда, по-видимому, применяется не только к предотвращению вреда другим, но и, при определенных обстоятельствах, к предотвращению вреда самому себе. Таким образом, позиция Милля, по-видимому, соответствует позиции Бошана и Чайлдресса, согласно которой отсутствие рациональности или способности принимать решения может оправдать медицинское вмешательство в соответствии с принципом благодеяния — позиция считается мягким или оправданным патернализмом [33].
13). Эта точка зрения предполагает возможное оправдание вмешательства в интересах человека, если он ребенок или находится в измененном состоянии ума, которое может повлиять на его суждение. Таким образом, принцип вреда, по-видимому, применяется не только к предотвращению вреда другим, но и, при определенных обстоятельствах, к предотвращению вреда самому себе. Таким образом, позиция Милля, по-видимому, соответствует позиции Бошана и Чайлдресса, согласно которой отсутствие рациональности или способности принимать решения может оправдать медицинское вмешательство в соответствии с принципом благодеяния — позиция считается мягким или оправданным патернализмом [33].
Хотя принцип причинения вреда предлагает этическую основу для применения СОТ к лицам с нарушениями суждений, он имеет ограничения. Может возникнуть аргумент, что, когда существует значительный риск причинения вреда себе или другим, условия сообщества могут быть неподходящими для проведения лечения, и вместо этого может потребоваться лечение в больнице. Следовательно, COT может оказаться неадекватным решением, когда риск причинения вреда является непосредственным. В обстоятельствах COT обоснование COT предотвращения причинения вреда пациенту или другим лицам связано с отсроченным, а не с немедленным предотвращением вреда. Однако эта точка зрения может быть проблематичной, поскольку риск меняется с вероятного на исключительно возможный результат, что ослабляет оправдание причинения вреда для применения принуждения.
Следовательно, COT может оказаться неадекватным решением, когда риск причинения вреда является непосредственным. В обстоятельствах COT обоснование COT предотвращения причинения вреда пациенту или другим лицам связано с отсроченным, а не с немедленным предотвращением вреда. Однако эта точка зрения может быть проблематичной, поскольку риск меняется с вероятного на исключительно возможный результат, что ослабляет оправдание причинения вреда для применения принуждения.
Аргумент в пользу использования СОТ, основанный на обосновании причинения вреда, еще больше ослабляется тем фактом, что клиническая способность прогнозировать самонасилие или насилие в отношении других неадекватна [34, 35], а это означает, что неприемлемое количество пациентов будет должны быть на COT, чтобы предотвратить опасные ситуации. Отсутствие непосредственного причинения вреда подрывает использование принципа причинения вреда в качестве обоснования COT. Однако, несмотря на значительную роль, непосредственность не является единственным компонентом риска причинения вреда. Таким образом, принцип вреда по-прежнему можно использовать в качестве обоснования для внедрения СОТ, хотя это потребует от клиницистов гораздо более подробного объяснения, чем принудительная госпитализация. Кроме того, в этом отношении чрезмерное использование принципа причинения вреда для обоснования COT может способствовать стигматизации и обоснованию криминализации лиц с психическими заболеваниями, связывая их с общественной опасностью, а также с концепциями и языком судебной системы [8, 20].
Таким образом, принцип вреда по-прежнему можно использовать в качестве обоснования для внедрения СОТ, хотя это потребует от клиницистов гораздо более подробного объяснения, чем принудительная госпитализация. Кроме того, в этом отношении чрезмерное использование принципа причинения вреда для обоснования COT может способствовать стигматизации и обоснованию криминализации лиц с психическими заболеваниями, связывая их с общественной опасностью, а также с концепциями и языком судебной системы [8, 20].
На практике, учитывая размерный, а не категориальный, аспект психопатологического подхода, может возникнуть другой вопрос относительно того, насколько достаточно риска причинения вреда, чтобы действовать для предотвращения вредных ситуаций, и играет ли роль количественная оценка риска в этически законном принуждении. В связи с этим клиницисты могут быть склонны полагаться на шкалы оценки риска для поддержки и обоснования решения о внедрении COT. Хотя количественные инструменты могут быть полезным методом систематического сбора информации о пациенте и оценки риска причинения вреда, количественная оценка риска сама по себе не может этически оправдать клиническое решение о применении принуждения.
Действительно, одним из фундаментальных аспектов этического решения является то, что оно должно привести к ожидаемому и предсказуемому эффекту, основанному на текущих данных. Однако количественные инструменты для оценки риска причинения вреда не могут точно предсказать или уменьшить самоповреждение или причинение вреда другим, особенно в несрочных ситуациях, и, таким образом, могут быть не лучше прогнозов клиницистов [36,37,38]. Эта неэффективность в прогнозировании вреда может быть связана с низкими базовыми показателями серьезного насилия из-за психических заболеваний — эти низкие базовые показатели контрастируют с такими явлениями, как трансмиссивные инфекции, которые могут быстро распространяться, что увеличивает их частоту потенциального вреда [35]. . Таким образом, решение инициировать принуждение на основе оценки риска, которая, в конечном счете, не имеет значимой прогностической ценности, было бы неэтичным и неоправданным. Кроме того, при существующих инструментах такая практика может привести к дискриминации лиц с психическими заболеваниями, неоправданным ограничениям после ложноположительных прогнозов и трудностям в доступе к медицинской помощи для лиц с низким уровнем риска [35]. Таким образом, этические оценки риска причинения вреда и связанные с ним клинические решения должны быть сосредоточены на взаимодействии с конкретным пациентом, его конкретными проблемами и обстоятельствами, а не на баллах оценки риска [34].
Таким образом, этические оценки риска причинения вреда и связанные с ним клинические решения должны быть сосредоточены на взаимодействии с конкретным пациентом, его конкретными проблемами и обстоятельствами, а не на баллах оценки риска [34].
Таким образом, принцип вреда, по-видимому, способствует обоснованию COT, но не без существенных ограничений. Клиницистам следует учитывать препятствия аргумента и разумно использовать его. Понятие причинения вреда себе или другим должно быть конкретным, а не абстрактным или расплывчатым, и должно иметь некоторое качество близости. Возможность причинения вреда не должна использоваться для оправдания применения принципа вреда. Кроме того, аргумент в пользу COT, основанный на принципе вреда, должен быть ясным в отношении того, какая релевантная ценность защищается за счет ограничения автономии пациента и связи между психопатологическим явлением и вероятным вредным результатом.
Принцип пропорциональности
В своей первоначальной формулировке Апшур [16] объяснял принцип пропорциональности как принцип наименьших ограничительных или принудительных средств. В COT этот принцип лучше всего представлен самой концепцией пропорциональности, поскольку она охватывает более широкий диапазон аспектов, требующих рассмотрения. Этот принцип включает в себя предписывающее положение о том, что более высокие степени ограничения свободы должны сопровождаться необходимостью защиты значимых человеческих ценностей, таких как жизнь или здоровье. Следовательно, ограничение не должно использоваться для обслуживания ценностей меньшей ценности. Принцип также признает, что существует широкий спектр средств для достижения предполагаемой цели и что эти средства следует применять постепенно. В частности, при рассмотрении этих предположений принуждение следует использовать только в тех случаях, когда менее ограничительные методы не сработали; следовательно, просвещение, содействие и обсуждение должны предшествовать ограничению или задержанию [16].
В COT этот принцип лучше всего представлен самой концепцией пропорциональности, поскольку она охватывает более широкий диапазон аспектов, требующих рассмотрения. Этот принцип включает в себя предписывающее положение о том, что более высокие степени ограничения свободы должны сопровождаться необходимостью защиты значимых человеческих ценностей, таких как жизнь или здоровье. Следовательно, ограничение не должно использоваться для обслуживания ценностей меньшей ценности. Принцип также признает, что существует широкий спектр средств для достижения предполагаемой цели и что эти средства следует применять постепенно. В частности, при рассмотрении этих предположений принуждение следует использовать только в тех случаях, когда менее ограничительные методы не сработали; следовательно, просвещение, содействие и обсуждение должны предшествовать ограничению или задержанию [16].
Чтобы начать СОТ, пациент должен принять план амбулаторного лечения психиатра. В правовой системе, где COT возникает только после госпитализации, отказ в плане лечения обычно приводит к сохранению обязательной госпитализации. Хотя COT менее ограничительна, чем госпитализация, пациенты на COT переходят в среду своего сообщества со значительными ограничениями свободы. Эти ограничения возникают из-за того, что пациент должен соблюдать план лечения, независимо от того, согласен он с ним или нет [5]. Таким образом, в соответствии с принципом пропорциональности, COT не следует использовать только потому, что он представляет собой менее ограничительное средство по сравнению с госпитализацией. Более того, когда пациент сталкивается с несогласием с амбулаторным вмешательством, тот факт, что клиницист считает конкретный план лечения подходящим для пациента, сам по себе не является достаточным основанием для ограничения автономии [10]. Действительно, после отказа от амбулаторного лечения следует обсудить необходимость дальнейшего принуждения. Применяя COT, клиницисты должны осознавать опасность перехода от мягкого патернализма к жесткому патернализму Сноска 1 [33, 39].
Хотя COT менее ограничительна, чем госпитализация, пациенты на COT переходят в среду своего сообщества со значительными ограничениями свободы. Эти ограничения возникают из-за того, что пациент должен соблюдать план лечения, независимо от того, согласен он с ним или нет [5]. Таким образом, в соответствии с принципом пропорциональности, COT не следует использовать только потому, что он представляет собой менее ограничительное средство по сравнению с госпитализацией. Более того, когда пациент сталкивается с несогласием с амбулаторным вмешательством, тот факт, что клиницист считает конкретный план лечения подходящим для пациента, сам по себе не является достаточным основанием для ограничения автономии [10]. Действительно, после отказа от амбулаторного лечения следует обсудить необходимость дальнейшего принуждения. Применяя COT, клиницисты должны осознавать опасность перехода от мягкого патернализма к жесткому патернализму Сноска 1 [33, 39].
Когда COT считается необходимым и соответствует соразмерности, психиатры должны ограничить свой план лечения COT доказательными вмешательствами и действиями, которые они влекут за собой. Кроме того, фокус плана должен распространяться только на те области жизни, которые строго необходимы для достижения определенной терапевтической цели. Практикующие врачи не могут этически обосновать, что статус COT должен без разбора мешать пациенту пользоваться другими правами, такими как неприкосновенность частной жизни, близость, достоинство, репутация или личная идентичность. Например, вполне разумно, что пациенты, находящиеся под COT, могут отказать бригаде по уходу по месту жительства в доступе к себе домой на основании права на неприкосновенность частной жизни, несмотря на то, что они не могут отказаться от лечения. Действительно, конфиденциальность, репутация и личная идентичность должны тщательно учитываться при обсуждении учреждения COT. COT влечет за собой значительный объем мониторинга и вмешательства со стороны служб здравоохранения для человека, который, скорее всего, уже подвергается серьезному контролю со стороны семьи и друзей [8]. В конечном счете, может появиться дополнительный ярлык несоблюдения или отклонения, усугубляющий тяжелое бремя стигмы психического заболевания[8].
Кроме того, фокус плана должен распространяться только на те области жизни, которые строго необходимы для достижения определенной терапевтической цели. Практикующие врачи не могут этически обосновать, что статус COT должен без разбора мешать пациенту пользоваться другими правами, такими как неприкосновенность частной жизни, близость, достоинство, репутация или личная идентичность. Например, вполне разумно, что пациенты, находящиеся под COT, могут отказать бригаде по уходу по месту жительства в доступе к себе домой на основании права на неприкосновенность частной жизни, несмотря на то, что они не могут отказаться от лечения. Действительно, конфиденциальность, репутация и личная идентичность должны тщательно учитываться при обсуждении учреждения COT. COT влечет за собой значительный объем мониторинга и вмешательства со стороны служб здравоохранения для человека, который, скорее всего, уже подвергается серьезному контролю со стороны семьи и друзей [8]. В конечном счете, может появиться дополнительный ярлык несоблюдения или отклонения, усугубляющий тяжелое бремя стигмы психического заболевания[8]. Эти проблемы с COT могут повлиять на права на репутацию и личную идентичность, области, в которых люди с психическими заболеваниями уже могут бороться. Любые отказы пациентов, основанные на этих правах, должны рассматриваться и рассматриваться, а не интерпретироваться как несоблюдение требований.
Эти проблемы с COT могут повлиять на права на репутацию и личную идентичность, области, в которых люди с психическими заболеваниями уже могут бороться. Любые отказы пациентов, основанные на этих правах, должны рассматриваться и рассматриваться, а не интерпретироваться как несоблюдение требований.
Еще одно важное соображение, касающееся пропорциональности, касается времени, затрачиваемого на COT. Поскольку в последние годы появились данные о вмешательстве по предотвращению рецидивов при таких состояниях, как шизофрения и биполярное расстройство [40, 41], клиницисты могут склоняться к использованию СОТ в качестве средства предотвращения рецидива на неопределенный срок у пациентов, достигших ремиссии, но считается, что существует риск нарушения режима приема лекарств после выписки. Однако решающий вопрос заключается в том, способны ли такие пациенты дать согласие; если у них действительно есть дееспособность, принуждение не может быть этически оправдано, даже несмотря на убедительные доказательства вмешательств по предотвращению рецидивов (например, маниакальный пациент, который обычно восстанавливает дееспособность после острого эпизода и отказывается от вмешательств по профилактике рецидивов). Хотя некоторым пациентам с нарушением способности принимать решения могут потребоваться длительные периоды COT (из-за специфических характеристик их психического заболевания и времени до эффекта вмешательства), не следует предполагать необходимость продленного лечения только потому, что у них есть диагноз психическое расстройство. Кроме того, психическое заболевание не обязательно указывает на неспособность принимать решения [33]. Поскольку в центре внимания COT находится лечение, разумно ожидать, что терапевтическое вмешательство приведет к улучшению способности принимать решения и восстановлению самостоятельности, особенно на ранних стадиях болезни. Следовательно, тщательные последовательные оценки способности принимать решения имеют первостепенное значение для сведения к минимуму времени, проведенного в ситуации, ограничивающей свободу.
Хотя некоторым пациентам с нарушением способности принимать решения могут потребоваться длительные периоды COT (из-за специфических характеристик их психического заболевания и времени до эффекта вмешательства), не следует предполагать необходимость продленного лечения только потому, что у них есть диагноз психическое расстройство. Кроме того, психическое заболевание не обязательно указывает на неспособность принимать решения [33]. Поскольку в центре внимания COT находится лечение, разумно ожидать, что терапевтическое вмешательство приведет к улучшению способности принимать решения и восстановлению самостоятельности, особенно на ранних стадиях болезни. Следовательно, тщательные последовательные оценки способности принимать решения имеют первостепенное значение для сведения к минимуму времени, проведенного в ситуации, ограничивающей свободу.
Таким образом, клиницисты должны продвигать терапевтические планы, основанные на фактических данных, которые ограничиваются основными мерами по своему объему. Целью этих планов является оказание минимально возможного воздействия на другие сферы жизни пациентов за наименьшее количество времени. Следовательно, необходимо сосредоточить внимание на этическом императиве, чтобы свести к минимуму вмешательство в осуществление пациентами других важных прав.
Целью этих планов является оказание минимально возможного воздействия на другие сферы жизни пациентов за наименьшее количество времени. Следовательно, необходимо сосредоточить внимание на этическом императиве, чтобы свести к минимуму вмешательство в осуществление пациентами других важных прав.
Принцип взаимности
Upshur [16] изложил принцип взаимности, заявив, что, когда необходимы действия общественного здравоохранения, возникает обязательство по оказанию помощи и компенсации лицу, когда выполнение требований общественного здравоохранения налагает определенные бремена, такие как жертва дохода или время [16].
Кроме того, решение использовать COT накладывает значительные явные и неявные ограничения на автономию пациентов в их собственном окружении. Явные ограничения касаются обязательства соблюдать условия их плана лечения. Неявные ограничения более распространены и включают в себя чувство наблюдения и представление о том, что несоблюдение требований приведет к обязательной госпитализации, часто после направления в полицию [8].
Предоставление лечения само по себе может считаться полностью удовлетворяющим принципу взаимности. Однако Энгельгардт объединил принцип благодеяния с принципом автономии [42]. Это означает, что благодеяние не должно основываться на внешнем понятии наилучших интересов, а должно сопровождаться признанием людьми их собственной концепции добра, как утверждают Шолтен и Гатер [43]. Эта перспектива может быть сложной в психиатрии, поскольку пациенты с психическими заболеваниями могут не понимать своего состояния и, следовательно, не могут его распознать [33]. Следовательно, СОТ должна быть сбалансирована с пользой, которую пациент может четко воспринимать как таковую. Как утверждал Апшур [16], реализация принудительных мер по охране здоровья сопровождает жертвование доходом и временем. Кроме того, обращение за лечением не обходится без затрат, а именно с точки зрения лекарств, наличия времени или даже транспорта. Следовательно, если лекарство необходимо, оно должно предоставляться бесплатно; кроме того, при необходимости присутствия на приеме должны быть возмещены транспортные расходы. Альтернативой компенсации за транспортировку могло бы стать использование широкомасштабных общественных бригад, работающих с пациентами. Эти меры могут показаться утопическими, но они не кажутся неправдоподобными, если принять во внимание другие программы здравоохранения, основанные на тех же принципах, такие как план борьбы с туберкулезом Всемирной организации здравоохранения, добившийся значительных успехов [8].
Альтернативой компенсации за транспортировку могло бы стать использование широкомасштабных общественных бригад, работающих с пациентами. Эти меры могут показаться утопическими, но они не кажутся неправдоподобными, если принять во внимание другие программы здравоохранения, основанные на тех же принципах, такие как план борьбы с туберкулезом Всемирной организации здравоохранения, добившийся значительных успехов [8].
Принцип прозрачности
Согласно Апшуру [16], принцип прозрачности подразумевает обеспечение того, чтобы все участники были вовлечены в процесс принятия решений и чтобы процесс был максимально прозрачным. В соответствии с этим принципом лица, принимающие решения, также обязаны предоставлять информацию для обоснования своего решения [15, 17]. Прозрачность играет важную роль в принятии решения о внедрении COT. Во-первых, прозрачность способствует подотчетности, что необходимо для обеспечения вдумчивого обсуждения, особенно при рассмотрении вопроса об ущемлении основного права. Во-вторых, прозрачность позволяет обжаловать решения; действительно, процесс апелляции необходим для пересмотра предыдущих решений, что позволяет отменить необоснованные решения или, наоборот, усилить законность обоснованных решений. Соответственно, непрозрачность способствует еще большей кафкианской атмосфере неизвестности, которая может способствовать возникновению у пациентов чувства бессилия и отчаяния, особенно из-за контакта с правовой системой.
Во-вторых, прозрачность позволяет обжаловать решения; действительно, процесс апелляции необходим для пересмотра предыдущих решений, что позволяет отменить необоснованные решения или, наоборот, усилить законность обоснованных решений. Соответственно, непрозрачность способствует еще большей кафкианской атмосфере неизвестности, которая может способствовать возникновению у пациентов чувства бессилия и отчаяния, особенно из-за контакта с правовой системой.
Таким образом, клиницисты должны стремиться к тому, чтобы их решения были максимально прозрачными и ясными не только для документации, но и для пациента. Такая прозрачность означает, что в каждом случае требуется детальный анализ решения о начале или продолжении COT и что абстрактных аргументов в пользу того, что пациент соответствует условиям, предписанным законом, недостаточно. Вместо этого анализ должен детализировать, как психическое состояние пациента в конкретный момент мешает ему проявить свою автономию и как оно влияет на его способность принимать решения.
Имеющиеся данные свидетельствуют о том, что отсутствие понимания болезни при шизофрении имеет нейробиологическую основу и, таким образом, представляет собой нечто большее, чем просто защитное отрицание [20, 44, 45, 46]. Кроме того, Grisso и Appelbaum [47] продемонстрировали, что в условиях стационара от четверти до половины пациентов с шизофренией не способны принимать решения, основанные на четырех областях: доказательство выбора, понимание, рассуждение и оценка. В амбулаторных условиях клиницистам доступно меньше информации о способности пациентов с шизофренией принимать решения. Тем не менее предположение о том, что, несмотря на лечение и улучшение психотических симптомов, некоторые пациенты по-прежнему не смогут распознать свое заболевание, кажется правдоподобным. Знание этих результатов может побудить клиницистов полагаться на предубеждения, предполагать неспособность принимать решения и внедрять COT. Кроме того, клиницисты проявляют другие предубеждения в плане восприятия пациентов, которые согласны с лечением, как психически дееспособных, а отказывающихся от сотрудничества пациентов — как психически некомпетентных [33]. Таким образом, клиницисты всегда должны сохранять некоторую степень скептицизма в отношении неспособности пациента принимать решения. В соответствии с этим, по мнению Чайлдресса, клиницисты должны принять моральную презумпцию дееспособности и нести бремя доказывания недееспособности [33].
Таким образом, клиницисты всегда должны сохранять некоторую степень скептицизма в отношении неспособности пациента принимать решения. В соответствии с этим, по мнению Чайлдресса, клиницисты должны принять моральную презумпцию дееспособности и нести бремя доказывания недееспособности [33].
Прямая и бесспорная связь между отказом от лечения или наличием диагноза психического заболевания с неспособностью принимать решения ограничивала бы автономию пациентов с психическим заболеванием, которые все еще сохраняют способность принимать решения. В свою очередь, такая ситуация привела бы к этически незащищенной позиции пациентов с психическими заболеваниями, когда они никогда не смогут отказаться от лечения. Таким образом, тщательная и прозрачная оценка способности принимать решения должна иметь основополагающее значение при реализации COT, а не отказ от лечения или наличие диагноза психического заболевания.
Несмотря на аргументы, касающиеся уместности оценок принятия решений, следует признать, что оценки принятия решений требуют от клинициста, поскольку решение о вынесении клинического вердикта о неспособности к принятию решений может быть затруднено размерными аспектами психопатология. Колебания симптомов не только по частоте, но и по интенсивности могут способствовать трудностям при переводе психопатологического состояния пациента в дихотомическое решение относительно того, способен ли пациент принимать решения или нет. Решение должно учитывать несколько информативных исходных данных — от предпочтений пациента и психопатологии до клинического анамнеза, — которые не всегда формируют четкий результат, что делает этот вердикт чрезвычайно сложным с клинической, этической и юридической точек зрения. Таким образом, признание и документирование трудностей в оценке также является важным элементом прозрачности в клинических решениях.
Колебания симптомов не только по частоте, но и по интенсивности могут способствовать трудностям при переводе психопатологического состояния пациента в дихотомическое решение относительно того, способен ли пациент принимать решения или нет. Решение должно учитывать несколько информативных исходных данных — от предпочтений пациента и психопатологии до клинического анамнеза, — которые не всегда формируют четкий результат, что делает этот вердикт чрезвычайно сложным с клинической, этической и юридической точек зрения. Таким образом, признание и документирование трудностей в оценке также является важным элементом прозрачности в клинических решениях.
В качестве еще одного аспекта прозрачности клиницисты должны документировать свои попытки убедить пациента добровольно придерживаться плана лечения. Действительно, это действие внесет ясность в процесс принятия решений и укрепит необходимость применения принудительных мер для осуществления лечения.
Можно возразить, что рассмотрение этого принципа в том виде, как он сформулирован выше, является циничной позицией, поскольку, в конечном счете, взгляды пациентов будут игнорироваться при соблюдении определенных клинических критериев. Кроме того, не все участники в равной степени участвуют в процессе принятия решений. Однако мы утверждаем, что положение пациента всегда должно быть отмечено и задокументировано. Признание права пациентов формулировать мнения и придерживаться взглядов, основанных на их ценностях и убеждениях, является признаком уважения их автономии [26]. Поэтому оценка пациентами ситуации, а также их рассуждения должны в значительной степени способствовать принятию окончательного решения, даже если реалистично признать, что окончательное решение лежит за пределами их компетенции.
Кроме того, не все участники в равной степени участвуют в процессе принятия решений. Однако мы утверждаем, что положение пациента всегда должно быть отмечено и задокументировано. Признание права пациентов формулировать мнения и придерживаться взглядов, основанных на их ценностях и убеждениях, является признаком уважения их автономии [26]. Поэтому оценка пациентами ситуации, а также их рассуждения должны в значительной степени способствовать принятию окончательного решения, даже если реалистично признать, что окончательное решение лежит за пределами их компетенции.
Заключение
Upshur [16] изложил ряд принципов, регулирующих этическое вмешательство в общественное здравоохранение, которые кажутся пригодными для этического регулирования принудительного лечения в обществе. Эта структура не только обеспечивает платформу для обогащения теоретических дебатов, но также облегчает этические действия в медицинской и юридической ситуации, которая имеет смешанные доказательства своей эффективности. Учитывая актуальность концепции Апшура для этического применения COT, исследователям и политикам следует выяснить, может ли более этичное решение по сокращению распространенности принудительных режимов в психиатрии заключаться в улучшении политики общественного здравоохранения. Это решение по улучшению политики общественного здравоохранения было предложено для решения таких проблем, как самоубийство или насилие [34, 35, 48]. Действительно, принуждение может быть немедленным, но в конечном итоге неэффективным решением давно откладывающихся проблем и может рассматриваться как отражение неспособности создать условия и навыки для использования менее инвазивных вариантов реализации лечения.
Учитывая актуальность концепции Апшура для этического применения COT, исследователям и политикам следует выяснить, может ли более этичное решение по сокращению распространенности принудительных режимов в психиатрии заключаться в улучшении политики общественного здравоохранения. Это решение по улучшению политики общественного здравоохранения было предложено для решения таких проблем, как самоубийство или насилие [34, 35, 48]. Действительно, принуждение может быть немедленным, но в конечном итоге неэффективным решением давно откладывающихся проблем и может рассматриваться как отражение неспособности создать условия и навыки для использования менее инвазивных вариантов реализации лечения.
Кроме того, адекватная доступность хорошо обеспеченных ресурсами и инновационных услуг в области психического здоровья может обеспечить альтернативное решение ограничения индивидуальных прав и без того уязвимого населения [49]. Однако до тех пор, пока эта решительная политика не будет приведена в действие, этические рамки, основанные на общепризнанных принципах, представляют собой полезный метод оценки, позволяющий принимать этически обоснованные решения и действия в отношении принудительного лечения. Актуальность этики в этом контексте не следует недооценивать, потому что этические практики могут способствовать сокращению принудительных мер и улучшению качества принудительного лечения, тем самым предлагая способ достижения более достойного ухода в рамках существующих услуг и правовых ландшафтов [50].
Актуальность этики в этом контексте не следует недооценивать, потому что этические практики могут способствовать сокращению принудительных мер и улучшению качества принудительного лечения, тем самым предлагая способ достижения более достойного ухода в рамках существующих услуг и правовых ландшафтов [50].
Наличие данных и материалов
Неприменимо.
Примечания
-
Мягкий и жесткий патернализм представляют две разные патерналистские позиции. При мягком патернализме агент действует от имени другого лица с целью предотвращения существенно недобровольного поведения. Тем не менее, применение мягких патерналистских действий может быть морально сложным из-за трудности принятия решения о том, являются ли действия человека существенно неавтономными. В любом случае морально принято, что мы должны защищать людей от вреда, причиняемого им не зависящими от них обстоятельствами. Следовательно, единственная цель мягкого патернализма состоит в том, чтобы предотвратить пагубные последствия действия, которое пациент не выбрал с соответствующей автономией.
 Действительно, мягкий патернализм не создает серьезного конфликта между принципами уважения автономии и благодеяния. И наоборот, жесткий патернализм включает в себя действия, направленные на предотвращение вреда или на пользу человеку, даже если человек осознает риски и его выбор осознан, добровольен и автономен. Таким образом, жесткие патерналистские действия захватывают автономию человека, либо ограничивая информацию, либо отвергая осознанный и добровольный выбор человека [39]., п. 233].
Действительно, мягкий патернализм не создает серьезного конфликта между принципами уважения автономии и благодеяния. И наоборот, жесткий патернализм включает в себя действия, направленные на предотвращение вреда или на пользу человеку, даже если человек осознает риски и его выбор осознан, добровольен и автономен. Таким образом, жесткие патерналистские действия захватывают автономию человека, либо ограничивая информацию, либо отвергая осознанный и добровольный выбор человека [39]., п. 233].
Сокращения
- CDPD:
-
Конвенция о правах инвалидов
- Домашний номер:
-
Принудительное амбулаторное лечение
- COVID-19:
-
Коронавирусная болезнь 2019
- ОКТЕТ:
-
Заказы на лечение по месту жительства для пациентов с психозом
Ссылки
- «>
-
Леппинг П., Пальмшерна Т., Равиш Б.Н. Патернализм против автономии. Мы лаем не по тому дереву? Бр Дж. Психиатрия. 2016;209: 95–6.
Артикул Google ученый
-
Ругкоса Дж., Бернс Т. Распоряжения о лечении по месту жительства: полезны ли они? BJPsych Adv. 2017;23:222–30.
Артикул Google ученый
-
Барнетт П., Мэтьюз Х., Ллойд-Эванс Б., Маккей Э., Пиллинг С., Джонсон С. Принудительное внебольничное лечение для сокращения повторной госпитализации и увеличения вовлеченности людей с психическими заболеваниями в общественную помощь: систематический обзор и мета- анализ. Ланцет Психиатрия. 2018;5:1013–22.
 https://doi.org/10.1016/S2215-0366(18)30382-1.
https://doi.org/10.1016/S2215-0366(18)30382-1. Артикул Google ученый
-
Данн М., Канвин К., Ругкоса Дж., Синклер Дж., Бернс Т. Эмпирический этический анализ распоряжений о лечении по месту жительства в службах охраны психического здоровья в Англии. Клинская этика. 2016;11:130–9.
Артикул Google ученый
-
Ругкоса Дж. Эффективность распоряжений о лечении по месту жительства: международное свидетельство. Can J Психиатрия. 2016;61:15–24. https://doi.org/10.1177/0706743715620415.
Артикул Google ученый
-
Мустафа Ф.А. Почему клиницисты до сих пор используют заказы на лечение по месту жительства. Acta Psychiatr Scand. 2015; 132:309–10. https://doi.org/10.1111/acps.12463.
Артикул Google ученый
«> -
Аппельбаум PS. Тщательно продумайте амбулаторное лечение. Психиатр Серв. 2001; 52: 347–50.
Артикул Google ученый
-
Newton-Howes G. Противостоят ли предписания о лечении по месту жительства в психиатрии принципам: соображения, отраженные через призму конвенции о правах людей с ограниченными возможностями. J Law, Медицинская этика. 2019;47:126–33.
Артикул Google ученый
-
Черчилль Р., Оуэн Г., Сингх С., Хотопф М. Международный опыт использования постановлений о лечении по месту жительства. 2007 г. http://psychrights.org/research/Digest/OutPtCmmtmnt/UKRptonCTO.
 pdf.
pdf. -
Dawson J. Сомнения в клинической эффективности распоряжений о лечении по месту жительства. Can J Психиатрия. 2016;61:4–6.
Артикул Google ученый
-
Генеральная Ассамблея ООН. Конвенция о правах инвалидов: резолюция, принятая генеральной ассамблеей. Организация Объединенных Наций. 2007 г.; январь: 2–29.
-
Шмуклер Г. «Дееспособность», «наилучшие интересы», «воля и предпочтения» и Конвенция ООН о правах инвалидов. Мировая психиатрия. 2019;18:34–41.
Артикул Google ученый
-
Spitale G. COVID-19 и этика карантина: уроки эпидемии ямской чумы. Med Heal Care Philos. 2020; 23: 603–9. https://doi.org/10.1007/s11019-020-09971-2.
Артикул Google ученый
-
Upshur R. Принципы обоснования вмешательства общественного здравоохранения.
 Может ли J Public Heal. 2002;93:101–3.
Может ли J Public Heal. 2002;93:101–3. Артикул Google ученый
-
Апшур Р. Этика карантина. Виртуальный наставник. 2003; 11: 393–5.
Google ученый
-
Алмейда Т., Молодинский А. Принудительная госпитализация и принудительное лечение в Португалии. BJPsych Int. 2016;13:17–9.
Артикул Google ученый
-
Мустафа Ф.А. Принудительное внебольничное лечение: вне рандомизированных контролируемых испытаний. Ланцет Психиатрия. 2018;5:949–50. https://doi.org/10.1016/S2215-0366(18)30420-6.
Артикул Google ученый
-
Munetz MR, Galon PA, Frese FJ. Этика обязательного внебольничного лечения. J Am Acad Закон о психиатрии. 2003; 31: 173–83.
Google ученый
«> -
Брофи Л., Коканович Р., Флор Дж., МакШерри Б., Херрман Х. Приказы о лечении по месту жительства и поддержка принятия решений. Фронтовая психиатрия. 2019;10:1–12.
Артикул Google ученый
-
Бернс Т., Ругкоса Дж., Молодинский А., Доусон Дж., Йелес К., Васкес-Монтес М. и др. Заказы на лечение по месту жительства для пациентов с психозом (OCTET): рандомизированное контролируемое исследование. Ланцет. 2013; 381:1627–33. https://doi.org/10.1016/S0140-6736(13)60107-5.
Артикул Google ученый
«> -
O’Reilly R, Vingilis E. Являются ли рандомизированные контрольные испытания лучшим методом оценки эффективности назначений на лечение по месту жительства? Adm Policy Ment Heal Ment Heal Serv Res. 2018;45:565–74. https://doi.org/10.1007/s10488-017-0845-7.
Артикул Google ученый
-
Ниммагадда С., Катон С., Ануноби К., Кроссли К., Глинн Дж., Бьюкен С. Почему принципизм ограничен в своей полезности в психиатрических учреждениях? Glob Bioeth Enq J. 2017; 4:4–9.
Артикул Google ученый
«> -
Целермайер Д., Нассар Д. COVID и эпоха чрезвычайных ситуаций О какой свободе идет речь? Демократическая теория. 2020;7:12–24.
Артикул Google ученый
-
Bauch CT, Anand M. Комментарий COVID-19: когда следует ввести карантин? Кто, скорее всего, заразится SARS-CoV-2? Ланцет Infect Dis. 2020;20:994–5. https://doi.org/10.1016/S1473-3099(20)30428-Х.
Артикул Google ученый
-
Блох С., Грин С.А. Этические рамки психиатрии. Бр Дж. Психиатрия. 2006; 188 ЯНВ: 7–12.
Артикул Google ученый
«> -
Милл Дж.С. На Свободе. Китченер: Книги Батоша; 2001. https://eet.pixel-online.org/files/etranslation/original/Mill, On Liberty.pdf.
-
Бриз Дж. Можно ли оправдать патернализм в охране психического здоровья? J Ад Нурс. 1998; 28: 260–5.
Артикул Google ученый
-
Малдер Р., Ньютон-Хаус Г., Койд Дж.В. Бесполезность предсказания риска в психиатрии. Бр Дж. Психиатрия. 2016; 209: 271–2.
Артикул Google ученый
-
Лардж М., Нильссен О. Ограничения и будущее оценки риска насилия. Мировая психиатрия. 2017;16:25–6.
Артикул Google ученый
«> -
Куинливан Л., Купер Дж., Михан Д., Лонгсон Д., Потокар Дж., Халм Т. и др. Прогностическая точность шкал риска после членовредительства: многоцентровое проспективное когортное исследование. Бр Дж. Психиатрия. 2017;210:429–36.
Артикул Google ученый
-
Coid JW, Yang M, Ullrich S, Zhang T, Sizmur S, Farrington D, et al. Большинство пунктов структурированных инструментов оценки риска не предсказывают насилие. J Судебная психиатрия Psychol. 2011; 22:3–21.
Артикул Google ученый
-
Бошан Т.Л., Чайлдресс Дж.Ф. Принципы биомедицинской этики. 8-е изд. Нью-Йорк: Издательство Оксфордского университета; 2019.

Google ученый
-
Кисимото Т., Агарвал В., Киши Т., Лейхт С., Кейн Дж. М., Коррелл CU. Профилактика рецидивов при шизофрении: систематический обзор и метаанализ антипсихотиков второго поколения в сравнении с нейролептиками первого поколения. Мол Психиатрия. 2013;18:53–66. https://doi.org/10.1038/mp.2011.143.
Артикул Google ученый
-
Godwin GM, Haddad PM, Ferrier IN, Aronson JK, Barnes T, Cipriani A, et al. Основанные на доказательствах рекомендации по лечению биполярного расстройства: пересмотренные рекомендации третьего издания Британской ассоциации психофармакологии. Дж Психофармакол. 2016;30:495–553. https://doi.org/10.1177/0269881116636545.
Артикул Google ученый
-
Кавальери П. Обзор: основы биоэтики. Межвидовое онлайн-исследование J Philos Anim.
 1994; 10: 139–45.
1994; 10: 139–45. Google ученый
-
Scholten M, Gather J. Неблагоприятные последствия статьи 12 Конвенции ООН о правах инвалидов для лиц с психическими расстройствами и альтернативный путь вперед. J Med Этика. 2018;44:226–33.
Google ученый
-
Шад МУ, Кешаван МС. Нейробиология дефицита понимания при шизофрении: исследование фМРТ. Шизофр Рез. 2015;165:220–6. https://doi.org/10.1016/j.schres.2015.04.021.
Артикул Google ученый
-
Маленький Джей Ди. При шизофрении отсутствие способностей и отсутствие понимания более полезно понимать как анозогнозию? Австралийская психиатрия. 2021;29: 346–8.
Артикул Google ученый
-
Ксавьер Р.М., Фордерштрассе А. Нейробиологические основы понимания шизофрении: систематический обзор.
 Нурс Рез. 2016;65
Нурс Рез. 2016;65 -
Гриссо Т., Аппельбаум П.С. Сравнение стандартов оценки способности пациентов принимать решения о лечении. Am J Психиатрия. 1995; 152:1033–1037.
Артикул Google ученый
-
Senior M, Fazel S, Tsiachristas A. Экономические последствия совершения насилия при тяжелых психических заболеваниях: ретроспективный анализ на основе распространенности в Англии и Уэльсе. Ланцет общественного исцеления. 2020;5:e99-106. https://doi.org/10.1016/S2468-2667(19)30245-2.
Артикул Google ученый
-
Лайт Э.М., Робертсон М.Д., Бойс П., Карни Т., Розен А., Клири М. и др. Как недостатки в системе охраны психического здоровья влияют на использование приказов о принудительном лечении по месту жительства. Aust Heal Rev. 2017; 41:351–6. https://doi.org/10.1071/Ah26074.
Артикул Google ученый
«>
Торникрофт Г., Танселла М. Балансирование психиатрической помощи на базе сообщества и в больнице. Мировая психиатрия. 2002; 1:84–90.
Google ученый
Сноу Н., Остин В.Дж. Приказы о лечении по месту жительства: этическое уравновешивание психического здоровья в сообществе. J Psychiatr Ment Health Nurs. 2009; 16: 177–86.
Артикул Google ученый
Simon J, Mayer S, Łaszewska A, Rugkåsa J, Yeeles K, Burns T, et al. Стоимость и влияние на качество жизни предписаний о лечении по месту жительства (CTO) для пациентов с психозом: экономическая оценка исследования OCTET. Soc Psychiatry Psychiatr Epidemiol. 2020 г. https://doi.org/10.1007/s00127-020-01919-4.
Артикул Google ученый
Vergunst F, Rugkåsa J, Koshiaris C, Simon J, Burns T. Заказы на лечение по месту жительства и социальные результаты для пациентов с психозом: 48-месячное последующее исследование. Soc Psychiatry Psychiatr Epidemiol. 2017;52:1375–84.
Артикул Google ученый
Ньютон-Хаус Г., Райан С.Дж. Использование внебольничных лечебных распоряжений у дееспособных пациентов не оправдано. Бр Дж. Психиатрия. 2017; 210:311–2.
Артикул Google ученый
Гильен JMB. Заказы на лечение по месту жительства: биоэтическая основа. Евро J Психиатрия. 2011;25:134–43.
Артикул Google ученый
Ryan C, Nielssen O, Paton M, Large M. Клинические решения в психиатрии не должны основываться на оценке риска. Австралийская психиатрия. 2010;18:398–403.
Артикул Google ученый
Норволл Р., Хем М.Х., Педерсен Р. Роль этики в снижении и повышении качества принуждения в психиатрической помощи. Форум HEC. 2017;29:59–74.
Артикул Google ученый
Скачать ссылки
Благодарности
Авторы хотели бы поблагодарить своих анонимных коллег за их обзоры и комментарии, которые значительно улучшили рукопись.
Финансирование
Эта статья не получала специального гранта от какого-либо финансирующего агентства в государственном, коммерческом или некоммерческом секторах.
Информация об авторе
Авторы и организации
-
Институт биоэтики, медицинский факультет, Университет Коимбры, Азинхага-де-Санта-Комба, Селас, 3000-548, Коимбра, Португалия
Сержиу М. Мартинью, Росарбара Санта Margarida Silvestre
-
Национальный институт судебной медицины и судебной медицины, Северное отделение, Порту, Португалия
Bárbara Santa-Rosa
-
Департамент репродуктивной медицины, больница Coimbra и университетский центр, Coimbra, Португалия
Margarid этот автор в PubMed Google Scholar
- Bárbara Santa-Rosa
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Академия
- Margarida Silvestre
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
Contributions
SMM придумал идею и написал первоначальный вариант статьи. BSR и MS провели критическую проверку. Все авторы предоставили письменные отзывы и сформировали окончательный вариант рукописи. Все авторы прочитали и одобрили окончательный вариант рукописи.
BSR и MS провели критическую проверку. Все авторы предоставили письменные отзывы и сформировали окончательный вариант рукописи. Все авторы прочитали и одобрили окончательный вариант рукописи.
Автор, ответственный за переписку
Соответствие Серхио М. Мартиньо.
Декларация этики
Одобрение этики и согласие на участие
Неприменимо.
Согласие на публикацию
Не применимо.
Конкурирующие интересы
SMM, BSR и MS заявляют об отсутствии конкурирующих интересов.
Дополнительная информация
Примечание издателя
Springer Nature остается нейтральной в отношении юрисдикционных претензий в опубликованных картах и институциональной принадлежности.
Права и разрешения
Открытый доступ Эта статья находится под лицензией Creative Commons Attribution 4.0 International License, которая разрешает использование, совместное использование, адаптацию, распространение и воспроизведение на любом носителе или в любом формате, при условии, что вы укажете соответствующую ссылку на оригинальный автор(ы) и источник, предоставьте ссылку на лицензию Creative Commons и укажите, были ли внесены изменения. Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons на статью, если иное не указано в кредитной строке материала. Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/. Отказ Creative Commons от права на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных.
Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons на статью, если иное не указано в кредитной строке материала. Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/. Отказ Creative Commons от права на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных.
Перепечатки и разрешения
Об этой статье
Этические размышления о недобровольном лечении: интервью со шведскими психиатрами | BMC Medical Ethics
- Исследовательская статья
- Открытый доступ
- Опубликовано:
- Манне Шёстранд 1 ,
- Ларс Сандман 2,3 ,
- Petter Karlsson 5 ,
- Gert Helgesson 5 ,
- Stefan Eriksson 4 &
- …
- Niklas Juth 5
BMC Медицинская этика том 16 , номер статьи: 37 (2015) Процитировать эту статью
-
10 тыс. обращений
-
18 цитирований
-
11 Альтметрический
-
Сведения о показателях
Abstract
Справочная информация
Принудительное лечение является ключевым вопросом медицинской этики. В этом исследовании этические вопросы, связанные с недобровольным психиатрическим лечением, исследуются посредством интервью со шведскими психиатрами.
В этом исследовании этические вопросы, связанные с недобровольным психиатрическим лечением, исследуются посредством интервью со шведскими психиатрами.
Методы
Были проведены подробные интервью с восемью шведскими психиатрами, основное внимание уделялось их опыту и взглядам на принудительное лечение. В связи с этим также обсуждались вопросы автономии пациентов. Интервью были проанализированы с использованием описательного качественного подхода.
Результаты
Ответы сосредоточены на двух основных аспектах принудительного лечения. Во-первых, размышления о том, когда и почему было правомерно принимать решение о недобровольном лечении в конкретном случае. Здесь обсуждались минусы и плюсы назначения принудительного лечения с особым акцентом на последствия предоставления лечения против воздерживается от заказа лечения. Во-вторых, также обсуждался ряд вопросов, касающихся исходных факторов, влияющих на решения в пользу или против принудительного лечения. К ним относятся вопросы, касающиеся шведского Закона об охране психического здоровья, организации здравоохранения и условий ухода.
К ним относятся вопросы, касающиеся шведского Закона об охране психического здоровья, организации здравоохранения и условий ухода.
Выводы
Принудительное лечение обычно рассматривалось как нежелательное исключение из стандартной помощи. Суждения респондентов о недобровольном лечении, как правило, соответствовали шведскому законодательству по этому вопросу. Однако также утверждалось, что закон оставляет место для индивидуальных суждений при принятии решений о недобровольном лечении. Большая часть рассуждений была сосредоточена на последствиях назначения принудительного лечения, когда риск причинения вреда терапевтическому альянсу сопоставлялся с предполагаемыми хорошими последствиями обеспечения того, чтобы пациенты получали необходимое лечение. Случаи, касающиеся суицидальных пациентов и пациентов с психотическими расстройствами, которые не осознавали свою потребность в уходе, обычно рассматривались как парадигмальные примеры оправданной принудительной помощи. Однако в отношении вопроса о самоубийстве существовала двойственность, поскольку также утверждалось, что риск самоубийства сам по себе может быть недостаточным для оправданной принудительной помощи. Кроме того, утверждалось, что организационные факторы иногда приводили к решениям о принудительном лечении, которых можно было бы избежать, если бы организация здравоохранения была более ориентирована на пациента.
Однако в отношении вопроса о самоубийстве существовала двойственность, поскольку также утверждалось, что риск самоубийства сам по себе может быть недостаточным для оправданной принудительной помощи. Кроме того, утверждалось, что организационные факторы иногда приводили к решениям о принудительном лечении, которых можно было бы избежать, если бы организация здравоохранения была более ориентирована на пациента.
Отчеты экспертной оценки
История вопроса
Оправдано ли лечение пациентов против их воли, и если да, то когда, это центральный вопрос медицинской этики и права. Уважение автономии является центральным принципом современной медицинской этики [1]. Распространенным утверждением является то, что уважение автономии в здравоохранении подразумевает, как минимум, что пациентов нельзя принуждать или манипулировать в отношении лечения, если они способны принимать самостоятельные решения в отношении ухода за собой и лечения [2]. В недавних биоэтических дебатах идея о том, что автономия является чем-то ценным, что следует защищать и поощрять, стала влиятельной [3]. Идея представляет особый интерес в контексте недобровольного психиатрического лечения, где можно утверждать, что недобровольное лечение может быть оправдано для восстановления автономии [4].
В недавних биоэтических дебатах идея о том, что автономия является чем-то ценным, что следует защищать и поощрять, стала влиятельной [3]. Идея представляет особый интерес в контексте недобровольного психиатрического лечения, где можно утверждать, что недобровольное лечение может быть оправдано для восстановления автономии [4].
Полная таблица
Законы о недобровольном лечении в психиатрии обычно требуют лечения психических расстройств, исходя из опасений, связанных с тяжестью состояния пациента, необходимостью лечения, и опасность для себя или других [5-7]. Отсутствие способности принимать решения, которая обычно определяется с точки зрения способностей к пониманию, оценке, рассуждению и общению [8], как правило, не считается необходимым критерием для принудительного психиатрического лечения [5–7]. Однако исследования показали, что и пациенты с серьезными психическими расстройствами могут обладать способностью принимать решения в соответствии со стандартными критериями [9]. –11].
–11].
В недавних биоэтических дебатах критикуются современные правовые стандарты и утверждается, что принудительное лечение оправдано только в тех случаях, когда пациенты неспособны к самостоятельному принятию решений [4, 12–14], и в первую очередь ради собственных нужд, а не ради защиты других от вреда [2, 12–15]. Обсуждается также использование предварительных указаний в психиатрии [16, 17]. Однако существуют спорные вопросы, касающиеся расширения таких директив, например, должны ли пациенты иметь право отказаться от лечения в будущем [18, 19].].
Эмпирический фон
Нет убедительных данных об эффективности принудительного лечения в отношении результатов лечения [20–23]. Количественные, а также качественные исследования отношения пациентов к принудительному лечению дают неоднозначные результаты. Хотя многие пациенты считают недобровольное лечение оправданным и необходимым, последующие исследования показывают, что значительное число пациентов не одобряют принудительное лечение, и сообщается о негативном опыте, связанном с ограничением свободы, а также нарушениями личной неприкосновенности. 24–30]. Также важно отметить, что формальный правовой статус не всегда соответствует тому, что пациенты воспринимают как принуждение; следовательно, пациенты могут сообщать о том, что к ним применялись принудительные меры, несмотря на то, что формально они находились на добровольном лечении [24, 31, 32].
24–30]. Также важно отметить, что формальный правовой статус не всегда соответствует тому, что пациенты воспринимают как принуждение; следовательно, пациенты могут сообщать о том, что к ним применялись принудительные меры, несмотря на то, что формально они находились на добровольном лечении [24, 31, 32].
При исследовании взглядов американских психиатров на недобровольное лечение респонденты назвали опасность для себя или других и серьезную инвалидность основными причинами недобровольного лечения [33]. Обзоры взглядов психиатров в Норвегии и Швеции показали аналогичные результаты [34, 35]. Недавнее качественное исследование в норвежских условиях показывает, что соображения, касающиеся пользы и защиты пациентов от вреда, были более важны для клиницистов, чем соображения о способности пациентов принимать самостоятельные решения о лечении. В исследовании также утверждается, что на решения клиницистов о принудительной госпитализации повлияли неправовые факторы, такие как потребности и отношение пациентов к лечению, ожидаемые последствия принудительной госпитализации, процедуры последующего наблюдения психиатрических служб и социальное положение пациентов. обстоятельства [36].
обстоятельства [36].
Настоящее исследование является вкладом в дискуссию об этике недобровольного лечения в психиатрии. В статье представлены результаты подробных интервью с восемью шведскими психиатрами, целью которых является изучение этических доводов психиатров в отношении недобровольного психиатрического лечения. Кроме того, в статье обсуждаются опыт и рассуждения психиатров в отношении современной биоэтической дискуссии о недобровольном лечении в психиатрии.
Закон Швеции о психическом здоровье
В Швеции пациенты имеют основное право отказаться от предлагаемого лечения и процедур. Однако право на отказ от ухода может быть ограничено при определенных условиях, особенно в случаях серьезных психических расстройств и некоторых инфекционных заболеваний [37, 38].
Шведский закон о недобровольном психиатрическом лечении определяет три необходимых условия для принудительной госпитализации и лечения: (1) у пациента серьезное психическое расстройство, (2) пациент остро нуждается в психиатрической помощи и (3) пациент отказывается такая забота или считается неспособным принять решение по этому вопросу [38]. Предварительное решение о принудительной госпитализации может принять любой лицензированный врач. Однако решение должно быть подтверждено специалистом в области психиатрии в течение 24 часов с момента поступления пациента в психиатрическую больницу. Решение должно быть рассмотрено судом, если этого требует пациент или если период принудительного лечения длится более четырех недель [38, 39].]. При недобровольной госпитализации больному не разрешается покидать палату без разрешения лечащего врача-психиатра, может быть назначено принудительное лечение (уколы), изоляция от других больных, физические ограничения (прикроватные ремни). В острых случаях решения о принудительном лечении и ограничениях (обычно в случаях сильного возбуждения) могут быть приняты сразу после первоначального решения о принудительной госпитализации. По отдельному решению суда принудительное лечение может быть продолжено в амбулаторных условиях после выписки из стационара.
Предварительное решение о принудительной госпитализации может принять любой лицензированный врач. Однако решение должно быть подтверждено специалистом в области психиатрии в течение 24 часов с момента поступления пациента в психиатрическую больницу. Решение должно быть рассмотрено судом, если этого требует пациент или если период принудительного лечения длится более четырех недель [38, 39].]. При недобровольной госпитализации больному не разрешается покидать палату без разрешения лечащего врача-психиатра, может быть назначено принудительное лечение (уколы), изоляция от других больных, физические ограничения (прикроватные ремни). В острых случаях решения о принудительном лечении и ограничениях (обычно в случаях сильного возбуждения) могут быть приняты сразу после первоначального решения о принудительной госпитализации. По отдельному решению суда принудительное лечение может быть продолжено в амбулаторных условиях после выписки из стационара.
Понятие «серьезное психическое расстройство» обычно относится к психотическим расстройствам, тяжелым депрессиям или маниакальным состояниям с психотическими симптомами. Однако закон не уточняет, какие расстройства могут быть включены. Следовательно, другие психические расстройства, например тяжелая депрессия или расстройство личности, могут быть классифицированы как серьезное психическое расстройство, если симптомы достаточно серьезные. Более того, закон не предписывает какого-либо особого генеза для того, чтобы расстройство было названо психическим — учитываются только явные симптомы. Второй критерий, «неотложная необходимость в психиатрической помощи», применяется к ситуациям, когда невыполнение лечения повлекло бы тяжелые последствия для пациента (или, в некоторых случаях, для третьих лиц). Это относится не только к опасным для жизни ситуациям или ситуациям, когда существует риск причинения телесных повреждений пациенту или другим лицам, но также может включать другие виды вреда, особенно ситуации, когда психическое состояние пациента будет ухудшаться без надлежащего лечения [39].]. Однако первый критерий можно интерпретировать в свете второго критерия.
Однако закон не уточняет, какие расстройства могут быть включены. Следовательно, другие психические расстройства, например тяжелая депрессия или расстройство личности, могут быть классифицированы как серьезное психическое расстройство, если симптомы достаточно серьезные. Более того, закон не предписывает какого-либо особого генеза для того, чтобы расстройство было названо психическим — учитываются только явные симптомы. Второй критерий, «неотложная необходимость в психиатрической помощи», применяется к ситуациям, когда невыполнение лечения повлекло бы тяжелые последствия для пациента (или, в некоторых случаях, для третьих лиц). Это относится не только к опасным для жизни ситуациям или ситуациям, когда существует риск причинения телесных повреждений пациенту или другим лицам, но также может включать другие виды вреда, особенно ситуации, когда психическое состояние пациента будет ухудшаться без надлежащего лечения [39].]. Однако первый критерий можно интерпретировать в свете второго критерия. Следовательно, если у пациента имеется психическое расстройство и, по оценке, он настоятельно нуждается в стационарном психиатрическом лечении, расстройство пациента, как правило, квалифицируется как серьезное.
Следовательно, если у пациента имеется психическое расстройство и, по оценке, он настоятельно нуждается в стационарном психиатрическом лечении, расстройство пациента, как правило, квалифицируется как серьезное.
Третье требование гласит, что в случаях, когда пациент соответствует двум первым вышеупомянутым критериям, но соглашается на лечение, принудительное лечение все же может быть назначено, если пациент считается неспособным принять решение о своем лечении. Однако отсутствие дееспособности не является обязательным требованием для принудительного лечения, и понятие дееспособности не определено в шведском законодательстве о здравоохранении.
Что касается соматической медицины, то нет закона, разрешающего принудительную госпитализацию или лечение, за исключением некоторых случаев инфекционных заболеваний [37]. Положения Национального совета по здравоохранению и социальному обеспечению требуют оценки способности принимать решения у пациентов, которые хотят отказаться от жизнеобеспечивающего лечения, но степень, в которой лечение может быть назначено против воли пациентов, не имеющих адекватных возможностей, неясна [40]. . Однако психиатрические пациенты с опасными для жизни соматическими состояниями могут лечиться в принудительном порядке по состоянию здоровья, если соблюдены требования, касающиеся принудительного психиатрического лечения [39].].
. Однако психиатрические пациенты с опасными для жизни соматическими состояниями могут лечиться в принудительном порядке по состоянию здоровья, если соблюдены требования, касающиеся принудительного психиатрического лечения [39].].
Методы
Респонденты
Респонденты набирались постоянно в ходе проекта с целью охватить взгляды и опыт психиатров с разным образованием и опытом (так называемая целевая выборка) [41]. Участники были идентифицированы благодаря их опыту и знаниям, отчасти благодаря ранее установленным связям с членами исследовательской группы и отчасти по цепочке направлений. Все респонденты на момент интервью работали в районе Большого Стокгольма, но некоторые из них ранее работали в других частях Швеции. Респондентам было от 30 до 68 лет. Пять респондентов были специалистами в области общей психиатрии, двое также были специалистами в области судебной психиатрии, а двое работали в области наркологической психиатрии. Трое респондентов были ординаторами общей психиатрии, в середине или в конце их ординатуры. Четверо респондентов были женщинами и четверо мужчинами.
Четверо респондентов были женщинами и четверо мужчинами.
Первоначальный запрос на участие был отправлен по электронной почте с информацией об исследовании, его цели и методах. Затем информация повторялась в письменной и устной форме в начале интервью. Все респонденты были проинформированы о том, что участие является добровольным и может быть отозвано в любое время без дополнительных объяснений. Все респонденты, с которыми мы установили контакт, решили принять участие, и никто из участников не отозвал свое согласие. Одно интервью пришлось отменить из-за сложностей с расписанием. Исследование было одобрено Советом по этике в Стокгольме (Dnr 2011/114-31).
Интервью
Интервью проводились на шведском языке и основывались на девяти основных открытых вопросах (см. Дополнительный файл 1) с возможностью уточнения дополнительных вопросов в зависимости от хода интервью. В центре внимания интервью были представления о способности пациентов принимать решения, их связь с психическими расстройствами, а также рассуждения и опыт относительно решений о принудительном лечении. Участникам было предложено использовать анонимные случаи из собственного клинического опыта для уточнения вопросов. Интервью длились около 1–1,5 часов и были записаны на цифровой диктофон и расшифрованы дословно. Количество интервью заранее не оговаривалось. Поскольку интервью были богаты данными, мы решили, что наша исследовательская цель была достигнута после восьми интервью. Результаты, касающиеся способности принимать решения, представлены в отдельной статье [42].
Участникам было предложено использовать анонимные случаи из собственного клинического опыта для уточнения вопросов. Интервью длились около 1–1,5 часов и были записаны на цифровой диктофон и расшифрованы дословно. Количество интервью заранее не оговаривалось. Поскольку интервью были богаты данными, мы решили, что наша исследовательская цель была достигнута после восьми интервью. Результаты, касающиеся способности принимать решения, представлены в отдельной статье [42].
Анализ данных
Восемь интервью были проанализированы с использованием описательного качественного анализа контента по Санделовски [43]. Анализ проводился индуктивно, без заранее заданных категорий. Первоначально текст перечитывался несколько раз, чтобы составить общее впечатление о содержании. Далее в тексте были выявлены смысловые единицы, словосочетания, выражающие мысли, относящиеся к общим вопросам исследования. Затем смысловые единицы, выражающие одну и ту же идею, были объединены в подкатегории, которые были организованы в категории [43–45]. Категории, касающиеся недобровольного лечения, были разделены на два раздела. В первом разделе, посвященном доводам в отношении принудительного лечения, приводятся аргументы за и против принудительного психиатрического лечения, представленные респондентами в связи с делами. Второй раздел категорий касается обстоятельств, при которых принимаются решения о принудительном психиатрическом лечении.
Категории, касающиеся недобровольного лечения, были разделены на два раздела. В первом разделе, посвященном доводам в отношении принудительного лечения, приводятся аргументы за и против принудительного психиатрического лечения, представленные респондентами в связи с делами. Второй раздел категорий касается обстоятельств, при которых принимаются решения о принудительном психиатрическом лечении.
Результаты
Плюсы и минусы принудительного лечения
В первом разделе представлены рассуждения респондентов относительно плюсов и минусов принудительного лечения (Таблица 1).
Удовлетворение потребностей пациентов в уходе
Наиболее важной причиной, указанной для назначения принудительного лечения, была предполагаемая потребность пациентов в уходе и лечении. Во-первых, это считалось необходимым в тех случаях, когда пациенты отказывались от помощи и существовал риск суицида. Во-вторых, принудительное лечение считалось оправданным в тех случаях, когда тяжелобольные отказывались от лечения, которое считалось необходимым для улучшения их состояния, как психического, так и соматического. В-третьих, защита от социального вреда также рассматривалась как уважительная причина для недобровольного лечения.
В-третьих, защита от социального вреда также рассматривалась как уважительная причина для недобровольного лечения.
Предотвращение суицида
Риск суицида обычно упоминался как основной фактор при принятии решения о принудительном лечении. Один из респондентов вспомнил случай, когда пациент со сложной биографией, но без установленного психиатрического диагноза, в письме своему консультанту угрожал самоубийством. Когда они встретились, пациент был спокоен и не проявлял каких-либо тяжелых психических симптомов.
И это был один из самых тяжелых случаев. Потому что здесь человек, который на первый взгляд кажется таким же, как все. Но тот, кого я знаю, имеет такое прошлое и в этом письме высказывал суицидальные мысли. […] После долгих раздумий я все-таки принял решение о принудительной госпитализации. Было тяжело, но с этим суицидальным делом …
-Специалист по психиатрии, женщина.
Другой респондент рассказал о случае, когда он уважал отказ пациента от лечения депрессии. На вопрос, что могло так изменить его мнение, что вместо этого он принял решение о госпитализации больного в принудительном порядке, он ответил:
На вопрос, что могло так изменить его мнение, что вместо этого он принял решение о госпитализации больного в принудительном порядке, он ответил:
Если бы она планировала попытку самоубийства позже на той же неделе, то я не мог бы ждать.
-ординатор по психиатрии, муж.
Предоставление необходимого психиатрического лечения
Другим типичным примером недобровольного лечения, которое считалось оправданным, был отказ пациентов от лечения, которое они считали необходимым. Типичный пример касается пациентов с психотическими расстройствами.
Есть много людей, в чьих квартирах может быть полный беспорядок и все в беспорядке, но которых вы не считаете психически неуравновешенными. Но если у вас есть пациент с хроническим психозом в такой ситуации, то это признак того, что все довольно серьезно. Он больше не может управлять своей повседневной жизнью, и это признак того, что он нуждается в уходе.
-Специалист по психиатрии, муж.
Один респондент утверждал, что иногда необходимо проводить лечение принудительно, чтобы показать пациентам, что их состояние можно улучшить с помощью лекарств.
И вы видите, что вам нужно лечиться, хотя бы для того, чтобы показать, что вы можете остановить это. Что, по крайней мере, вы приложите какое-то усилие, чтобы человек не потерял всю свою жизнь.
-Специалист по психиатрии, жен.
Обеспечение лечения соматических заболеваний
Еще одной упомянутой причиной была необходимость лечения соматических заболеваний. Здесь утверждалось, что пациенты с психическими расстройствами, которые неправильно справляются со своим соматическим расстройством, могут быть принудительно госпитализированы для лечения своих соматических расстройств.
Тогда, если он [пациент] имеет серьезное психическое расстройство и не понимает серьезности своего соматического состояния, я думаю, что вы имеете право нарушить его автономию.
-Специалист по психиатрии, муж.
Однако это было сочтено спорным и, в соответствии с законом, обычно рассматривалось как оправданное только в тяжелых случаях.
Но я также понимаю, что… ну… что вы на тонком льду, и ну именно… Где провести черту? Должны ли вы, например, быть в состоянии лечить высокое кровяное давление принудительно? И это то, что я, возможно, не счел бы правильным .
-ординатор по психиатрии, жен.
Защита пациентов от социального вреда
Другим примером, упомянутым в интервью, была защита пациентов с острыми психическими расстройствами от социального вреда, такого как разрушенные отношения или финансовые проблемы. Типичный случай касается пациентов с маниакальными эпизодами.
Совершенно верно, в маниакальном эпизоде… Да, да. Чтобы защитить их от самих себя. […] Я не нахожу это очень сложным, потому что они могут так много испортить себе и своим близким.
-ординатор по психиатрии, жен.
Поощрение автономии
Другой категорией причин для принятия принудительного лечения была мотивация поощрения автономии пациента. Примеры касаются восстановления автономной способности пациента, поощрения обоснованных решений и действий в соответствии с тем, что предполагалось как истинная воля пациента.
Восстановление автономной способности
Как это ни парадоксально, автономия упоминалась как возможное оправдание принудительного лечения. Этот вопрос поднимался при различных обстоятельствах, основной причиной которых было лечение психотических эпизодов, которые считались вредными для автономии.
… ну, вы действительно могли бы возразить, что иногда, когда вы принимаете решения о принудительном лечении, в конце концов речь идет о восстановлении автономии пациента.
-Специалист в области психиатрии, муж.
В частности, упоминалось улучшение способности принимать решения:
Но тогда решение состоит в том, чтобы лечить психическое расстройство, чтобы они могли понять, в чем заключаются их наилучшие интересы. Или оптимизировать их способность принимать решения, чтобы они могли принять решение.
Или оптимизировать их способность принимать решения, чтобы они могли принять решение.
-ординатор по психиатрии, жен.
Поощрение хорошо обоснованных решений
Проблемы, связанные с автономией, также упоминались в связи с предотвращением импульсивных действий пациентов, которые могут нанести ущерб обоснованным долгосрочным целям.
Это могло быть связано со временем. Для важного решения, такого как самоубийство или что-то в этом роде, чтобы вы могли принять это решение после дополнительных размышлений.
— Клинический психиатр, мужчина.
Уважение предполагаемой воли пациента
Несколько респондентов высказали мысль о том, что согласие на лечение может презюмироваться, несмотря на отказ пациента. Одна из идей заключалась в том, что даже если пациент может отказаться от лечения, этот отказ не будет отражать «истинную» волю пациента, , то есть то, что пациент предпочел бы, если бы не страдал.
Это может быть что угодно от больного психозом, который имеет совершенно другое мировосприятие и в данный момент не хочет лекарства. Однако я знаю, что когда ему станет лучше, он этого захочет, потому что хочет выздороветь и выбраться из этого.
-Специалист по психиатрии, жен.
Один респондент выразил это с точки зрения того, чего хотел бы пациент, если бы он обладал адекватными когнитивными способностями.
Нет, я действую в соответствии с тем, что, по моему мнению, хотел бы [пациент], если бы у него было время и интеллектуальные и эмоциональные способности для размышлений о своей ситуации. Предполагаемое согласие.
-Специалист по психиатрии, муж.
Защита интересов третьих лиц
Третьей категорией причин являются причины, связанные с интересами третьих лиц. Это включало как предотвращение опасности для окружающих (помимо больного), так и снятие ответственности с родственников.
Предотвращение причинения вреда другим
Одним из аспектов, затронутых некоторыми респондентами, была опасность причинения вреда другим, что считалось основной причиной принятия решений в пользу недобровольного лечения. Все приведенные примеры относились к пациентам с психотическими симптомами. Один респондент рассказал о пациентке с психозом, которая пыталась поджечь свою квартиру.
Она не пускает медперсонал и не пускает социальных работников. И, возможно, ей нужно другое жилье, как мне кажется, чтобы минимизировать риск рецидива такого рода серьезной преступности и опасности для окружающих.
-Специалист по психиатрии, жен.
Освобождение родственников от ответственности
Один из респондентов назвал интересы родственников пациентов важным фактором при принятии решения о принудительном лечении. Он утверждал, что на родственников не следует возлагать ответственность за уход за тяжелобольными или склонными к суициду пациентами, поскольку они будут возлагать на себя большую вину, если пациент причинит себе вред.
Если вы так беспокоитесь о пациенте. И думать, что она суицидальна или… психопатка, так что она не знает, что делает. Тогда… тогда было бы этически не оправдано возлагать эту [ответственность] на родственников.
-ординатор по психиатрии, муж.
Причины против принудительного лечения
Был описан ряд ситуаций, когда одна или несколько из вышеупомянутых причин для назначения принудительного лечения присутствовали, но когда противоположные причины все же могли заставить психиатра воздержаться от принятия решения в пользу принудительной госпитализации.
Принудительное лечение как нежелательное исключение
Одно общее утверждение заключалось в том, что принудительное лечение проблематично и представляет собой нежелательное исключение из стандартной помощи.
Лечение против воли пациента… Я имею в виду, что это следует рассматривать как настоящее исключение.
-ординатор по психиатрии, муж.
Как избежать подрыва доверия
Главной причиной отказа от принудительного лечения, как правило, был риск причинения вреда союзу пациента и врача и потери доверия пациентов к психиатрическим службам в случае принятия решения о принудительном лечении. Это было указано в качестве причины не назначать принудительное лечение, в том числе в ситуациях, когда соблюдаются юридические критерии.
… в долгосрочной перспективе будет лучший союз, она сохранит свое доверие к психиатрической помощи, которая является единственным учреждением в обществе, которое [сможет] помочь ей, если у нее серьезное расстройство настроения.
-ординатор по психиатрии, мужчина.
Предотвращение прямого вреда от принуждения
Причины против принудительного лечения часто описывались с точки зрения вреда или негативных результатов лечения. Вред может быть непосредственно связан с ограничением свободы пациента или с физическим принуждением, которое может быть связано с ним.
Я бы не сказал, что проблема принудительного лечения — это что-то абстрактное. Это то, что это может быть так жестоко.
-Специалист по психиатрии, муж.
Посягательство на свободу пациентов рассматривалось как прямой вред, которого следует по возможности избегать.
Для кого-то действительно может быть травматично находиться… 24 часа… в [психиатрическом] отделении, когда он этого не хочет.
-Специалист по психиатрии, жен.
Уважение самоопределения в определенных пределах
Как уже отмечалось, автономия использовалась в качестве причины для принудительной госпитализации и лечения. Однако в дискуссиях о недобровольном лечении уважение к самоопределению также упоминалось как причина отказа от назначения принудительного лечения, когда пациенты отказывались от него. Уважение к самоопределению обычно было позицией по умолчанию в тех случаях, когда непосредственный риск причинения вреда считался низким. Один респондент рассказал о случае пациента с биполярным расстройством, который после маниакального эпизода отказался от лечения литием.
Один респондент рассказал о случае пациента с биполярным расстройством, который после маниакального эпизода отказался от лечения литием.
И это так расстраивает, потому что ты знаешь, что он, вероятно, поступил бы намного лучше, но он отказывается. И поэтому мы много говорили об этом, и […] У него были на это свои причины. И кого я должен знать лучше, чем он?
-Резидент в психиатрии, женщина
Однако было признано, что в случае ухудшения состояния (принудительное) лечение по-прежнему возможно. Другая респондентка рассказала о случае, когда суд консультировал ее как эксперта. У пациента было диагностировано биполярное расстройство и он находился в маниакальном состоянии, однако респондент не согласился с оценкой лечащего психиатра.
Тогда было бы лучше [больному] самому принимать эти решения, чтобы он мог взять на себя последствия, а не обвинять нас в том, что мы его заперли и остановили… Я думаю, ему нужно было почувствовать, что он может взять на себя ответственность.
— Специалист в области психиатрии, жен.
Принятие возможности рационального самоубийства
Как уже отмечалось, предотвращение самоубийств упоминалось как основная причина принудительного психиатрического лечения. Однако также утверждалось, что не все возможные случаи самоубийства следует рассматривать как случаи оказания психиатрической помощи. На прямой вопрос респонденты согласились с тем, что могут иметь место так называемые «рациональные самоубийства», хотя были разные утверждения относительно того, насколько они распространены. Такие самоубийства часто описывались как средство бегства от соматических состояний.
Я думаю, что это могло быть связано с соматическими заболеваниями. Там, где вы можете страдать, вы испытываете ужасную боль; вы видите, что ваш уровень функционирования ухудшается. И у тебя нет другого выхода.
— Специалист в области психиатрии, женщина
Однако также утверждалось, что психиатрам следует проявлять осторожность.
Я думаю, что если вы как психиатр или врач должны судить о наличии рациональных причин, то вы вляпались во что-то довольно опасное и трудное для стороннего наблюдателя.
-Специалист по психиатрии, муж.
Один респондент конкретно заявил о праве пациентов психиатрических больниц принимать решения о том, когда и как покончить с собой. Ответчик выдвинул этот аргумент в связи со случаем, когда пациент с психическим расстройством и изнурительным и болезненным физическим состоянием собирался уехать за границу, чтобы совершить самоубийство с помощью врача.
И в этих дискуссиях люди колебались, разрешать ли пациентам с серьезными психическими расстройствами принимать решения по этому поводу. И я не думаю, что это должно быть препятствием, скорее это должно быть правом.
-Специалист по психиатрии, женский .
Обстоятельства, влияющие на решение о принудительном лечении
Второй раздел категорий касается обстоятельств, при которых принимаются решения о принудительном психиатрическом лечении.
Социальные обстоятельства пациента
Утверждалось, что социальные обстоятельства пациента, т.е. социальная сеть и экономическая ситуация также могли повлиять на то, считалась ли принудительная госпитализация необходимой.
Я, например, считаю, что [недобровольная госпитализация] чаще встречается у людей, у которых не так много ресурсов и… родственников, которые о них заботятся….
-ординатор по психиатрии, муж.
Юридическое влияние
Связь между этикой и законом описывалась двояко. Закон заложил основу для этических дискуссий, и респонденты часто хвалили его; однако это также рассматривалось психиатрами как нечто открытое для интерпретаций.
Юридические требования
Несколько респондентов признали, что закон сильно повлиял на их этические соображения. В основном закон был воспринят как похвальный, но некоторые респонденты также критически относились к этическим вопросам, которые часто рассматривались как чисто юридические вопросы.
Так легко спутать этику и закон. Когда ты так много работаешь с ним. Привыкаешь… мыслить по закону.
-ординатор по психиатрии, муж.
Толкование закона
Однако респонденты также признали, что закон сам по себе не очень ясен и что в большинстве ситуаций он оставляет место для личных суждений и выбора между различными альтернативами.
Как я уже говорил: сначала подумай с этической точки зрения: стоит ли пытаться спасти ее? И если вы решите, что попытаетесь, то вам придется использовать закон так, как вы можете.
-ординатор по психиатрии, муж.
Другой респондент аналогичным образом утверждал, что возможность принудительной госпитализации пациента зависит от того, как врач решил представить симптомы пациента в приказе о принудительном лечении. В случае, обсуждаемом респондентом, респондент полагал, что существует риск того, что пациентка причинит себе вред, если ее не госпитализируют. Однако больной не согласился остаться в палате.
Однако больной не согласился остаться в палате.
А я думаю, что первый критерий не очень удовлетворил. Что есть серьезное психическое расстройство. […] Но в любом случае я решил заказать принудительное лечение. Я думал, что в любом случае смогу выполнить критерий.
-ординатор по психиатрии, муж.
Возможность неформального принуждения
В некоторых случаях пациент отказывался или не хотел принимать помощь, но формальное решение о принудительном лечении считалось нецелесообразным или невозможным. Здесь существовала «серая зона» между убеждением и манипуляцией, которую можно было использовать, чтобы заставить пациента согласиться на лечение, и это функционировало как альтернатива формальному принуждению.
Ограничение возможностей
Один респондент утверждал, что, особенно в соматической помощи, одним из способов добиться этого было ограничение информации об альтернативах.
Вы не создаете столько альтернатив для пациента. [Вы говорите] «Это… мы должны дать вам это». Вы ведете себя так, что у пациента нет альтернативы .
[Вы говорите] «Это… мы должны дать вам это». Вы ведете себя так, что у пациента нет альтернативы .
-Специалист по психиатрии, муж.
Использование закона для принуждения пациента к «добровольному» лечению
Другим способом заставить пациента подчиниться было просто ввести возможность принудительного лечения. Один респондент привел пример того, как это можно сделать:
Может быть, можно сказать так: у меня… Я беспокоюсь за вас, и поэтому я думаю, не назначить ли вам принудительное лечение, если вы не согласны на госпитализацию добровольно.
-Специалист по психиатрии, жен.
Недостатки медицинской помощи
По словам респондентов, функционирование системы здравоохранения также влияет на принятие решений о принудительном лечении. Здесь утверждалось, что были приняты решения о принудительном лечении, которых можно было бы избежать в более хорошо функционирующей организации здравоохранения.
Неадекватная среда ухода
Утверждалось, что атмосфера в больничной палате влияет на поведение пациентов и на то, как с ними обращаются. Это включало такие особенности, как присутствие других пациентов, страдающих расстройством, отношение и поведение персонала, а также то, были ли пациенты знакомы с персоналом раньше.
Я думаю, что простое обращение в психиатрическое отделение скорой помощи создает ряд стимулов для принудительных мер, которых не было бы в более спокойной и дружелюбной обстановке, где больные знают персонал.
-Специалист по психиатрии, муж.
Также утверждалось, что потребность в принудительных вмешательствах варьировалась от одной палаты к другой, в зависимости от персонала и их подхода к пациентам.
Например, количество принудительных мер варьируется в зависимости от того, какая медсестра там работает. А это зависит от… того, как вы относитесь к пациентам.
-ординатор по психиатрии, муж.
Недостаточные ресурсы
Когда врачи не могли записать пациентов на прием для повторных посещений, более вероятными считались принудительные меры.
И тогда создается впечатление, что вы используете принудительное лечение, чтобы… убедиться, что пациент получает соответствующее последующее наблюдение.
-ординатор по психиатрии, муж.
Обсуждение
В соответствии со шведским законодательством респонденты обычно считали принудительное лечение оправданным в случаях, когда у пациента было серьезное психическое расстройство и он отказывался от лечения, или когда существовал прямой риск членовредительства. Часто упоминаемой причиной против принудительного лечения был риск нарушения отношений между врачом и пациентом и подрыва доверия к психиатрическим службам. Таким образом, большая часть рассуждений была основана на предположениях и размышлениях о последствиях, когда врач стремился принять решение, которое, по его мнению, принесло пользу пациенту как в краткосрочной, так и в долгосрочной перспективе. Однако в ходе интервью было выражено общее ощущение, что принудительное лечение само по себе проблематично и его следует избегать. Это понятие часто подразумевалось в рассуждениях и редко выражалось в стольких словах.
Однако в ходе интервью было выражено общее ощущение, что принудительное лечение само по себе проблематично и его следует избегать. Это понятие часто подразумевалось в рассуждениях и редко выражалось в стольких словах.
Самоубийство и самоопределение
Когда дело дошло до реальных описанных случаев, суицидальные наклонности, возможно, были наиболее важной причиной, упомянутой для оправдания принудительного лечения. Однако респонденты в целом согласились с тем, что самоубийства могут быть рациональными и не обязательно следствием психических расстройств, но не согласились с тем, насколько распространены такие самоубийства. Один утверждал, что такие случаи, хотя и теоретически возможны, не имеют клинического значения, в то время как другой респондент утверждал, что регулярно сталкивался с такими пациентами, работая психиатром по связям в больнице общего профиля. Часто приводимый пример того, что можно назвать «рациональным самоубийством», касается случаев, связанных с соматическими расстройствами или людьми в конце жизни, которые сильно страдали и которым не было возможности помочь. Таким образом, рациональность самоубийств в первую очередь обсуждалась с точки зрения того, когда обстоятельства и последствия сделали бы для людей рациональным покончить с собой, а не с точки зрения автономии или способности принимать решения [46].
Таким образом, рациональность самоубийств в первую очередь обсуждалась с точки зрения того, когда обстоятельства и последствия сделали бы для людей рациональным покончить с собой, а не с точки зрения автономии или способности принимать решения [46].
Один из респондентов заявил, что пациенты должны иметь право покончить с собой, в том числе право на помощь в самоубийстве, и что это право должно распространяться и на пациентов, страдающих психическими расстройствами. Другой респондент утверждал, что, хотя рациональные самоубийства существуют, психиатры должны сохранять осторожность в отношении этой концепции и воздерживаться от объявления любого конкретного случая самоубийства или суицидальных мыслей рациональными. Таким образом, хотя эти респонденты разделяли основные фактические предположения о существовании рациональных самоубийств, их заявления подчеркивают нормативную разницу в том, как здравоохранение должно поступать с такими случаями.
Соображения автономии
Вопросы, касающиеся автономии пациента, использовались в качестве причины как за, так и против принудительного лечения. Восстановление автономии у неавтономных пациентов считалось целью лечения, особенно в случаях психоза. Уважение к личным решениям считалось причиной отказа от принудительного лечения, в основном в случаях соматических расстройств. В целом, забота об автономии пациента была больше сосредоточена на идее автономии как на ценности, которую следует продвигать или восстанавливать, чем как на праве на уважение чьих-либо решений [3]. Часто предполагалось, что пациенты, нуждающиеся в принудительном лечении, также неспособны принимать решения [42]. Однако отсутствие способности принимать решения не рассматривалось как важный критерий оправданности принудительного лечения. Таким образом, можно утверждать, что основными этическими принципами, лежащими в основе рассуждений респондентов, являются поощрение добра (или благодеяния) и предотвращение вреда, а не уважение автономии. Это также согласуется с выводами Feiring и Ugstad [36].
Восстановление автономии у неавтономных пациентов считалось целью лечения, особенно в случаях психоза. Уважение к личным решениям считалось причиной отказа от принудительного лечения, в основном в случаях соматических расстройств. В целом, забота об автономии пациента была больше сосредоточена на идее автономии как на ценности, которую следует продвигать или восстанавливать, чем как на праве на уважение чьих-либо решений [3]. Часто предполагалось, что пациенты, нуждающиеся в принудительном лечении, также неспособны принимать решения [42]. Однако отсутствие способности принимать решения не рассматривалось как важный критерий оправданности принудительного лечения. Таким образом, можно утверждать, что основными этическими принципами, лежащими в основе рассуждений респондентов, являются поощрение добра (или благодеяния) и предотвращение вреда, а не уважение автономии. Это также согласуется с выводами Feiring и Ugstad [36].
Одно интересное направление мысли, представленное некоторыми респондентами, заключается в том, что лечение является чем-то, на что пациент гипотетически или в идеале согласился бы. В недавнем исследовании пациентов психиатрических стационаров большинство пациентов, восстановивших дееспособность после лечения, ретроспективно одобряли решения о лечении, принятые от их имени, когда они были недееспособны [47]. Таким образом, можно утверждать, что даже если пациент в текущих обстоятельствах отказывается от лечения, его «истинное» ( т. е. психически здоровое или способное принимать решения) «я» согласится на это. Эта идея связана с продолжающейся дискуссией о роли аутентичности в личной автономии. В ходе биоэтических дебатов утверждалось, что медицинский персонал может обоснованно отменять решения, которые недостаточно аутентичны, чтобы защитить подлинные или лежащие в основе истинные интересы пациента [3, 48]. В тех случаях, когда пациент не способен принять решение, полезной стратегией может быть попытка определить вариант, который лучше всего соответствует идеалам и желаниям пациента, когда он способен принимать решения. Однако совсем другое дело утверждать, что в остальном компетентный пациент недостаточно автономен из-за отсутствия аутентичности.
В недавнем исследовании пациентов психиатрических стационаров большинство пациентов, восстановивших дееспособность после лечения, ретроспективно одобряли решения о лечении, принятые от их имени, когда они были недееспособны [47]. Таким образом, можно утверждать, что даже если пациент в текущих обстоятельствах отказывается от лечения, его «истинное» ( т. е. психически здоровое или способное принимать решения) «я» согласится на это. Эта идея связана с продолжающейся дискуссией о роли аутентичности в личной автономии. В ходе биоэтических дебатов утверждалось, что медицинский персонал может обоснованно отменять решения, которые недостаточно аутентичны, чтобы защитить подлинные или лежащие в основе истинные интересы пациента [3, 48]. В тех случаях, когда пациент не способен принять решение, полезной стратегией может быть попытка определить вариант, который лучше всего соответствует идеалам и желаниям пациента, когда он способен принимать решения. Однако совсем другое дело утверждать, что в остальном компетентный пациент недостаточно автономен из-за отсутствия аутентичности. Как утверждалось в другом месте, понятие аутентичности, как известно, трудно определить так, чтобы оно было нормативно разумным и применимым в клинических условиях [48]. Одна из проблем заключается в том, что более или менее всегда можно утверждать, что пациент принял бы другое решение, если бы просто обстоятельства были другими или если бы он не был болен. Однако если бы любое, казалось бы, неосмотрительное решение можно было бы назвать недостоверным и, следовательно, недействительным, то принцип уважения автономии потерял бы нормативную силу [2, 48].
Как утверждалось в другом месте, понятие аутентичности, как известно, трудно определить так, чтобы оно было нормативно разумным и применимым в клинических условиях [48]. Одна из проблем заключается в том, что более или менее всегда можно утверждать, что пациент принял бы другое решение, если бы просто обстоятельства были другими или если бы он не был болен. Однако если бы любое, казалось бы, неосмотрительное решение можно было бы назвать недостоверным и, следовательно, недействительным, то принцип уважения автономии потерял бы нормативную силу [2, 48].
Право и этика
Иногда описывалось противоречие между тем, что врачи считают правильным, и требованиями закона. Однако обычно утверждалось, что есть место для различных интерпретаций закона и что суждения отдельных врачей играли важную роль в том, когда и почему принимались решения о принудительном лечении. Более того, несколько респондентов рассказали о ситуациях, когда границы между добровольным и недобровольным лечением стирались. Некоторые признали, что манипулирование может быть оправдано, если считается, что лечение отвечает наилучшим интересам пациента, а принудительное лечение нецелесообразно. Это обнаруживает двусмысленность: с одной стороны, было очевидно, что собственные этические рассуждения респондентов тесно связаны со шведским законодательством, но, с другой стороны, было общепризнано, что закон оставляет место для интерпретации и личного суждения. При этом закон иногда использовался, чтобы заставить пациентов согласиться на лечение добровольно, используя скрытую угрозу принудительного лечения, если пациент не будет подчиняться. Возможными причинами этого могут быть то, что недобровольная госпитализация в психиатрическую больницу воспринимается как более стигматизирующая, чем добровольная госпитализация, или то, что закон может применяться не во всех обстоятельствах. Однако, даже если врачи могут воспринимать такое неявное принуждение как меньшее нарушение свободы пациента, чем формальное решение о недобровольной госпитализации, оно может быть столь же проблематичным с точки зрения автономии или даже более, поскольку пациент не в полной мере информированы об условиях, лежащих в основе их приема.
Некоторые признали, что манипулирование может быть оправдано, если считается, что лечение отвечает наилучшим интересам пациента, а принудительное лечение нецелесообразно. Это обнаруживает двусмысленность: с одной стороны, было очевидно, что собственные этические рассуждения респондентов тесно связаны со шведским законодательством, но, с другой стороны, было общепризнано, что закон оставляет место для интерпретации и личного суждения. При этом закон иногда использовался, чтобы заставить пациентов согласиться на лечение добровольно, используя скрытую угрозу принудительного лечения, если пациент не будет подчиняться. Возможными причинами этого могут быть то, что недобровольная госпитализация в психиатрическую больницу воспринимается как более стигматизирующая, чем добровольная госпитализация, или то, что закон может применяться не во всех обстоятельствах. Однако, даже если врачи могут воспринимать такое неявное принуждение как меньшее нарушение свободы пациента, чем формальное решение о недобровольной госпитализации, оно может быть столь же проблематичным с точки зрения автономии или даже более, поскольку пациент не в полной мере информированы об условиях, лежащих в основе их приема.
Институциональные факторы
Многие респонденты назвали организационные факторы важными для того, когда и как принимались решения об обязательном уходе. Эти факторы интересны тем, что составляют основу, в которой принимаются решения, и во многих отношениях находятся вне прямого контроля врачей.
Предполагалось, что отсутствие у пациентов социальной поддержки повышает вероятность принятия решения о принудительном лечении. Одним из факторов, который не упоминался в интервью, но упоминался в исследовании Фейринга и Угстада, было наличие детей в доме пациента. Это было упомянуто в качестве причины для принудительного лечения в норвежском исследовании [36], и это также согласуется с личным опытом авторов этой статьи, что это может играть роль в решениях о принудительном лечении также в шведских психиатрических учреждениях.
Примечательно, что некоторые респонденты утверждали, что неадекватная организация здравоохранения и условия ухода могут сделать необходимым принятие решений о принудительном лечении. Таким образом, утверждалось, что могут быть ситуации, когда обстоятельства вынуждают добросовестного врача принимать решение, ведущее к принудительному лечению, когда этого можно было бы избежать в условиях лучшего ухода и в организациях с лучшими процедурами последующего наблюдения. Как утверждалось в другом месте, вопросы, касающиеся организации здравоохранения и межличностного отношения, во многих случаях переплетаются [49].].
Таким образом, утверждалось, что могут быть ситуации, когда обстоятельства вынуждают добросовестного врача принимать решение, ведущее к принудительному лечению, когда этого можно было бы избежать в условиях лучшего ухода и в организациях с лучшими процедурами последующего наблюдения. Как утверждалось в другом месте, вопросы, касающиеся организации здравоохранения и межличностного отношения, во многих случаях переплетаются [49].].
Если недобровольное лечение используется как средство для прикрытия недостатков стандартной психиатрической помощи, необходимо поднять вопрос о том, как улучшить стандартную помощь. Организационные недостатки можно решать как на уровне отдельных больничных организаций, так и в более широком политическом контексте. Вопрос о том, насколько плохо межличностное обращение влияет на пациентов, может решаться в рамках отдельной организации здравоохранения, а также в рамках профессиональной подготовки. Дальнейшие исследования по этому поводу были бы ценными.
Ограничения
Число респондентов в этом исследовании относительно невелико, а темы сложны, поэтому возможно, что большее количество интервью позволит получить дополнительные и более подробные данные. Однако полученные данные были богатыми и детализированными, а последние два интервью в основном подтвердили результаты шести других интервью, что говорит о том, что наше решение остановиться на восьми интервью не было преждевременным. Также интересно отметить сходство между нашими выводами и результатами ранее цитируемого исследования Фейринга и Угстада [36].
Однако полученные данные были богатыми и детализированными, а последние два интервью в основном подтвердили результаты шести других интервью, что говорит о том, что наше решение остановиться на восьми интервью не было преждевременным. Также интересно отметить сходство между нашими выводами и результатами ранее цитируемого исследования Фейринга и Угстада [36].
Необходимо помнить о характере обсуждаемых вопросов: вопросы об использовании принуждения, принятии клинических решений и суждений являются деликатными, и респонденты могут корректировать свои ответы в соответствии с тем, что они считают правильными с этической или юридической точек зрения. Также важно отметить, что качественный дизайн не позволяет проверять гипотезы на обобщенном уровне. Таким образом, невозможно сказать, являются ли опыт и точки зрения опрошенных психиатров репрезентативными для шведских психиатров в целом.
Выводы
В ходе интервью обсуждались этические аспекты принудительного лечения в связи с вопросами автономии и способности пациентов принимать решения. Суждения респондентов о недобровольном лечении, как правило, соответствовали шведскому законодательству по этому вопросу. Однако также утверждалось, что закон оставляет место для индивидуальных суждений при принятии решений о недобровольном лечении и что неформальное принуждение иногда используется в качестве альтернативы формальному решению о недобровольном лечении. Большая часть рассуждений была сосредоточена на последствиях назначения принудительного лечения, когда риск причинения вреда терапевтическому альянсу сопоставлялся с предполагаемыми хорошими последствиями обеспечения того, чтобы пациенты получали необходимую помощь. Дела, касающиеся суицидальных пациентов и пациентов с психотическими расстройствами, которые не осознавали свою потребность в уходе, обычно рассматривались как парадигмальные примеры оправданного недобровольного лечения. Однако существовала двойственность в отношении вопроса предотвращения самоубийств, поскольку также утверждалось, что риск самоубийства сам по себе недостаточен для оправданной принудительной помощи из-за возможности рациональных самоубийств.
Суждения респондентов о недобровольном лечении, как правило, соответствовали шведскому законодательству по этому вопросу. Однако также утверждалось, что закон оставляет место для индивидуальных суждений при принятии решений о недобровольном лечении и что неформальное принуждение иногда используется в качестве альтернативы формальному решению о недобровольном лечении. Большая часть рассуждений была сосредоточена на последствиях назначения принудительного лечения, когда риск причинения вреда терапевтическому альянсу сопоставлялся с предполагаемыми хорошими последствиями обеспечения того, чтобы пациенты получали необходимую помощь. Дела, касающиеся суицидальных пациентов и пациентов с психотическими расстройствами, которые не осознавали свою потребность в уходе, обычно рассматривались как парадигмальные примеры оправданного недобровольного лечения. Однако существовала двойственность в отношении вопроса предотвращения самоубийств, поскольку также утверждалось, что риск самоубийства сам по себе недостаточен для оправданной принудительной помощи из-за возможности рациональных самоубийств. Тем не менее, некоторые респонденты утверждали, что эта возможность не имеет клинического значения и ее следует игнорировать в реальной практике. Уважение автономии редко прямо упоминалось в терминах права пациентов на отказ от лечения. Однако автономия иногда рассматривалась как причина для недобровольного лечения, чтобы способствовать автономии или облегчить самостоятельное принятие решений. Респонденты также подняли вопросы, связанные с организацией здравоохранения и условиями ухода, и утверждалось, что некоторых решений о принудительном лечении можно было бы избежать, если бы организация здравоохранения была более ориентирована на пациента.
Тем не менее, некоторые респонденты утверждали, что эта возможность не имеет клинического значения и ее следует игнорировать в реальной практике. Уважение автономии редко прямо упоминалось в терминах права пациентов на отказ от лечения. Однако автономия иногда рассматривалась как причина для недобровольного лечения, чтобы способствовать автономии или облегчить самостоятельное принятие решений. Респонденты также подняли вопросы, связанные с организацией здравоохранения и условиями ухода, и утверждалось, что некоторых решений о принудительном лечении можно было бы избежать, если бы организация здравоохранения была более ориентирована на пациента.
Ссылки
-
Бошан Т.Л., Чайлдресс Дж.Ф. Принципы биомедицинской этики. 6-е изд. Нью-Йорк: Издательство Оксфордского университета; 2001.
-
Tännsjö T. Принудительный уход: этика выбора в области здравоохранения и медицины. Лондон, Нью-Йорк: Рутледж; 1999.

Google ученый
-
Шёстранд М., Эрикссон С., Ют Н., Хельгессон Г. Патернализм во имя автономии. J Мед Филос. 2013;38(6):710–24.
Артикул Google ученый
-
Мэтьюз Э. Автономия и психиатрический пациент. J Appl Philos. 2000;17(1):59–70.
Артикул Google ученый
-
Цинклер М., Прибе С. Задержание душевнобольных в Европе – обзор. Acta Psychiatr Scand. 2002;106(1):3–8.
Артикул Google ученый
-
Теста М, Западная СГ. Гражданские обязательства в США. Психиатрия. 2010;7(10):30–40.
Google ученый
-
Fistein EC, Holland AJ, Clare IC, Gunn MJ. Сравнение законодательства в области психического здоровья в различных юрисдикциях Содружества.
 Международная юридическая психиатрия. 2009;32(3):147–55.
Международная юридическая психиатрия. 2009;32(3):147–55. Артикул Google ученый
-
Appelbaum PS, Grisso T. Оценка способности пациентов дать согласие на лечение. N Engl J Med. 1988;319(25):1635–8.
Артикул Google ученый
-
Оуэн Г.С., Шмуклер Г., Ричардсон Г., Дэвид А.С., Раймонт В., Фрейенхаген Ф. и др. Способность принимать решения о лечении в психиатрических и медицинских стационарах: перекрестное, сравнительное исследование. Бр Дж. Психиатрия. 2013;203(6):461–7.
Артикул Google ученый
-
Оуэн Г.С., Ричардсон Г., Дэвид А.С., Шмуклер Г., Хейворд П., Хотопф М. Умственная способность принимать решения о лечении у людей, госпитализированных в психиатрические больницы: перекрестное исследование. БМЖ. 2008; 337: а448.
Артикул Google ученый
«> -
Доусон Дж., Шмуклер Г. Сочетание законодательства о психическом здоровье и недееспособности. Br J Psychiatry J Ment Sci. 2006; 188: 504–9..
Артикул Google ученый
-
Каллаган С., Райан С., Керридж И. Риск самоубийства не является достаточным основанием для принудительного лечения психических заболеваний. Международная юридическая психиатрия. 2013;36(5–6):374–85.
Артикул Google ученый
-
Doyal L, Sheather J. Законодательство в области психического здоровья должно уважать способность принимать решения.
 БМЖ. 2005;331(7530):1467–9.
БМЖ. 2005;331(7530):1467–9. Артикул Google ученый
-
Large MM, Ryan CJ, Nielssen OB, Hayes RA. Опасность опасности: почему мы должны убрать критерий опасности из наших действий по охране психического здоровья. J Med Этика. 2008;34(12):877–81.
Артикул Google ученый
-
Widdershoven G, Berghmans R. Предварительные указания в области психиатрической помощи: описательный подход. J Med Этика. 2001;27(2):92–7.
Артикул Google ученый
-
Кемп К., Зелле Х., Бонни Р.Дж. Внедрение предварительных указаний в рутинную помощь лицам с серьезными психическими заболеваниями: проблемы реализации. Психиатр Серв. 2015;66(1):10–4.
Артикул Google ученый
-
Аппельбаум PS.
 Комментарий: предварительные психиатрические распоряжения на перепутье – когда можно отменить ПАД? J Am Acad Закон о психиатрии. 2006;34(3):395–7.
Комментарий: предварительные психиатрические распоряжения на перепутье – когда можно отменить ПАД? J Am Acad Закон о психиатрии. 2006;34(3):395–7. Google ученый
-
Аппельбаум PS. Право и психиатрия: предварительные психиатрические распоряжения и лечение преданных пациентов. Психиатр Серв. 2004;55(7):751–2. 7.
Артикул Google ученый
-
Кьеллин Л., Валлстен Т. Накопленное принуждение и краткосрочный результат стационарной психиатрической помощи. BMC Психиатр. 2010;10:53.
Артикул Google ученый
-
Katsakou C, Priebe S. Результаты принудительной госпитализации – обзор. Acta Psychiatr Scand. 2006;114(4):232–41.
Артикул Google ученый
-
Kallert TW, Katsakou C, Adamowski T, Dembinskas A, Fiorillo A, Kjellin L, et al.
 Принудительная госпитализация и изменение симптомов — проспективное обсервационное многоцентровое исследование. ПЛОС ОДИН. 2011;6(11), e28191.
Принудительная госпитализация и изменение симптомов — проспективное обсервационное многоцентровое исследование. ПЛОС ОДИН. 2011;6(11), e28191. Артикул Google ученый
-
Якобсен ТБ. Принудительное лечение в Европе: разные страны, разные практики. Курр Опин Психиатрия. 2012;25(4):307–10.
Артикул Google ученый
-
Кьеллин Л., Андерссон К., Бартольдсон Э., Кандефьорд И.Л., Холмстром Х., Якобссон Л. и др. Принуждение в психиатрической помощи – опыт пациентов и их родственников из четырех шведских психиатрических служб. Норд Дж. Психиатрия. 2004;58(2):153–9.
Артикул Google ученый
-
Tan JO, Stewart A, Fitzpatrick R, Hope T. Отношение пациентов с нервной анорексией к принудительному лечению и принуждению. Международная юридическая психиатрия.
 2010;33(1):13–9.
2010;33(1):13–9. Артикул Google ученый
-
Прибе С., Кацаку С., Глокнер М., Дембинскас А., Фиорилло А., Карастергиу А. и др. Мнения пациентов о принудительной госпитализации через 1 и 3 месяца: проспективное исследование в 11 европейских странах. Бр Дж. Психиатрия. 2010;196(3):179–85.
Артикул Google ученый
-
Прибе С., Катсаку С., Амос Т., Лиз М., Моррис Р., Роуз Д. и др. Мнения пациентов и повторные госпитализации через 1 год после принудительной госпитализации. Br J Psychiatry J Ment Sci. 2009;194(1):49–54.
Артикул Google ученый
-
Katsakou C, Rose D, Amos T, Bowers L, McCabe R, Oliver D, et al. Мнения психиатрических пациентов о том, почему их принудительная госпитализация была правильной или неправильной: качественное исследование.
 Soc Psychiatry Psychiatr Epidemiol. 2012;47(7):1169–79.
Soc Psychiatry Psychiatr Epidemiol. 2012;47(7):1169–79. Артикул Google ученый
-
Katsakou C, Bowers L, Amos T, Morriss R, Rose D, Wykes T, et al. Принуждение и удовлетворенность лечением среди недобровольных пациентов. Психиатр Серв. 2010;61(3):286–92.
Артикул Google ученый
-
Йоханссон И.М., Лундман Б. Опыт пациентов с недобровольной психиатрической помощью: хорошие возможности и большие потери. J Psychiatr Ment Health Nurs. 2002;9(6): 639–47.
Артикул Google ученый
-
Bindman J, Reid Y, Szmukler G, Tiller J, Thornicroft G, Leese M. Восприятие принуждения при поступлении в психиатрическую больницу и последующее наблюдение — когортное исследование. Soc Psychiatry Psychiatr Epidemiol. 2005;40(2):160–6.
Артикул Google ученый
«> -
Брукс Р.А. Убеждения и желания американских психиатров в отношении оснований для недобровольной гражданской ответственности. Международная юридическая психиатрия. 2006;29(1):13–21.
Артикул Google ученый
-
Дизет Р.Р., Богвальд К.П., Хогленд П.А. Отношение заинтересованных сторон к обязательной психиатрической помощи в Норвегии. Международная юридическая психиатрия. 2011;34(1):1–6.
Артикул Google ученый
-
Куллгрен Г., Якобссон Л., Лайное Н., Кон Р., Левав И. Практика и отношение шведских психиатров к этике принудительного лечения. Медицинское право.
 1997;16(3):499–507.
1997;16(3):499–507. Google ученый
-
Feiring E, Ugstad KN. Интерпретации правовых критериев принудительной госпитализации в психиатрические учреждения: качественный анализ. BMC Health Serv Res. 2014;14:500.
Артикул Google ученый
-
SFS 2004. 168 Smittskyddslag. Стокгольм: Министерство здравоохранения и социальных дел; 2004:168.
-
SFS 1991. 1128 Lag om Psykiatrisk Tvångsvård. Стокгольм: Министерство здравоохранения и социальных дел; 1991:1128.
-
SOSFS 2008:18 Socialstyrelsens foröreskrifter och allmänna råd om psykiatrisk tvångsvård och rättspsykiatrisk vård. Национальный совет здравоохранения и социального обеспечения: Стокгольм; 2008:18.
-
SOSFS 2011. 7 Socialstyrelsens foröreskrifter och allmänna råd livsuppehållande behandling.
 Национальный совет здравоохранения и социального обеспечения: Стокгольм; 2011:7.
Национальный совет здравоохранения и социального обеспечения: Стокгольм; 2011:7. -
Тэнси О, острый. Отслеживание процесса и интервьюирование элиты: пример маловероятностной выборки. PS: Политическая наука Политика. 2007;40(04):765–72.
Google ученый
-
Шёстранд М., Карлссон П., Сэндман Л., Хельгессон Г., Эрикссон С., Ют Н. Представления о способности принимать решения в психиатрии: интервью со шведскими психиатрами. 2015 г.; doi10.1186/s12910-015-0026-8.
-
Санделовски М. Что случилось с качественным описанием? Рес Нурс Здоровье. 2000;23(4):334–40.
Артикул Google ученый
-
Малтеруд К. Качественные исследования: стандарты, проблемы и рекомендации. Ланцет. 2001;358(9280):483–8.
Артикул Google ученый
«> -
Werth JL Jr, Cobia DC. Эмпирически обоснованные критерии рационального самоубийства: опрос психотерапевтов. Поведение суицидальной угрозы жизни. 1995;25(2):231–40.
-
Оуэн Г.С., Дэвид А.С., Хейворд П., Ричардсон Г., Шмуклер Г., Хотопф М. Ретроспективные взгляды на возвращение психиатрических стационарных пациентов. Бр Дж. Психиатрия. 2009;195(5):403–7.
Артикул Google ученый
-
Шёстранд М., Ют Н. Аутентичность и психическое расстройство: имеет ли значение автономия личных предпочтений? Философия Медицинского Здравоохранения. 2014;17(1):115–22.
Артикул Google ученый
«>
Лапид М.И., Румманс Т.А., Пул К.Л., Панкратц В.С., Маурер М.С., Расмуссен К.Г. и др. Способность принимать решения у пациентов с тяжелой депрессией, нуждающихся в электросудорожной терапии. ЭКСТ. 2003;19(2):67–72.
Артикул Google ученый
О’Донохью Б., Рош Э., Шеннон С., Лайн Дж., Мэдиган К., Фини Л. Воспринимаемое принуждение при добровольной госпитализации. Психиатрия рез. 2014;215(1):120–6.
Артикул Google ученый
Гранехейм У. Х., Лундман Б. Качественный контент-анализ в исследованиях сестринского дела: концепции, процедуры и меры для достижения достоверности. Медсестра образования сегодня. 2004;24(2):105–12.
Артикул Google ученый
Wessel M, Lynöe N, Juth N, Helgesson G. Плохие яблоки или испорченные бочки? Качественное изучение негативного опыта встреч в здравоохранении. Клинская этика. 2014;9(2–3):77–86.
Артикул Google ученый
Скачать ссылки
Благодарности
Финансовая поддержка от Шведского исследовательского совета (437-2014-299), Шведского исследовательского совета и Шведского исследовательского совета по вопросам здоровья, трудовой жизни и социального обеспечения (2014-4024), а также Шведское медицинское общество выражает благодарность. Спонсоры не играли никакой роли в разработке исследования, сборе и анализе данных, подготовке рукописи или в решении представить рукопись для публикации.
Авторы хотели бы поблагодарить участников исследования, которые щедро посвятили свое время и поделились мыслями и опытом, чтобы внести свой вклад в это исследование.
Наконец, ценные комментарии от двух рецензентов выражают признательность.
Информация об авторе
Авторы и организации
-
Стокгольмский центр этики здравоохранения, Департамент обучения, информатики, менеджмента и этики, Каролинский институт, Стокгольм, Швеция, и Центр биоэтики, Гарвардская медицинская школа, Бостон, Массачусетс, США
Manne Sjöstrand
-
Академия ухода, трудовой жизни и социального обеспечения, Университетский колледж Бурос, Бурос, Швеция 9Тел. Uppsala, Sweden
Stefan Eriksson
-
Стокгольмский центр медицинской этики, Департамент обучения, информатики, менеджмента и этики, Каролинский институт, Стокгольм, Швеция
Петтер Карлссон, Герт Хельгессон и Никлас Ют
Авторы
- Манне Шёстранд
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Lars Sandman
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Petter Karlsson
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Академия
- Gert Helgesson
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Stefan Eriksson
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Niklas Juth
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
Автор, ответственный за переписку
Манне Шёстранд.
Дополнительная информация
Конкурирующие интересы
Авторы заявляют об отсутствии конкурирующих интересов.
Вклад авторов
MS, GH, NJ и SE спланировали и разработали исследование. М.С. и П.К. провели интервью. Все авторы принимали участие в анализе и интерпретации материала. М.С. составил рукопись. Все авторы были вовлечены в критический пересмотр рукописи на предмет важного интеллектуального содержания. Все авторы прочитали и одобрили окончательный вариант.
Информация об авторах
MS, резидент психиатрии в Стокгольме, Швеция, исследователь медицинской этики в Каролинском институте Стокгольма и Центре биоэтики Гарвардской медицинской школы. Его исследования сосредоточены на этических проблемах в психиатрии, особенно на вопросах, касающихся автономии пациентов. Л.С. — профессор этики ухода в Университете Бурос и Университете Линчёпинга, Швеция. В центре его исследований находится организационная этика, и он опубликовал множество публикаций по этике установления приоритетов и этике совместного принятия решений с использованием как нормативных, так и качественных эмпирических методов. П.К. — врач с опытом работы в области гериатрической медицины и кандидат медицинских наук в области медицинской этики в Каролинском институте. В центре его исследований находится психиатрическая этика, особенно этика предотвращения самоубийств. GH — профессор медицинской этики в Каролинском институте. Он опубликовал много статей об автономии и информированном согласии, в частности, в отношении медицинских исследований. СЭ является адъюнкт-профессором исследовательской этики в Университете Упсалы, старшим преподавателем Центра исследовательской этики и биоэтики, а также редактором веб-сайта Шведского исследовательского совета CODEX. Его исследовательские интересы включают автономию и информированное согласие, исследования двойного назначения, регулирование исследований и этику публикаций. Н.Дж. — адъюнкт-профессор медицинской этики в Каролинском институте, Швеция. Его исследования сосредоточены на этике и биоэтике, генетике и пересечении политической философии и медицинской этики, напр.
П.К. — врач с опытом работы в области гериатрической медицины и кандидат медицинских наук в области медицинской этики в Каролинском институте. В центре его исследований находится психиатрическая этика, особенно этика предотвращения самоубийств. GH — профессор медицинской этики в Каролинском институте. Он опубликовал много статей об автономии и информированном согласии, в частности, в отношении медицинских исследований. СЭ является адъюнкт-профессором исследовательской этики в Университете Упсалы, старшим преподавателем Центра исследовательской этики и биоэтики, а также редактором веб-сайта Шведского исследовательского совета CODEX. Его исследовательские интересы включают автономию и информированное согласие, исследования двойного назначения, регулирование исследований и этику публикаций. Н.Дж. — адъюнкт-профессор медицинской этики в Каролинском институте, Швеция. Его исследования сосредоточены на этике и биоэтике, генетике и пересечении политической философии и медицинской этики, напр. автономия и справедливость в здравоохранении.
автономия и справедливость в здравоохранении.
Дополнительный файл
Дополнительный файл 1:
Путеводитель по интервью.
Права и разрешения
Эта статья опубликована по лицензии компании BioMed Central Ltd. Это статья с открытым доступом, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License (http://creativecommons.org/licenses/by/4.0), который разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии надлежащего указания оригинальной работы. Отказ от права Creative Commons на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если не указано иное.
Перепечатки и разрешения
Об этой статье
Вмешательства по сокращению числа принудительных госпитализаций в психиатрические учреждения: систематический обзор и метаанализ | Совместное принятие решений и общение | JAMA Психиатрия
Абстрактный
Важность
Принудительная госпитализация, определяемая как госпитализация против воли пациента (в соответствии с местными судебными процедурами), оказывает сильное влияние на психиатрических больных. В ряде западных стран число таких госпитализаций имеет тенденцию к росту. Его сокращение необходимо срочно.
В ряде западных стран число таких госпитализаций имеет тенденцию к росту. Его сокращение необходимо срочно.
Цель Установить, какие вмешательства эффективно сокращают принудительную госпитализацию взрослых психиатрических больных в амбулаторных условиях.
Источники данных Был проведен систематический компьютеризированный поиск литературы с использованием EMBASE, MEDLINE, Web of Science, PsycINFO, CINAHL, PubMed (еще не проиндексированных для MEDLINE), Cochrane Central и Google Scholar. Поиск проводился во всех базах данных с момента их создания до 30 апреля 2015 г.
Выборка для исследования
Рандомизированные клинические испытания (РКИ), в которых изучались любые вмешательства, направленные на снижение показателей принудительной госпитализации взрослых психиатрических пациентов (возрастной диапазон от 18 до 65 лет) в амбулаторных условиях, соответствовали требованиям. Право на участие было независимо оценено двумя из нас.
Извлечение и синтез данных Двое из нас независимо извлекли соответствующие данные. Для оценки риска предвзятости использовался инструмент Кокрановского сотрудничества. Общее снижение риска (оценка случайных эффектов) рассчитывалось в следующих 4 подгруппах вмешательств: предварительные заявления, заказы на лечение по месту жительства, усиление соблюдения режима лечения и интегрированное лечение.
Основные результаты и меры Относительный риск (ОР) рассчитывали на основании числа пациентов, госпитализированных в принудительном порядке.
Результаты
Наш метаанализ включал 13 РКИ с участием 2970 пациентов с психическими расстройствами. Мета-анализ РКИ по предварительным заявлениям показал значительное 23% (ОР, 0,77; 95% ДИ, 0,60-0,98; I 2 = 2,2%) (n = 1102) снижение риска при принудительной госпитализации. Напротив, РКИ по распоряжениям о лечении по месту жительства (RR, 0,95; 95% ДИ, 0,81-1,10; I 2 = 0,0%) (n = 742), повышение комплаентности (ОР, 0,52; 95% ДИ, 0,11-2,37; I 2 = 55,7%) (n 50=55,7%) (ОР, 0,71; 95% ДИ, 0,49–1,02; I 2 = 49,0%) (n = 876) не показали значительного снижения риска при принудительной госпитализации.
Выводы и актуальность Мета-анализ РКИ по предварительным заявлениям показал статистически значимое и клинически значимое снижение на 23% случаев принудительной госпитализации взрослых пациентов с психическими расстройствами, в то время как мета-анализ РКИ по распоряжениям о лечении по месту жительства, повышению комплаентности и интегрированному лечению не показал никаких доказательств. такого сокращения. На сегодняшний день только 13 РКИ использовали принудительную госпитализацию в качестве основного или вторичного критерия исхода. Это свидетельствует о необходимости дополнительных исследований в этой области.
Введение
По различным причинам следует по возможности предотвращать принудительную госпитализацию психически больных. Принудительная госпитализация оказывает сильное воздействие на пациентов и их родственников и может быть травмирующим. 1 Европейское многоцентровое исследование 2 показало, что от 30% до 50% пациентов, которые были госпитализированы в принудительном порядке, подвергаются принудительным вмешательствам, таким как принудительное лечение, изоляция и ограничение свободы. Хотя точное определение принудительной госпитализации может различаться в разных странах в зависимости от судебного контекста, принудительная госпитализация всегда является госпитализацией против воли пациента (в соответствии с местными судебными процедурами). Принудительная госпитализация также противоречит принципам автономии, совместного принятия решений и ухода, ориентированного на выздоровление. 3 ,4 Боязнь принуждения может удерживать пациентов от лечения. 5 Однако последствия принудительной госпитализации не являются исключительно негативными: они также связаны с улучшением психосоциального функционирования и повышением мотивации к лечению. 6 В случаях серьезной опасности для себя или окружающих, вызванной психическим заболеванием, принудительная госпитализация обычно рассматривается как оправданная и необходимая. 7
Хотя точное определение принудительной госпитализации может различаться в разных странах в зависимости от судебного контекста, принудительная госпитализация всегда является госпитализацией против воли пациента (в соответствии с местными судебными процедурами). Принудительная госпитализация также противоречит принципам автономии, совместного принятия решений и ухода, ориентированного на выздоровление. 3 ,4 Боязнь принуждения может удерживать пациентов от лечения. 5 Однако последствия принудительной госпитализации не являются исключительно негативными: они также связаны с улучшением психосоциального функционирования и повышением мотивации к лечению. 6 В случаях серьезной опасности для себя или окружающих, вызванной психическим заболеванием, принудительная госпитализация обычно рассматривается как оправданная и необходимая. 7
Показатели обязательной госпитализации в странах Европейского союза варьируются от 6 на 100 000 в Португалии до чуть более 200 на 100 000 в Финляндии, 8 , но важно понимать, что различия в законах, правилах и услугах по охране психического здоровья затрудняют прямое сравнение между странами. Хотя последние данные по большинству стран недоступны, ставки в некоторых европейских странах имеют тенденцию к росту, хотя и по неизвестным причинам. В Англии, где, как и во многих других странах, многие пациенты были переведены из крупных лечебных учреждений в общину, сокращение числа коек для душевнобольных сопровождалось ростом числа принудительных госпитализаций. 11
Хотя последние данные по большинству стран недоступны, ставки в некоторых европейских странах имеют тенденцию к росту, хотя и по неизвестным причинам. В Англии, где, как и во многих других странах, многие пациенты были переведены из крупных лечебных учреждений в общину, сокращение числа коек для душевнобольных сопровождалось ростом числа принудительных госпитализаций. 11
В западных обществах терпимость психиатрических пациентов к девиантному поведению в сообществе, по-видимому, снижается, параллельно с усилением внимания к автономии и правам пациентов и к строго определенным и регулируемым принудительным мерам. 12 Недавно Конвенция Организации Объединенных Наций о правах инвалидов заявила, что «наличие инвалидности ни в коем случае не является основанием для лишения свободы», 13 (стр. 245) , и утверждалось, что лечение, независимо от того, страдает ли пациент психическим или соматическим заболеванием, будет разрешено только в том случае, если способность человека принимать решения в отношении конкретного решения о лечении нарушена. 13 Срочно необходимы меры, предотвращающие принудительную госпитализацию пациентов.
13 Срочно необходимы меры, предотвращающие принудительную госпитализацию пациентов.
Цели
Это исследование представляло собой систематический обзор и метаанализ. Мы стремились установить, какие вмешательства эффективно сокращают принудительную госпитализацию взрослых психиатрических пациентов в амбулаторных (т.е. во всех нестационарных) условиях.
Коробка Раздел Ref ID
Ключевые точки
-
Вопрос Какие вмешательства эффективно сокращают принудительную госпитализацию взрослых психиатрических пациентов?
-
Результаты В этом систематическом обзоре и метаанализе 13 РКИ, охватывающих 2970 пациентов с психическими расстройствами, предварительные заявления (например, предварительные указания и планы действий в кризисных ситуациях) показали значительное снижение риска принудительной госпитализации на 23%. Напротив, нет никаких доказательств того, что предписания о лечении по месту жительства, усиление соблюдения требований и комплексное лечение снижают количество принудительных госпитализаций.

-
Значение При оказании психиатрической помощи пациентам, которые подвергаются наибольшему риску принудительной госпитализации, следует применять предварительные заявления.
Методы
Критерии приемлемости
Исследования считались приемлемыми, если они были рандомизированными клиническими испытаниями (РКИ), в которых изучались вмешательства любого рода, направленные на снижение частоты принудительной госпитализации взрослых психиатрических пациентов (возрастной диапазон 18–65 лет) в амбулаторных условиях. Любые нестационарные услуги считались амбулаторными. Исследование считалось приемлемым только в том случае, если оно включало обязательный допуск, определенный, как указано выше, в качестве первичного или вторичного критерия результата. Мы решили включить все статьи с четкими заявлениями об обязательном приеме (или связанных условиях) в качестве показателей результатов. Статьи, в которых изучается принудительная госпитализация как вмешательство или любое вмешательство во время госпитализации, не допускаются. Поиск литературы проводился с момента создания баз данных до 30 апреля 2015 г.
Статьи, в которых изучается принудительная госпитализация как вмешательство или любое вмешательство во время госпитализации, не допускаются. Поиск литературы проводился с момента создания баз данных до 30 апреля 2015 г.
Источники информации
Двое из нас (M.H.J. и специалист по биомедицинской информации В.Б.) разработали и провели компьютеризированный поиск литературы. Последний раз поиск обновлялся 30 апреля 2015 г. Поиск проводился в следующих базах данных: EMBASE (через embase.com), MEDLINE (через Ovid), Web of Science, PsycINFO (через OvidSP), CINAHL (через EBSCOhost) и Cochrane Central. (через Уайли). Дополнительные статьи были извлечены из PubMed путем выбора только тех статей, которые еще не были проиндексированы MEDLINE, и на основе первых 300 ссылок из Google Scholar. В дополнение к словам в заголовке и аннотации для EMBASE, MEDLINE, PsycINFO и CINAHL мы использовали термины тезауруса, когда они были доступны. Просматривая списки ссылок на ключевые статьи и обзорные статьи, связанные с нашей темой, мы также проверили записи, которые могли отсутствовать.
Поиск
Стратегия поиска включала следующие 2 ключевых элемента: (1) принудительная госпитализация и связанные термины (такие как принудительная госпитализация и т. д.) и (2) измеряемые результаты, такие как сокращение , профилактика , скорость или продолжительность . Полные стратегии поиска для всех баз данных доступны в электронном приложении в Дополнении.
Выбор исследования
Для управления записями использовался программный пакет (EndNote, версия X6; Thomson Reuters). 14 После дедупликации и исключения записей без аннотаций один из нас (M.H.J.) проверил оставшиеся записи на приемлемость на основе названия и аннотации. Затем независимо друг от друга двое из нас (M.H.J. и M.O.) оценили полные тексты оставшихся записей на соответствие требованиям. После обсуждения группа всех авторов приняла окончательные решения по разногласиям между этими независимыми авторами.
Процесс сбора данных
Сбор данных и отчетность в соответствии с рекомендациями по предпочтительным элементам отчетности для систематических обзоров и метаанализов. 15 ,16 Используя форму извлечения данных, двое из нас (M.H.J. и A.M.K.) независимо друг от друга извлекли данные. Различия в извлеченных данных обсуждались группой всех авторов. Из-за неубедительной информации мы связались с авторами 4 статей, чтобы проверить, действительно ли заявленные допуски были обязательными. С другими авторами связались, поскольку по одному исследованию было опубликовано несколько статей. Мы также получили дополнительные данные из базы данных одного РКИ, доступного для двоих из нас (AMK и CLM), которыми было проведено и опубликовано рассматриваемое РКИ.
Элементы данных
Все включенные в исследование статьи были исследованы и проверены на предмет следующего: страна происхождения, критерии включения, тип вмешательства и условия контроля, риск систематической ошибки и продолжительность наблюдения. В качестве показателей исхода мы извлекли количество пациентов, которые были госпитализированы в принудительном порядке, а также размер выборки в экспериментальной и контрольной группах сразу после рандомизации. Точно так же мы извлекли данные о количестве принудительных госпитализаций и о количестве пациентов, как сообщают авторы.
В качестве показателей исхода мы извлекли количество пациентов, которые были госпитализированы в принудительном порядке, а также размер выборки в экспериментальной и контрольной группах сразу после рандомизации. Точно так же мы извлекли данные о количестве принудительных госпитализаций и о количестве пациентов, как сообщают авторы.
Риск систематической ошибки в отдельных исследованиях
На основе инструмента Cochrane Collaboration для оценки риска систематической ошибки 17 двое из нас (M.H.J. и A.M.K.) независимо оценивали риск систематической ошибки во всех подходящих исследованиях. Были оценены следующие 6 критериев качества: (1) генерация случайной последовательности, (2) сокрытие последовательности распределения, (3) маскирование участников и персонала, (4) маскирование оценки результатов, (5) неполные данные о результатах и (6) выборочная отчетность.
Суммарные меры
Включенные нами РКИ описывали различные типы вмешательств, которые мы разделили на 4 подгруппы, каждая из которых состояла из сопоставимых вмешательств. В этих группах мы провели метаанализ, вычислив относительный риск (ОР) для оценки эффекта вмешательства. Поскольку количество госпитализаций могло быть смещено из-за различных отклонений (например, пациентов с большим количеством госпитализаций в течение периода наблюдения [так называемый феномен вращающейся двери]), RR рассчитывался на основе числа пациентов, у которых было были приняты в обязательном порядке (числитель) и размера выборки сразу после рандомизации (знаменатель). Таким образом, мы оценили размеры эффекта исследований строго на основе намерения лечить.
В этих группах мы провели метаанализ, вычислив относительный риск (ОР) для оценки эффекта вмешательства. Поскольку количество госпитализаций могло быть смещено из-за различных отклонений (например, пациентов с большим количеством госпитализаций в течение периода наблюдения [так называемый феномен вращающейся двери]), RR рассчитывался на основе числа пациентов, у которых было были приняты в обязательном порядке (числитель) и размера выборки сразу после рандомизации (знаменатель). Таким образом, мы оценили размеры эффекта исследований строго на основе намерения лечить.
Синтез результатов
Что касается основного анализа, мы использовали оценку случайных эффектов и 95% ДИ для расчета общего эффекта для всех 4 подгрупп вмешательств. Тест Cochrane Q использовался для проверки того, была ли гетерогенность в объединенных исследованиях больше, чем можно было ожидать случайно. Мы использовали анализ случайных эффектов, потому что при наличии существенной неоднородности такой анализ дает более надежную оценку общего уровня госпитализации, чем анализ фиксированных эффектов.
Что касается анализа чувствительности, ассоциации с категориальными характеристиками оценивались с использованием оценки случайных эффектов для расчета общих результатов по категориям. Оценка фиксированных эффектов использовалась для сравнения различий по категориям. Представлены статистические данные Cochran Q , I 2 и уровни значимости. Статистический анализ проводили с использованием программного пакета (metan in Stata, выпуск 13; StataCorp LP). 18 ,19
Риск систематической ошибки в исследованиях
Воронкообразный график использовался для визуальной оценки предвзятости публикации, а тест Харборда 20 использовался для формальной оценки того, уменьшается ли размер эффекта пропорционально увеличению размера выборки. Считается, что сюжеты с симметричной формой воронки встречаются только в том случае, если предвзятость публикации незначительна или отсутствует. Асимметричный график может свидетельствовать о том, что исследования с небольшим размером выборки и незначительными результатами были пропущены. 21
21
Анализ чувствительности
Мы использовали статистику Cochran Q и I 2 для количественной оценки неоднородности исследований. Неоднородность дополнительно изучалась путем проведения анализа чувствительности. Таким образом, мы рассчитали общий эффект, используя моделирование как фиксированных, так и случайных эффектов, и оценили влияние процедуры моделирования на общий эффект для каждой подгруппы вмешательств. Затем мы оценили влияние данных об исходах, использованных в метаанализе. Поэтому мы повторили наш анализ, используя данные, представленные авторами, и количество принудительных госпитализаций (в отличие от числа принудительно госпитализированных пациентов) в качестве исходных данных. Кроме того, мы сравнили общие эффекты на основе критериев качества исследования, касающихся генерации случайной последовательности, сокрытия последовательности распределения и маскировки оценки результатов. Кроме того, мы сравнили общие эффекты в зависимости от того, были ли случаи принудительной госпитализации первичными или вторичными. Кроме того, мы сравнили общие эффекты в зависимости от страны происхождения, поскольку судебный контекст мог повлиять на распространенность принудительной госпитализации. Наконец, анализы были повторены с исключением исследований с отклоняющимися результатами. I 2 статистические данные были интерпретированы следующим образом: от 0% до 40% — неважно, от 30% до 60% — умеренно, от 50% до 90% — существенно и от 75% до 100% — значительна неоднородность. 17
Кроме того, мы сравнили общие эффекты в зависимости от того, были ли случаи принудительной госпитализации первичными или вторичными. Кроме того, мы сравнили общие эффекты в зависимости от страны происхождения, поскольку судебный контекст мог повлиять на распространенность принудительной госпитализации. Наконец, анализы были повторены с исключением исследований с отклоняющимися результатами. I 2 статистические данные были интерпретированы следующим образом: от 0% до 40% — неважно, от 30% до 60% — умеренно, от 50% до 90% — существенно и от 75% до 100% — значительна неоднородность. 17
Полученные результаты
Выбор исследования
Поиск в базе данных дал 14020 записей (рис. 1). После дедупликации было просмотрено 7107 уникальных записей на основе заголовка и реферата, 93 из которых представляли потенциальный интерес. Записи были исключены из-за того, что они не соответствовали теме или не соответствовали критериям приемлемости, применимым к участникам, показателям результатов или дизайну исследования. Тринадцать из 93 записей соответствовали всем критериям приемлемости. Основными причинами дальнейших исключений были то, что исследование не было рандомизировано по второму взгляду, что статья была протоколом исследования, а не статьей о результатах исследования, или что использовались другие критерии оценки результатов. Межэкспертная надежность была высокой, исходное межэкспертное согласие составило 9 баллов.6,8% (κ статистика, 0,88; 95% ДИ, 0,74-0,99).
Тринадцать из 93 записей соответствовали всем критериям приемлемости. Основными причинами дальнейших исключений были то, что исследование не было рандомизировано по второму взгляду, что статья была протоколом исследования, а не статьей о результатах исследования, или что использовались другие критерии оценки результатов. Межэкспертная надежность была высокой, исходное межэкспертное согласие составило 9 баллов.6,8% (κ статистика, 0,88; 95% ДИ, 0,74-0,99).
Характеристики исследования
В этих 13 исследованиях приняли участие в общей сложности 2970 человек, 1541 человек в экспериментальной группе и 1429 человек в контрольной группе. В то время как продолжительность наблюдения варьировала от 6 месяцев до 12 лет, в 10 исследованиях она составляла от 11 до 18 месяцев. Характеристики исследований приведены в таблице. В четырех исследованиях изучались предварительные заявления (включая предварительные распоряжения 22 и совместные антикризисные планы 9). 0018 23 -25 ), 3 исследования 26 -28 изучали предписания о лечении по месту жительства, и 2 исследования изучали различные типы повышения приверженности лечению (включая терапию приверженности лечению 29 и финансовые стимулы для повышения приверженности лечению нейролептиками 30 ). Наконец, мы включили 4 исследования, в которых общей характеристикой вмешательств было усиление стандартной помощи (интегрированное лечение), в том числе 1 исследование 31 по группам разрешения кризисных ситуаций, 2 исследования 32 ,33 по комплексному лечению первого эпизода шизофрении и 1 исследование 34 по психообразованию в сочетании с целенаправленным мониторингом.
0018 23 -25 ), 3 исследования 26 -28 изучали предписания о лечении по месту жительства, и 2 исследования изучали различные типы повышения приверженности лечению (включая терапию приверженности лечению 29 и финансовые стимулы для повышения приверженности лечению нейролептиками 30 ). Наконец, мы включили 4 исследования, в которых общей характеристикой вмешательств было усиление стандартной помощи (интегрированное лечение), в том числе 1 исследование 31 по группам разрешения кризисных ситуаций, 2 исследования 32 ,33 по комплексному лечению первого эпизода шизофрении и 1 исследование 34 по психообразованию в сочетании с целенаправленным мониторингом.
Все исследования были РКИ с 2 группами, за исключением исследования Ruchlewska et al, 25 , которое состояло из 3 групп. В этом случае мы объединили 2 интервенционных группы в одну.
Риск предвзятости в исследованиях
В электронной таблице в Приложении перечислены результаты инструмента Кокрановского сотрудничества для оценки риска систематической ошибки. Только 5 исследований 22 ,24 ,28 ,30 ,33 имели низкий риск систематической ошибки по 2 пунктам, касающимся процесса рандомизации (генерация случайной последовательности и сокрытие последовательности распределения). Все остальные исследования имели неясный риск систематической ошибки по одному или обоим пунктам, тогда как 1 исследование 29 имело высокий риск систематической ошибки по пункту сокрытия последовательности распределения. Во всех исследованиях отмечен неясный риск систематической ошибки в отношении маскировки участников и персонала. В этой области исследований невозможно скрыть участников и медицинских работников от состояния вмешательства, но остается неясным, привело ли это осознание к предвзятости. Включенные исследования в основном оценивали низкий риск и случайный неясный риск систематической ошибки в отношении маскировки оценки результатов, неполных данных об исходах и выборочной отчетности.
Только 5 исследований 22 ,24 ,28 ,30 ,33 имели низкий риск систематической ошибки по 2 пунктам, касающимся процесса рандомизации (генерация случайной последовательности и сокрытие последовательности распределения). Все остальные исследования имели неясный риск систематической ошибки по одному или обоим пунктам, тогда как 1 исследование 29 имело высокий риск систематической ошибки по пункту сокрытия последовательности распределения. Во всех исследованиях отмечен неясный риск систематической ошибки в отношении маскировки участников и персонала. В этой области исследований невозможно скрыть участников и медицинских работников от состояния вмешательства, но остается неясным, привело ли это осознание к предвзятости. Включенные исследования в основном оценивали низкий риск и случайный неясный риск систематической ошибки в отношении маскировки оценки результатов, неполных данных об исходах и выборочной отчетности.
Результаты отдельных исследований
На лесной диаграмме представлены результаты отдельных РКИ в отношении пациентов, которые были госпитализированы в принудительном порядке. Этот результат показан на рисунке 2.
Этот результат показан на рисунке 2.
Синтез результатов
Метаанализ объединенных РКИ, в которых изучались предварительные заявления, показал, что риск принудительной госпитализации значительно снизился на 23% (ОР 0,77; 9).5% ДИ, 0,60-0,98; I 2 = 2,2%). Метаанализ объединенных РКИ, изучающих порядок лечения по месту жительства (ОР, 0,95; 95% ДИ, 0,81–1,10; I 2 = 0,0%), метаанализ объединенных РКИ, изучающих повышение комплаентности (ОР, 0,52; 95% ДИ, 0,11-2,37; I 2 = 55,7%), и метаанализ объединенных РКИ, изучающих интегрированное лечение (ОР, 0,71; 95% ДИ, 0,49-1,02; I 2 = 49,0%) не показали доказательств снижения риска принудительной госпитализации. В метаанализе, касающемся повышения комплаентности и интегрированного лечения, мы обнаружили признаки гетерогенности от умеренной до значительной (9).0024 I 2 = 55,7% и I 2 = 49,0% соответственно).
Риск систематической ошибки в исследованиях
График воронки (рис. 3) асимметричен и показывает 1 небольшое исследование с большой величиной положительного эффекта (т. е. исследование Staring et al 29 ). Соответствующий тест Харборда показывает значительное присутствие эффекта небольшого исследования (отрезок, -2,09; 95% ДИ, от -4,06 до -0,11; P = ,04). Когда исследование Старинга и др. 29 был исключен, эффект больше не был значительным (отрезок, -1,86; 95% ДИ, от -4,40 до 0,69; P = ,14). Результат исследования Lay et al. 34 находится на границе области псевдодостоверности 95%.
Анализ чувствительности
Процедура моделирования
Систематическая ошибка и потенциальные источники неоднородности были проверены в анализе чувствительности, который показал, что ни одна из процедур моделирования не оказала влияния в следующих 3 случаях: (1) предварительные заявления (RR, 0,77; 95% ДИ, 0,60–0,98 как для фиксированного, так и для случайного выбора), (2) назначения лечения по месту жительства (ОР, 0,95; 95% ДИ, 0,81–1,11 как для фиксированного, так и для случайного) и (3) интегрированное лечение (ОР, 0,72; 95% ДИ, 0,56-0,93 для фиксированного и ОР, 0,71; 95% ДИ, 0,49-1,02 для случайного). Тем не менее, что касается повышения комплаентности, процедуры моделирования оказали значительное влияние (ОР, 0,67; 95% ДИ, 0,37–1,23 для фиксированного и ОР, 0,52; 95% ДИ, 0,11–2,37 для случайного).
Тем не менее, что касается повышения комплаентности, процедуры моделирования оказали значительное влияние (ОР, 0,67; 95% ДИ, 0,37–1,23 для фиксированного и ОР, 0,52; 95% ДИ, 0,11–2,37 для случайного).
Анализ намерения лечить по сравнению с результатами, как сообщалось
Величины эффекта, рассчитанные на основе результатов, представленных авторами, дали ОР, которые были аналогичны тем, которые были получены при строгом анализе намерения лечить. Относительные риски составили 0,78 (95% ДИ, 0,60-1,01) ( I 2 = 11,9%) для предварительных заявлений, 0,95 (95% ДИ, 0,81-1,10) ( I 2 =0%) для заказы на лечение по месту жительства, 0,48 (95% ДИ, 0,10–2,30) ( I 2 = 54,9%) для повышения комплаентности и 0,74 (95% ДИ, 0,54–1,01) ( I 2 = 35,2%) для комплексного лечения.
Критерии оценки
Объединение только 4 исследований 24 ,26 ,30 ,34 , в которых также сообщалось об общем количестве принудительных госпитализаций (в отличие от числа принудительно госпитализированных пациентов), дало незначительное ОР 0,76 ( 95% ДИ, 0,54-1,06). Неоднородность в этой подгруппе из 4 исследований была значительной ( I 2 = 87,6%).
Неоднородность в этой подгруппе из 4 исследований была значительной ( I 2 = 87,6%).
Анализы подгрупп
Потенциальные источники неоднородности были дополнительно оценены в анализе подгрупп. Не было показано существенной разницы в общем эффекте на основании критериев качества исследования, касающихся генерации случайных последовательностей и сокрытия последовательности распределения ( Q 1 = 0,06, P = ,80), маскирования оценщиков ( Q 1 = 0,55, P = 0,46) или отчетность исхода как первичный или вторичный исход ( Q 1 = 2,11, P = ,15). Оценка страны происхождения (судебный контекст) не выявила различий в общем эффекте ( Q 4 = 6,81, P = ,15). Наконец, исключение исследования Staring et al., 29 , в котором были показаны отдаленные данные об эффекте повышения комплаентности, привело к общему эффекту вмешательства ОР 0,84 (95% ДИ, 0,73-0,96; I 2 = 19,3%). Это значение было похоже на общий эффект вмешательства, рассчитанный для полного набора включений (RR, 0,83; 95% ДИ, 0,72-0,96; I 2 = 25,9%).
Это значение было похоже на общий эффект вмешательства, рассчитанный для полного набора включений (RR, 0,83; 95% ДИ, 0,72-0,96; I 2 = 25,9%).
Обсуждение
Резюме доказательств
Мы обнаружили только 13 РКИ, в которых намерение сократить число обязательных госпитализаций было первым или вторичным критерием исхода. Поскольку принудительная госпитализация влияет на пациентов и их родственников и ставит под угрозу право человека на свободу, это число невелико и вызывает разочарование.
Что касается подгрупп вмешательств, исследования по предварительным заявлениям показали статистически значимое снижение (23%) риска принудительной госпитализации (при незначительной неоднородности). В свете прав человека и влияния принудительной госпитализации на психиатрических пациентов мы считаем этот показатель в 23% клинически значимым. Этот результат подчеркивает тот факт, что за счет отстаивания желаний и предпочтений пациентов в отношении будущего кризиса и привлечения семьи и друзей заблаговременное планирование лечения является важным и полезным процессом для психиатрических пациентов.
Исследования распоряжений о лечении по месту жительства не выявили признаков сокращения числа принудительных госпитализаций (отсутствие неоднородности). Этот вывод согласуется с существующей литературой по заказам на лечение по месту жительства. 35 Кроме того, исследования по повышению комплаентности не выявили признаков снижения риска принудительной госпитализации (с существенной неоднородностью). Несмотря на то, что соблюдение режима лечения является таким ключевым вопросом, особенно при лечении психозов, удивительно, что по этой теме было проведено так мало исследований. Хотя в подгруппе комплексного лечения (с умеренной гетерогенностью) не было статистически значимого снижения риска, оно показало потенциально клинически значимое снижение риска на 29%. Эта подгруппа вмешательств может быть наиболее перспективной для дальнейших исследований и разработок. Ни на один из этих выводов не повлиял анализ чувствительности.
Поскольку наше исследование включает все доступные РКИ в этой важной области и обеспечивает мета-анализ эффективности нескольких типов вмешательств, оно представляет собой полный обзор всех доступных данных РКИ о снижении числа принудительных госпитализаций. Насколько нам известно, это исследование также является первым исследованием, которое сделало это.
Насколько нам известно, это исследование также является первым исследованием, которое сделало это.
Отсутствие эффекта от 3 из 4 подгрупп вмешательств примечательно, особенно потому, что первичная или вторичная цель вмешательств состоит в сокращении числа принудительных госпитализаций. Например, отрицательный результат в отношении распоряжений о лечении по месту жительства очевиден и исключает существенное влияние. Несмотря на то, что в РКИ по распоряжениям о лечении по месту жительства не было выявлено систематической ошибки отбора, 36 , мы не исключаем возможности систематической ошибки отбора в других подгруппах вмешательств, особенно в отношении наиболее тяжелых психически больных пациентов, подвергающихся наибольшему риску. о принудительном приеме. Для решения методологической проблемы потенциальной систематической ошибки отбора нам может потребоваться добавить новые элементы в стандартный дизайн РКИ (например, дизайн РКИ Zelen, 9).0018 37 ,38 , в котором пациенты рандомизируются либо в группу лечения, либо в контрольную группу перед тем, как дать информированное согласие).
Решение о принудительной госпитализации является результатом сложного набора детерминант, связанных с пациентом, окружающей средой и медицинским обслуживанием. 39 Вмешательства, такие как предварительные заявления и комплексное лечение, направленные на процесс оказания медицинской помощи в целом, вероятно, более эффективны, чем такие меры, как предписания о лечении по месту жительства и повышение соблюдения требований, которые нацелены на один конкретный элемент процесса оказания медицинской помощи. Поскольку этот результат согласуется с нашими выводами, нас следует поощрять вкладывать средства в исследования, которые сочетают в себе несколько конкретных вмешательств и, таким образом, обеспечивают комплексное лечение наиболее уязвимых пациентов.
Ограничения
Хотя данные о принудительной госпитализации могут быть представлены в большем количестве исследований — не как первичный или вторичный критерий исхода, а, возможно, как неблагоприятный эффект изучаемого вмешательства, — наша цель состояла в том, чтобы сосредоточиться на исследованиях, в названиях или аннотациях которых принудительная госпитализация указывалась как результат мера. Несмотря на это намерение, мы вряд ли пропустили целую подгруппу вмешательств. Хотя метаанализ является методом увеличения мощности, некоторые подгруппы вмешательств могут оказаться недостаточно мощными, чтобы предоставить убедительные доказательства меньших эффектов лечения.
Несмотря на это намерение, мы вряд ли пропустили целую подгруппу вмешательств. Хотя метаанализ является методом увеличения мощности, некоторые подгруппы вмешательств могут оказаться недостаточно мощными, чтобы предоставить убедительные доказательства меньших эффектов лечения.
Типы вмешательств, включенных в наш метаанализ, значительно различались. Хотя нам удалось объединить вмешательства в 4 значимые подгруппы, состоящие из аналогичных вмешательств, подгруппа комплексного лечения была неоднородной не только в отношении вмешательств (разрешение кризиса, интегрированная помощь и психообразование с целенаправленным мониторингом), но и в отношении критериев включения пациентов (кризис достаточно серьезной, чтобы рассмотреть вопрос о госпитализации, недавно развившийся психоз и предшествующая принудительная госпитализация). Такая клиническая и статистическая неоднородность означает, что влияние этих вмешательств на снижение числа принудительных госпитализаций следует интерпретировать с осторожностью.
В этом обзоре мы также уделили особое внимание обязательному поступлению, тем самым исключив добровольное поступление. Хотя добровольная госпитализация является важным показателем результата, проблемы с правами человека и рост числа обязательных госпитализаций в ряде западных стран привели нас к тому, что принудительные госпитализации необходимо предотвратить в наибольшей степени.
Можно утверждать, что принудительная госпитализация как критерий результата не обязательно определяется вмешательством, которое мы исследовали, поскольку госпитализация также зависит от принятия клинического решения. Хотя такая ситуация действительно имеет место, она не делает недействительными положительные и отрицательные результаты в отношении обязательной госпитализации, особенно в рандомизированных исследованиях, в которых все обстоятельства, кроме вмешательства, должны быть одинаковыми. Также важно понимать, что сам по себе критерий результата принудительного госпитализации является всего лишь вопросом подсчета и не может быть искажен интерпретацией.
В мета-анализах наиболее надежной основой для расчета исхода принудительной госпитализации было число пациентов, которые были принудительно госпитализированы хотя бы один раз. Этот выбор мог привести к недооценке эффекта, по крайней мере, у пациентов с большим количеством госпитализаций в течение периода наблюдения. Однако анализ чувствительности влияния на количество госпитализаций существенно не изменил результаты.
Выводы
Мета-анализ РКИ по предварительным заявлениям показал статистически значимое и клинически значимое снижение на 23% числа принудительных госпитализаций у взрослых психиатрических пациентов. Напротив, мета-анализ РКИ, посвященных предписаниям о лечении по месту жительства, повышению соблюдения режима лечения и комплексному лечению, не выявил признаков такого снижения. Однако среди подгрупп интервенционных исследований наблюдалась существенная неоднородность.
На сегодняшний день только 13 РКИ использовали принудительную госпитализацию в качестве основного или вторичного критерия исхода при изучении этого вопроса. Это небольшое число свидетельствует о срочной необходимости разработки вмешательств, основанных на знании факторов риска принудительной госпитализации (наиболее перспективны предварительные заявления) и использовании модифицированных дизайнов РКИ (например, в которых после рандомизации запрашивается информированное согласие).
Это небольшое число свидетельствует о срочной необходимости разработки вмешательств, основанных на знании факторов риска принудительной госпитализации (наиболее перспективны предварительные заявления) и использовании модифицированных дизайнов РКИ (например, в которых после рандомизации запрашивается информированное согласие).
Наверх
Информация о статье
Подано в публикацию: 11 декабря 2015 г.; окончательная редакция получена 16 февраля 2016 г.; принято 17 февраля 2016 г.
Автор, ответственный за переписку: Mark H. de Jong, MD, Yulius Academy, Yulius Mental Health, Dennenhout 1, 2994 GC Barendrecht, Нидерланды ([email protected]).
Опубликовано в Интернете: 1 июня 2016 г. doi:10.1001/jamapsychiatry.2016.0501.
Вклад авторов: Д-р де Йонг и Камперман имели полный доступ ко всем данным исследования и несут ответственность за целостность данных и точность анализа данных.
Концепция и дизайн исследования: де Йонг, Камперман, Ван Гул, Малдер.
Сбор, анализ или интерпретация данных: Все авторы.
Составление рукописи: де Йонг, Камперман, Оршот, Прибе, Ван Гул, Малдер.
Критический пересмотр рукописи на предмет важного интеллектуального содержания: де Йонг, Камперман, Прибе, Брамер, ван де Санде, Малдер.
Статистический анализ: де Йонг, Камперман, Прибе, Малдер.
Получено финансирование: Малдер.
Административная, техническая или материальная поддержка: de Jong, Oorschot, Bramer.
Руководитель исследования: ван де Санде, Ван Гул, Малдер.
Раскрытие информации о конфликте интересов: Не сообщалось.
Финансирование/поддержка: Все финансирование поступило от соответствующих работодателей авторов, внесших вклад, как указано в списках авторов.
Роль спонсора/спонсора: Источники финансирования не играли никакой роли в разработке и проведении исследования; сбор, управление, анализ и интерпретация данных; подготовка, рецензирование и утверждение рукописи; и решение представить рукопись для публикации.
использованная литература
1.
Фруэ Британская Колумбия, Кнапп РГ, Кьюсак КДж, и другие. Сообщения пациентов о травмирующих или вредных переживаниях в психиатрических учреждениях. Психиатрическая служба . 2005;56(9):1123-1133.PubMedGoogle ScholarCrossref
2.
Рабочий Дж, Калисова Л, Наука А, и другие. Применение принудительных мер при недобровольной госпитализации: данные десяти европейских стран. Психиатр Serv . 2010;61(10):1012-1017.PubMedGoogle ScholarCrossref
3.
Jaeger М, Хофф П. Выздоровление: концептуальные и этические аспекты. Curr Opin Психиатрия . 2012;25(6):497-502.PubMedGoogle ScholarCrossref
4.
Кортни М, Молдинг НТ. Помимо уравновешивания конкурирующих потребностей: встраивание недобровольного лечения в восстановительный подход к социальной работе с психическим здоровьем. Ауст Соц Ворк . 2014;67(2):214-226.Google ScholarCrossref
5.
Шварц МС, Суонсон Дж. В., Хэннон МДж. Страх перед принуждением удерживает людей от лечения психических заболеваний? данные опроса лиц, страдающих шизофренией, и специалистов в области психического здоровья. Научный закон о поведении . 2003;21(4):459-472. PubMedGoogle ScholarCrossref
6.
Кортрейк
ОН, глядя
АБ, ван Баарс
АВ, Малдер
кл. Недобровольная госпитализация может способствовать улучшению результатов лечения и мотивации пациентов, получающих ассертивное лечение по месту жительства. Soc Psychiatry Psychiatr Epidemiol . 2010;45(2):245-252.PubMedGoogle ScholarCrossref
Soc Psychiatry Psychiatr Epidemiol . 2010;45(2):245-252.PubMedGoogle ScholarCrossref
7.
Jagodic Гонконг, Коросек Б, Ладжлар Д, и другие. Принудительное лечение лучше, чем его отсутствие. Eur Neuropsychopharmacol . 2008;18(S4):S568.Google ScholarCrossref
8.
де Стефано А, Дуччи G. Недобровольная госпитализация и принудительное лечение в Европе: обзор. Int J Ment Health . 2008;37(3):10-21.Google ScholarCrossref
9.
Прибе
С, Бадесконьи
А, Фиоритти
А,
и другие. Реинституционализация психиатрической помощи: сравнение данных о предоставлении услуг в шести европейских странах. BMJ . 2005;330(7483):123-126. PubMedGoogle ScholarCrossref
PubMedGoogle ScholarCrossref
10.
Schoevaerts К, Бруффертс Р., Малдер CL, Ванденберге J. Увеличение числа обязательных госпитализаций в Бельгии и Нидерландах: эпидемиологическое исследование [на голландском языке]. Tijdschr Psychiatr . 2013;55(1):45-55. PubMedGoogle Scholar
11.
Keown П, Вейх С, Бхуи КС, Скотт J. Связь между предоставлением коек для душевнобольных и частотой недобровольных госпитализаций в NHS в Англии, 1988–2008 гг.: экологическое исследование. BMJ . 2011;343:d3736.PubMedGoogle ScholarCrossref
12.
Gravier
Б, Эйтан
A. Этические проблемы психиатрии в условиях принуждения [на французском языке]. Rev Med Suisse . 2011;7(309):1806, 1808-1811.PubMedGoogle Scholar
2011;7(309):1806, 1808-1811.PubMedGoogle Scholar
13.
Szmukler Г, Дау Р., Каллард F. Закон о психическом здоровье и Конвенция ООН о правах инвалидов. Международная юридическая психиатрия . 2014;37(3):245-252. PubMedGoogle ScholarCrossref
14.
Thomson Reuters. EndNote X6: 1988-2012 гг. http://www.endnote.com. По состоянию на апрель 2015 г.
15.
Мохер Д, Либерати А, Тецлафф Дж., Альтман ГД; Группа ПРИЗМА. Предпочтительные элементы отчетности для систематических обзоров и метаанализов: заявление PRISMA. PLoS Med . 2009;6(7):e1000097. doi:10.1371/journal.pmed.1000097.PubMedGoogle ScholarCrossref
16.
Либерати
А, Альтман
ДГ, Тецлафф
Дж,
и другие. Заявление PRISMA для представления систематических обзоров и метаанализов исследований, оценивающих медицинские вмешательства: объяснение и разработка. PLoS Med . 2009;6(7):e1000100. doi:10.1371/journal.pmed.1000100.PubMedGoogle ScholarCrossref
Заявление PRISMA для представления систематических обзоров и метаанализов исследований, оценивающих медицинские вмешательства: объяснение и разработка. PLoS Med . 2009;6(7):e1000100. doi:10.1371/journal.pmed.1000100.PubMedGoogle ScholarCrossref
17.
Хиггинс JPT, зеленый С, ред. Кокрейновский справочник по систематическим обзорам вмешательств . Версия 5.1.0. Лондон, Англия: Кокрановское сотрудничество; обновлено в марте 2011 г.
18.
Харрис Р.Дж., Брэдберн МДж, Дикс Джей Джей, Харборд РМ, Альтман ДГ, Стерн Дж.А. метан: метаанализ фиксированных и случайных эффектов. Стата J . 2008;8(1):3–28. Google Scholar
19.
StataCorp LP. Stata [компьютерная программа]. Выпуск 13. Колледж-Стейшн, Техас: StataCorp LP; 2013.
Выпуск 13. Колледж-Стейшн, Техас: StataCorp LP; 2013.
20.
Гавань РМ, Харрис Р.Дж., Стерн Дж.А. Обновлены тесты для эффектов небольших исследований в метаанализе. Стата J . 2009;9(2):197-210. Google Scholar
21.
Эггер М, Дэйви Смит Г, Шнайдер М, моторист C. Систематическая ошибка в метаанализе, обнаруженная с помощью простого графического теста. BMJ . 1997;315(7109):629-634.PubMedGoogle ScholarCrossref
22.
Папагеоргиу
А, король
М, Джанмохамед
А, Дэвидсон
О, Доусон
J. Предварительные указания для пациентов, принудительно госпитализированных с серьезным психическим заболеванием: рандомизированное контролируемое исследование. Br J Психиатрия . 2002;181(6):513-519.PubMedGoogle ScholarCrossref
Br J Психиатрия . 2002;181(6):513-519.PubMedGoogle ScholarCrossref
23.
Хендерсон С, наводнение С, Лиз М, Торникрофт Г, Сазерби К, Шмуклер G. Влияние совместных антикризисных планов на использование принудительного лечения в психиатрии: одно слепое рандомизированное контролируемое исследование. BMJ . 2004;329(7458):136-140.PubMedGoogle ScholarCrossref
24.
Thornicroft Г, Фаррелли С, Шмуклер ГРАММ, и другие. Клинические результаты совместных антикризисных планов по сокращению принудительного лечения людей с психозом: рандомизированное контролируемое исследование. Ланцет . 2013;381(9878):1634-1641.PubMedGoogle ScholarCrossref
25.
Рухлевская
А, Вирдсма
А. И., Камперман
ЯВЛЯЮСЬ,
и другие. Влияние антикризисных планов на госпитализацию и неотложные посещения: рандомизированное контролируемое исследование. PLoS One . 2014;9(3):e
И., Камперман
ЯВЛЯЮСЬ,
и другие. Влияние антикризисных планов на госпитализацию и неотложные посещения: рандомизированное контролируемое исследование. PLoS One . 2014;9(3):e
26.
Swartz МС, Суонсон Дж. В., Вагнер HR, Бернс БиДжей, Хидай В.А., Борум Р. Может ли принудительная амбулаторная госпитализация снизить число рецидивов в больницах? Результаты рандомизированного исследования с участием людей с тяжелыми психическими заболеваниями. Am J Психиатрия . 1999;156(12):1968-1975.PubMedGoogle Scholar
27.
Стедман
HJ, Гунис
К, Деннис
Д,
и другие. Оценка пилотной программы принудительного амбулаторного лечения в г. Нью-Йорке. Психиатрическая служба . 2001;52(3):330-336.PubMedGoogle ScholarCrossref
2001;52(3):330-336.PubMedGoogle ScholarCrossref
28.
Бернс Т, Ругкоса Дж. Молодинский А, и другие. Заказы на лечение по месту жительства для пациентов с психозом (OCTET): рандомизированное контролируемое исследование. Ланцет . 2013;381(9878):1627-1633.PubMedGoogle ScholarCrossref
29.
Взгляд А.Б., Ван дер Гааг М, Купманс ГТ, и другие. Терапия приверженности лечению у людей с психотическими расстройствами: рандомизированное контролируемое исследование. Br J Психиатрия . 2010;197(6):448-455.PubMedGoogle ScholarCrossref
30.
Priebe
С, Йилс
К, Бремнер
С,
и другие. Эффективность финансовых стимулов для улучшения приверженности поддерживающей терапии нейролептиками: кластерное рандомизированное контролируемое исследование. BMJ . 2013;347:f5847.PubMedGoogle ScholarCrossref
BMJ . 2013;347:f5847.PubMedGoogle ScholarCrossref
31.
Джонсон С, Нолан Ф, Пиллинг С, и другие. Рандомизированное контролируемое исследование неотложной психиатрической помощи группой по урегулированию кризисов: кризисное исследование в северном Ислингтоне. BMJ . 2005;331(7517):599-602.PubMedGoogle ScholarCrossref
32.
Ohlenschlaeger Дж, Нордентофт М, Торуп А, и другие. Влияние комплексного лечения на использование принудительных мер при первом эпизоде расстройства шизофренического спектра: рандомизированное клиническое исследование. Международная юридическая психиатрия . 2008;31(1):72-76.PubMedGoogle ScholarCrossref
33.
Сигрунарсон
В, Грове
RW, Моркен
G. Интегрированное лечение по сравнению с обычным лечением при недавно начавшейся шизофрении: 12-летнее наблюдение в ходе рандомизированного контролируемого исследования. BMC Психиатрия . 2013;13:200.PubMedGoogle ScholarCrossref
Интегрированное лечение по сравнению с обычным лечением при недавно начавшейся шизофрении: 12-летнее наблюдение в ходе рандомизированного контролируемого исследования. BMC Психиатрия . 2013;13:200.PubMedGoogle ScholarCrossref
34.
Lay Б, пустой С, Ленглер С, Драк Т, Блейкер М, Рёсслер W. Предотвращение принудительной госпитализации в психиатрический стационар с помощью психообразования и мониторинга: осуществимость и результаты через 12 месяцев. Eur Arch Psychiatry Clin Neurosci . 2015;265(3):209-217.PubMedGoogle ScholarCrossref
35.
Kisely
SR, Кэмпбелл
ЛА. Принудительное внебольничное и недобровольное амбулаторное лечение лиц с тяжелыми психическими расстройствами. Система базы данных Cochrane, ред.


